Аллергия на пищевые красители
Содержание статьи
Аллергия – это реакция повышенной чувствительности организма на взаимодействие с патогенами (аллергенами). Аллергия относится к иммунопатологическим процессам и характеризуется активной выработкой антител (иммуноглобулинов E) при контакте с веществами, которыми ранее был сенсибилизирован организм. Основную группу пациентов с различными формами аллергии составляют младенцы и дети в возрасте до 5 лет, но заболевание широко распространено и среди других возрастных категорий. Специалисты выделяют несколько типов аллергической реакции: бытовую, контактную, лекарственную и пищевую аллергию.
Аллергия на пищевые красители
Пищевая аллергия у детей и взрослых является самой распространенной формой патологии. Она может возникать при употреблении молока, цитрусовых, продуктов пчеловодства, рыбы. Отдельную группу аллергических реакций составляет аллергия на пищевые красители. Это пищевые добавки, которые могут иметь природное или искусственное (синтетическое) происхождение и пригодны для употребления в пищу и производства продуктов питания. В международной классификации такие добавки обозначаются маркировкой E и имеют порядковый номер от 100 до 199.
Пищевые красители – что это такое?
Аллергия у взрослых и детей возникает преимущественно на синтетические красители, которые составляют более 70 % от современных красящих добавок. Природные красители при производстве продуктов питания используются редко, так как имеют маленькие сроки хранения и повышают конечную стоимость товара, что может сказаться на его продажах. Искусственные красители получают в лаборатории путем смешивания различных химических компонентов, которые вступают в определенные реакции.
Аллергия у взрослых и детей возникает преимущественно на синтетические красители
Некоторые из таких красителей запрещены к применению в пищевой промышленности, но даже разрешенные добавки не всегда безопасны для здоровья, так как могут оказывать канцерогенное действие. Например, азорубин (пищевая добавка E 122), который используется при производстве колбасных изделий, фарша, сыров, овощных консервов и окрашивания лекарств, запрещен к использованию во многих странах мира (Норвегии, Швейцарии и т.д.). Это связано с повышенной токсичностью добавки, но в России ее широко используют, и даже существуют нормы максимального суточного потребления – не более 4 мг в день. Если ребенок страдает аллергией на пищевые красители, регулярное употребление продуктов, содержащих азорубин, может стать причиной патологий сердца, нервной системы и эндокринных расстройств.
О пищевом красителе азорубин
Важно! Многие синтетические красители используются для производства декоративной косметики, чистящих и моющих средств, поэтому их регулярное употребление может негативно повлиять на работу органов пищеварения и формирование иммунного ответа организма при взаимодействии с аллергенами и патогенами.
Побочные действия азорубина
Может ли появиться аллергия на натуральные красители?
К природным пищевым красителям относятся экстракты и настои плодов и растений, соки, отвары (например, отвар корней одуванчика или луковой шелухи). Из них выделяют различные по своей структуре вещества: флавоноиды, каротиноиды, хлорофилл. Несмотря на то, что природные красители не содержат генетически модифицированных веществ, их частое употребление также может спровоцировать позднюю аллергическую реакцию – вторичную аллергию. Многие из таких добавок обладают высокой токсичностью, поэтому имеют нормы предельного суточного потребления.
Частое употребление натуральных красителей может спровоцировать позднюю аллергическую реакцию
Некоторые красители природного происхождения (например, ликопин, который в больших количествах содержится в арбузах и томатах), не разрешены для использования в качестве красящей добавки. К запрещенным природным красителям также относятся:
- сандаловое дерево;
- орсейл (орсин);
- рубиксантин;
- флавоксантин;
- виолаксантин и т.д.
Содержание ликопина в продуктах
Природные пищевые красители больше подходят для детского питания, чем искусственные красящие добавки, но злоупотреблять ими не стоит: доказано, что частое употребление продуктов с красителями способствует медленной выработке иммунопатологической реакции и может стать причиной аллергии на другие продукты.
Как проявляется патология: признаки и симптомы
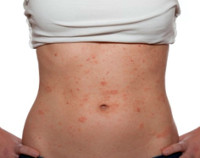
Одним из главных признаков аллергии на пищевые красители является кожная сыпь. Чаще всего она появляется на лице, но в некоторых случаях высыпания могут локализовываться на шее, животе, бедрах и руках. Внешний вид сыпи может быть разным. В детском возрасте это обычно маленькие точки розового или красного цвета, имеющие множественное (групповое) расположение. У взрослых сыпь может быть в виде больших зудящих пятен красного цвета. Кожа вокруг таких пятен обычно гиперемирована, по всей поверхности кожи наблюдается шелушение и раздражение.
Проявление пищевой аллергии
У больных с хронической аллергией при систематическом раздражении аллергенами в 40-50 % случаев диагностируются различные кожные заболевания, например:
- контактный дерматит;
- крапивница (стремительное появление зудящих пятен на поверхности кожи, напоминающих ожоги крапивой);
- экзема (воспаление кожи, проявляющееся сильным жжением, зудом, сыпью).
Если в пищу употреблялись продукты, обладающие высокой степенью токсичности, одним из проявлений может быть головная боль, чувство сдавливания в висках и затылке. У некоторых пациентов может закладывать уши. В тяжелых случаях наблюдается снижение остроты слуха, ощущение давления и переполненности в слуховом проходе. Такие клинические симптомы являются нарушением оттока жидкости в канале, соединяющем полость среднего уха с глоткой.
Симптомы при пищевой аллергии
Другие местным симптомы аллергии на пищевые красители перечислены в таблице ниже.
Симптоматика аллергии на пищевые красящие добавки
| Орган или система органов | Изображение | Клинические проявления аллергии |
|---|---|---|
| Нижние дыхательные пути | Поверхностное дыхание. Одышка. Свисты и хрипы при попытке сделать вдох. Кашель. Астматические приступы (при тяжелом течении и вторичном обострении аллергии). Сужение бронхов и вызванное этим чувство нехватки воздуха (бронхоспазм) | |
| Нос (верхние дыхательные пути) | Отек и покраснение слизистой. Заложенность. Чихание. Течение из носа (выделения обильные, водянистой консистенции) | |
| Органы зрения | Аллергический конъюнктивит (покраснение глазной склеры, зуд и рези в глазах, слезотечение) |
Обратите внимание! Местами типичной локализации кожной сыпи у детей при различных видах пищевой аллергии являются локтевые сгибы, половые органы, живот. Если сыпь появляется на руках, ее расположение, как правило, симметрично.
Тяжелые формы аллергии: особенности и симптомы
В некоторых случаях (обычно у пациентов с аутоиммунными и иммунодефицитными патологиями) пищевые красители могут вызвать тяжелые осложнения, которые одновременно являются симптомами патологии. Симптомокомплекс, являющийся системным иммунным ответом на контакт с патогеном, называется анафилаксией.
При тяжелом течении аллергии или обильном и регулярном потреблении продуктов, содержащих пищевые красители, у предрасположенных пациентов могут появиться следующие симптомы:
- повышение или снижение венозного и артериального давления;
- бронхоспазм;
- отек гортани;
- системный отек мягких тканей;
- генерализованный кожный зуд.
В полости рта могут возникать болезненные изъязвления – афтозный стоматит. Чаще всего язвочки и местное раздражение полости рта появляется при частом употреблении леденцов, жевательной резинки и других продуктов, которые в течение длительного времени контактируют со слизистыми оболочками рта. Если после употребления какого-либо продукта в ротовой полости возникает жжение, появляются прыщики и трещины, следует внимательно изучить его состав и выяснить, какие красители в него входят.
Афтозный стоматит
Среди наиболее тяжелых симптомов мгновенной аллергической реакции могут быть анафилактический шок, кома, ангионевротический отек. Не исключено развитие острого коронарного синдрома – выраженной стенокардии нестабильного типа.
Важно! Известны случаи, когда аллергия на пищевые красители приводила к инфаркту миокарда и смерти больного в течение 1-2 часов после употребления провоцирующего продукта. Смертельную опасность представляет также отек легочной ткани и головного мозга, поэтому при появлении любых возможных симптомов аллергии необходимо сразу обращаться за медицинской помощью.
Симптомы анафилактического шока
Как лечить?
В качестве экстренной помощи при признаках анафилаксии рекомендуется прием блокаторов h2-гистаминовых рецепторов. Именно эти рецепторы отвечают за выработку гистамина – органического, биогенного соединения, основного медиатора аллергических реакций немедленного типа. При аллергии легкой тяжести для купирования патологических симптомов могут использоваться следующие препараты:
- «Супрастин»;
- «Диазолин»;
- «Тавегил»;
- «Кларитин»;
- «Цефазолин»;
- «Зодак»;
- «Зиртек».
Препарат Супрастин в таблетках
У детей младше 1 года препаратом выбора является антигистаминный препарат в виде капель для внутреннего применения – «Фенистил». Его можно давать детям, начиная с 1 месяца, в дозировке от 5 до 30 капель (зависит от возраста) 3 раза в день. Большинство других средств данной группы, например, лекарств на основе лоратадина, необходимо принимать 1 раз в день.
Фенистил для детей
В случае тяжелого клинического течения (нарушение дыхательной функции, изменение кровяного давления и т.д.) показано применение препаратов комбинированного действия, обладающих бронхолитическим, сосудосуживающим и противоаллергическим действием. Если на фоне аллергии у больного резко снизилось количество глюкозы в крови, или понизилось давление, в качестве неотложной помощи применяются инъекции адреналина (аналог – «Эпиджект»). Важно знать, что адреналин при анафилаксии вводится преимущественно подкожно в дозировке 0,2-0,75 мл. При признаках остановки сердца адреналин необходимо вводить непосредственно в сердечную мышцу в дозировке от 1 до 5 мл (для взрослых). Детям для облегчения состояния адреналин и его аналоги вводится в суточной дозировке до 0,5 мл.
Хороший эффект в комплексном лечении симптомов аллергии дает применение глюкокортикостероидных гормонов, например, «Кортизона», «Преднизолона» или «Гидрокортизона». Эти препараты выпускаются в форме таблеток, средств для наружного использования и растворов для инъекционного введения. Применение преднизолоновой или гидрокортизоновой мази необходимо при кожных аллергических реакциях, во всех остальных случаях гормоны следует принимать внутрь.
Препарат Преднизолон
Обратите внимание! Глюкокортикостероиды нельзя принимать дольше 5-10 дней, так как они снижают плотность костей и могут вызывать развитие остеопороза.
Роль сорбентов в лечении аллергии
Энтеросорбенты – препараты, связывающие и выводящие из организма токсичные продукты, – показаны для комплексного лечения лекарственной и пищевой аллергии. Они помогают быстро удалить остатки аллергена из организма и устранить патологические симптомы. Традиционными сорбентами, используемыми для очищения кишечника от ядов и аллергенов, являются активированный уголь и препараты на основе диосмектита («Неосмектин», «Смекта», «Смектит»). К лекарствам нового поколения относятся:
- «Полифепан»;
- «Энтеросгель»;
- «Фильтрум-СТИ»;
- «Пепидол».
Энтеросорбент Неосмектин
«Пепидол» представляет собой водный раствор пектина различной концентрации – от 1 % до 5 %. Препарат является биологически активно добавкой, но при этом отлично справляется см любыми проявлениями интоксикации организма, а также действует как пребиотик: нормализует кишечную микрофлору, выводит продукты брожения и гниения, уничтожает патогенные бактерии.
Видео — Все о пищевой аллергии
Современные способы лечения
Одним из современных методов лечения аллергии является иммунотерапия. Она заключается в постепенной вакцинации больного микродозами аллергена, которым был сенсибилизирован организм. Метод считается достаточно эффективным, но может вызвать острую анафилактическую реакцию у предрасположенных больных, поэтому использовать его можно только у лиц старше 18 лет. Повышать эффективность лечения может внутривенное введение моноклональных антител, связывающих свободные иммуноглобулины на поверхности лимфоцитов.
Одним из современных методов лечения аллергии является иммунотерапия
Из минусов иммунотерапии можно выделить:
- длительный срок лечения (он может достигать нескольких лет);
- необходимость посещать врача 2 раза в месяц в течение 1-3 лет подряд;
- высокий риск анафилактического шока.
Полное излечение после применения иммунотерапии наступает у 62 % больных.
Что такое пищевые красители
Какой должна быть диета?
Если человек страдает аллергией на пищевые красители, большое значение в поддержании нормального самочувствия имеет питание. Больному следует отказаться от любых продуктов, при производстве которых используются красители. Основу рациона должны составлять:
- овощи и фрукты (преимущественно зеленых и желтых сортов);
- кисломолочные продукты белого цвета (творог, кефир, «Снежок»);
- фермерское парное мясо;
- сыр твердых сортов;
- яйца;
- рыба свежая (не следует покупать пресервы и консервы).
Употребление продуктов при пищевой аллергии
Отказаться необходимо от любых ароматизированных йогуртов, сладостей с большим количеством химических добавок, колбасных изделий, лимонадов, копченостей – все эти продукты содержат много вредных красителей, которые могут стать причиной тяжелой аллергической реакции.
Аллергия на пищевые красители – один из самых распространенных видов пищевой аллергии. Больных с непереносимостью красящих пищевых добавок по всему мира насчитывается около 11,3 %. Чтобы справиться с патологией, необходимо скорректировать рацион питания, изменить образ жизни и выполнять назначения лечащего врача. Начинать лечение аллергии следует с посещения аллерголога или иммунолога и проведения аллергических проб.
Источник
ÐиÑÐµÐ²Ð°Ñ Ð°Ð»Ð»ÐµÑгиÑ
Пищевая аллергия – это одно из наиболее распространенных аллергических состояний, обусловленное непереносимостью соединений в составе некоторых продуктов питания. Проявления заболевания разнообразны: кожные симптомы (высыпания, зуд, крапивница), нарушения функции ЖКТ (диспепсические расстройства), иногда возможны системные анафилактические реакции. Диагностика производится посредством постановки кожных аллергологических проб, изучения анамнеза и пищевого дневника больного, выполнения лабораторных анализов. Лечение заключается в элиминации провоцирующих продуктов из рациона пациента, назначении антигистаминных средств, в редких случаях – десенсибилизирующей иммунотерапии.
Общие сведения
Пищевая аллергия является самой частой аллергопатологией, что обусловлено значительным разнообразием веществ, входящих в состав продуктов питания человека. Примерно половина больных – дети в возрасте до 12 лет, у старших лиц распространенность заболевания снижается. Более частое возникновение болезни у детей объясняется контактами с новыми для организма антигенами и повышенной реактивностью в данный период жизни. В дальнейшем на большинство соединений пищи вырабатывается иммунологическая толерантность, и проявления аллергии встречаются намного реже. Существует генетическая предрасположенность к развитию данного состояния, имеющая полигенный характер. В отдельных случаях непереносимость определенных продуктов сохраняется всю жизнь и может осложняться перекрестными реакциями и иными аллергическими состояниями (к примеру, бронхиальной астмой).
Пищевая аллергия
Причины
Большая часть случаев заболевания обусловлена гиперчувствительностью первого типа, опосредованной выделением IgE и активацией тканевых базофилов. Непосредственной причиной патологии является попадание в желудочно-кишечный тракт белковых соединений, которые распознаются иммунитетом и запускают его аномальный ответ. Выявлено огромное количество предрасполагающих к пищевой аллергии состояний и особенностей организма, часть которых характерна только для детей. Это является еще одной причиной частого развития аллергической реакции в детской популяции. Среди наиболее распространенных факторов, способствующих возникновению пищевой непереносимости, выделяют:
- Особенности аллергена. Гиперреактивность чаще вызывают антигены пищи, обладающие высокой иммуногенностью и способные без деградации преодолевать барьеры пищеварительной системы (в частности, агрессивную среду желудка). Большая часть из них содержится в коровьем молоке, рыбе, белке яиц, злаках, некоторых фруктах (клубника, цитрусовые) и орехах. Порядка 80% всех случаев заболевания обусловлено гиперчувствительностью к данным продуктам.
- Генетические факторы. Развитие непереносимости может быть обусловлено наследственными и генетическими свойствами организма. Они могут проявляться повышенным уровнем реактивности, аномальной активностью иммунитета и другими состояниями, облегчающими развитие аллергических реакций.
- Возрастные особенности ЖКТ. Возникновению аллергии на продукты способствуют наблюдаемая у детей высокая проницаемость стенок желудочно-кишечного тракта, низкая кислотность желудочного сока, нарушения состава микрофлоры кишечника. Эти условия облегчают контакт аллергена с иммунокомпетентными клетками, запускающими аллергический процесс.
На вероятность возникновения заболевания также влияет количество попавшего внутрь организма аллергена, характер кулинарной обработки продуктов, содержащих в себе провоцирующие вещества. Непереносимость продуктов может быть следствием перекрестной аллергии на пыльцу растений или бытовую пыль. Сенсибилизацию организма при этом вызывают антигены, переносимые по воздуху, но реакцию могут инициировать и продукты питания, имеющие схожие соединения в своем составе.
Патогенез
В процессе развития пищевой аллергии первоначально возникает сенсибилизация организма – она происходит при первом контакте с аллергеном. Последний распознается клетками иммунитета, которые через ряд промежуточных реакций вызывают образование иммуноглобулинов класса Е, специфичных к данному белковому соединению. Антитела такого типа обладают свойством адсорбироваться на поверхности тканевых базофилов, оставаясь там длительное время. При повторном поступлении провоцирующего антигена он связывается с IgE, которые активируют тучные клетки, вызывая их дегрануляцию с выходом гистамина. Этот биогенный амин обуславливает расширение кровеносных сосудов, отек тканей, раздражение нервных окончаний – данные изменения проявляются кожным зудом, крапивницей, диспепсическими расстройствами.
Особенностью аллергии к пищевым компонентам в младенческом возрасте является исключение этапа сенсибилизации из патогенетической цепи заболевания. Антитела против аллергена попадают в организм ребенка трансплацентарно или с грудным молоком от матери, которая страдает от непереносимости некоторых продуктов. По этой причине женщинам с аллергией особенно важно контролировать свое питание в период беременности и кормления грудью – в противном случае существует риск развития патологии у младенца. Но длительность такого состояния у детей незначительна – материнские антитела полностью элиминируются из организма через несколько недель после прекращения естественного вскармливания.
Симптомы пищевой аллергии
Клиническая картина патологии довольно разнообразна, статистически чаще регистрируются кожные симптомы, возникающие в течение 2-х часов после приема пищи. Развивается зуд, высыпания различной локализации, обычно эритематозного характера. Часть пациентов жалуется на крапивницу и иные отечные явления на поверхности кожи. В зависимости от тяжести аллергии и характера провоцирующего вещества эти симптомы могут сохраняться на протяжении нескольких часов или дней. После этого, при условии отсутствия контактов с аллергеном, кожные проявления обычно полностью и бесследно исчезают. При продолжении употребления опасного продукта аллергическая реакция регистрируется вновь, причем каждый новый эпизод характеризуется все более выраженными и тяжелыми симптомами.
Пищевая аллергия может проявляться нарушениями ЖКТ в первые часы после употребления аллергенных продуктов. Больные жалуются на боли в животе, тошноту, иногда рвоту и диарею. При особенно высокой аллергической готовности организма данные симптомы способны развиваться уже в момент приема пищи. Диспепсия сопровождается отеком слизистых оболочек полости рта, губ, поверхности языка. Иногда такой аллергический процесс приводит к заложенности носа, слезотечению, конъюнктивиту, что создает ложную картину поллиноза или непереносимости бытовой пыли.
Отдельные продукты питания (арахис, некоторые виды рыб, клубника) содержат аллергены, вызывающие сильные системные реакции – ангионевротический отек и анафилактический шок, сопровождающиеся спазмом гортани и падением артериального давления. У больных бронхиальной астмой гиперчувствительность к компонентам пищи может спровоцировать развитие приступа по механизму перекрестной аллергии. Ряд больных отмечает появление головных болей, повышенной утомляемости и слабости после употребления блюд с провоцирующими продуктами.
Осложнения
Наиболее тяжелым осложнением пищевой аллергии является анафилактический шок, вызванный массированной дегрануляцией базофилов и выделением большого количества гистамина. Он возникает при предрасположенности к непереносимости определенных продуктов или при длительном игнорировании проявлений заболевания. Продолжающееся поступление аллергена в организм приводит к постепенному нарастанию симптомов и в конечном итоге провоцирует развитие шока. Если аллергия сопровождается рвотой или диареей, то длительный контакт с антигеном может приводить к электролитным нарушениям. Среди других осложнений можно выделить возникновение перекрестной непереносимости антигенов цветочной пыльцы или бытовой пыли, инфицирование кожи в результате расчесов и повреждений.
Диагностика
Определение пищевой аллергии производится аллергологом-иммунологом, при этом важен тесный и доверительный контакт врача с пациентом или его родителями (при развитии патологии у детей). Для диагностики заболевания используют данные анамнеза, результаты лабораторных и иммунологических исследований, а также провокационных тестов. Последние следует использовать только в случае относительно низкой реактивности организма и легкости проявлений аллергии. При наличии риска системных реакций (отека Квинке или анафилактического шока) проведение исследований, предусматривающих контакт пациента с аллергеном, запрещено. Подтверждение диагноза и определение провоцирующего продукта проводят по следующему алгоритму:
- Осмотр и сбор анамнеза. Осматриваются кожные покровы больного для определения характера и выраженности высыпаний, в спорных случаях может потребоваться консультация дерматолога. Анализируется пищевой анамнез: выясняется, какие продукты употреблялись в последние дни и в каком количестве. На основе этого ограничивается круг возможных аллергенов, что облегчает дальнейшие исследования.
- Лабораторные анализы. В общем анализе крови незначительная эозинофилия определяется лишь при сильных либо неоднократных эпизодах аллергии. По показаниям микроскопическому исследованию подвергают смывы носоглотки, мазки-отпечатки с конъюнктивы – в них также обнаруживаются эозинофилы. Биохимическое исследование крови выявляет высокий уровень иммуноглобулинов классов E и G.
- Кожные аллергологические пробы. Для точного определения аллергена используют аппликационные пробы или прик-тест. При этом на кожные покровы наносят эталоны антигенов, попавших под подозрение в ходе расспроса больного. Развитие покраснения и отека является положительной реакцией и указывает на наличие непереносимости аллергена.
- Иммунологические анализы. К ним относят твердофазный иммуноферментный тест (ELISA) и радиоаллергосорбентный тест (RAST). Их проводят для определения типа провоцирующего антигена при высокой реактивности организма, когда кожные пробы исключены. Эти анализы с высокой точностью определяют наличие специфических к аллергену IgE в крови больного
Дифференциальную диагностику пищевой аллергии следует проводить с иными заболеваниями аллергического характера (поллиноз, атопический дерматит) и кожными патологиями (экзема, инфекционные поражения). При развитии диспепсических расстройств необходимо исключить риск пищевой токсикоинфекции или других болезней пищеварительной системы. Иногда симптомы, схожие с проявлениями аллергии, могут возникать из-за употребления непривычных или экзотических блюд. Обычно данные состояния самопроизвольно исчезают за несколько часов и редко возникают повторно.
Лечение пищевой аллергии
Лечебные мероприятия в практической аллергологии включают три этапа: облегчение симптомов аллергии, ускорение элиминации аллергена и предотвращение последующих контактов с ним. При непереносимости незаменимых продуктов питания используется десенсибилизирующая иммунотерапия. Важно также учитывать риск перекрестных реакций, поэтому после выявления аллергена специалист может ограничить потребление сразу ряда блюд. Их исключение из рациона надежно гарантирует отсутствие новых эпизодов пищевой аллергии. Основные этапы лечения складываются из:
- Симптоматической терапии. Применяют антигистаминные средства в различных формах выпуска – в виде таблеток, сиропов (в педиатрической практике) и назальных спреев. В большинстве случаев однократного приема препаратов данной группы достаточно для полного устранения проявлений пищевой аллергии. При более тяжелом течении специалистом может быть назначено их курсовое применение.
- Элиминации аллергена из организма. Может обеспечиваться как назначением специальной гипоаллергенной диеты, так и фармакологическими методами. В случае недавнего (несколько часов) попадания провоцирующего продукта в ЖКТ эффективны энтеросорбенты – активированный уголь, полисорб. Они связывают антигены в просвете кишечника, не позволяя им проникать в системный кровоток. Если после проникновения аллергенов прошло несколько дней, или они поступали в организм на протяжении длительного времени, то их элиминация возможна только естественным путем. Несколько ускорить ее можно инфузионной терапией или назначением диуретиков.
- Аллерген-специфической иммунотерапии (АСИТ). Этот этап лечения возможен только после полноценной диагностики патологии и точного определения провоцирующего антигена. Назначается в случае, если перечень запрещенных продуктов слишком обширен, или в него попадают незаменимые компоненты пищи. АСИТ заключается во введении постепенно повышающихся дозировок аллергена с целью выработки иммунологической толерантности к нему.
Прогноз и профилактика
Прогноз пищевой аллергии благоприятный, особенно при развитии состояния в детском возрасте – по мере роста ребенка непереносимость продуктов постепенно исчезает и практически не проявляется в дальнейшем. В случае наличия тяжелых реакций на арахис, морепродукты и некоторые фрукты довольно часто пациентам приходится пожизненно отказываться от их употребления. Кроме того, им рекомендуется иметь при себе средства для первой помощи при анафилактическом шоке (например, специальный шприц-ручку с адреналином). Профилактика сводится к ограничению использования продуктов высокого аллергического риска в детском питании и при беременности, а при наличии реакций – к их полному изъятию из рациона.
Источник