Аллергия на пыль
Содержание статьи
Аллергия на пыль — это аллергическая реакция, возникающая при контакте с компонентами уличной или домашней пыли и проявляющаяся развитием симптомов ринита, конъюнктивита, атопического дерматита или бронхиальной астмы. Диагностика включает сбор анамнеза, проведение физикального врачебного осмотра, общеклинических и аллергологических исследований (кожные скарификационные пробы, выявление специфичных иммуноглобулинов). Лечебные мероприятия предусматривают прекращение или уменьшение контактов с аллергеном, прием антигистаминных препаратов, симптоматических средств, проведение АСИТ.
Общие сведения
Аллергия на пыль — реакция гиперчувствительности, развивающаяся при попадании в дыхательные пути или на кожные покровы чужеродных белковых компонентов, содержащихся в пыли. Клиническая симптоматика проявляется развитием насморка, кашля и приступов чихания, затруднением дыхания и удушьем, зудом кожных покровов. По данным ВОЗ, примерно 40% всех случаев круглогодичных аллергических реакций на Земле связано с повышенной чувствительностью организма к компонентам пыли. Самый распространенный аллерген, присутствующий в домашней пыли — микрочастицы клещей и продуктов их жизнедеятельности. В среднем в одном грамме пыли из матраса может содержаться от 200 до 15000 клещей.

Аллергия на пыль
Причины
Комплекс органических и неорганических компонентов, содержащихся в пыли, включает всевозможные химические вещества, попадающие в квартиру с улицы, фрагменты жизнедеятельности животных, насекомых, паукообразных и другие потенциальные аллергены:
- Уличная пыль. Содержит частицы почвы, гравия, битума, цемента, сажи, пыльца растений и споры грибов, различные микроорганизмы.
- Продукты жизнедеятельности животных. Это шерсть, перхоть, слюна, продукция сальных желез, экскременты домашних животных (кошек, собак, кроликов, морских свинок и т. п.). Основными аллергенными свойствами обладают чужеродные белки слюны и верхнего слоя кожи животных, прикрепленные к их шерсти.
- Клещи домашней пыли. Микроскопические фрагменты тел и экскрементов пироглифидных клещей домашней пыли локализуются в матрасах, одеялах, подушках, ковровых покрытиях и обивке мягкой мебели. Клещи питаются постоянно отшелушивающимися клетками эпидермиса человека, выделяя для их расщепления специальные ферменты, которые являются сильными аллергенами. Оптимальная среда для жизнедеятельности клещей-пироглифов — влажность выше 50-60% и температура в диапазоне 20-26 градусов Цельсия.
- Другие аллергены. Включают частицы целлюлозы из бумажных страниц книг и различные микроорганизмы, содержащиеся в библиотечной пыли, плесневые грибы, фрагменты тел и выделений насекомых (мух, муравьев, тараканов).
Вышеперечисленные аллергены имеют микроскопические размеры, летучи, водорастворимы, поэтому легко могут проникать в человеческий организм вместе с пылью при непосредственном контакте с предметами интерьера и постельными принадлежностями (во время сна и отдыха, при уборке помещений), так и ингаляционным путем.
Патогенез
При первичном контакте с пылевыми аллергенами развивается сенсибилизация, сопровождаемая повышенной выработкой иммунными клетками специфических иммуноглобулинов IgE. Повторное проникновение чужеродного белка в организм (на слизистые оболочки носоглотки, бронхов, кожные покровы) и его взаимодействие с антителами вызывает активизацию работы тучных клеток с выбросом медиаторов воспаления и развитием клинических проявлений аллергической реакции в одном из «органов-мишеней». Соответствующие симптомы могут появляться в первые минуты после взаимодействия с аллергеном (в раннюю фазу) или через 3-6 часов (отсроченная фаза). В патогенезе присутствует и механизм неспецифической тканевой гиперреактивности к веществам, не являющимся истинными аллергенами. При этом симптоматика появляется в ответ на неспецифическое раздражающее действие небелковых компонентов пыли при отсутствии иммунологической стадии и развитие воспалительного процесса по механизму псевдоаллергической реакции.
Симптомы аллергии на пыль
Клиническая картина аллергической реакции на пыль зависит от пути проникновения чужеродных белков в организм (слизистая носоглотки, гортани и бронхов, кожные покровы), наследственной предрасположенности, возраста, сопутствующих заболеваний и других факторов. При этом появляются признаки конъюнктивита, ринита, бронхиальной астмы, атопического дерматита. Симптомы аллергии на пыль могут отмечаться круглогодично, в том числе в осенне-зимний период.
Клинические проявления аллергического конъюнктивита характеризуются поражением конъюнктивы с ее покраснением и расширением капилляров, появлением гиперемии и отечности краев век, слезотечения. В острый период симптоматика развивается в первые минуты-часы после попадания аллергена на конъюнктиву и сопровождается интенсивным зудом, чувством жжения под веками, светобоязнью. При аллергии на пыль чаще встречается хроническое течение конъюнктивита со скудными проявлениями: периодическим появлением зуда и жжения в области глаз, небольшим слезотечением.
Раздражение слизистой оболочки носа при аллергическом рините проявляется приступами чихания, которые становятся более выраженными вечером после прихода в запыленное помещение, а также после ночного сна. Чихание сопровождается обильной ринореей и зудом. При хронической сенсибилизации отмечается периодическое чувство зуда, щекотания в полости носа, полноценное носовое дыхание затруднено. В ночное время беспокоит першение в горле и поверхностный кашель, вызванный раздражением носоглотки стекающим слизистым содержимым полости носа.
Аллергическое воспаление слизистой оболочки бронхиального дерева приводит к возникновению одышки, чувства нехватки воздуха, сухого кашля с трудноотделяемой мокротой, внезапных приступов обструкции с удушьем. Обострение атопической бронхиальной астмы, обусловленной аллергией на пыль, чаще наблюдается осенью и зимой в связи с увеличением количества пыли в помещениях и снижением влажности воздуха в отопительный сезон. При этом самочувствие пациентов значительно улучшается после утреннего ухода из запыленных помещений, а ухудшается в вечернее время после возвращения в квартиру.
Поражение кожных покровов при аллергии на пыль характеризуется наличием зудящих высыпаний на коже по типу крапивницы, признаков атопического дерматита со стойкой эритемой и шелушением, появлением трещин, эрозированных участков с мокнутием и последующим образованием корок, нередким инфицированием поврежденных поверхностей. Кожный зуд становится одним их основных симптомов аллергического дерматита, усиливаясь во время уборки комнат и в ночное время. Нередко нарушается общее состояние пациентов, что проявляется частой головной болью, нарушением сна, раздражительностью и колебаниями настроения, социальной дезадаптацией.
Осложнения
Осложненное течение развивается при частых обострениях респираторных и кожных аллергозов, присоединении бактериальной инфекции, сочетании аллергии на пыль с хроническими заболеваниями дыхательных путей. Через 3-5 лет среднетяжелого течения атопической астмы возможно развитие эмфиземы легких и легочного сердца. Систематический контакт с производственной пылью чреват возникновением пневмокониозов. Изредка пылевая аллергия может вызывать системные нарушения: тромбоцитопеническую пурпуру, экзогенный аллергический альвеолит, нефропатию.
Диагностика
Для правильной диагностики аллергии на пыль необходимо тщательно собрать аллергологический анамнез (наличие наследственной предрасположенности, перенесенные ранее аллергические реакции, ухудшение самочувствия в закрытых помещениях с обилием мягкой мебели и ковровых покрытий, во время уборки комнат). На приеме у врача аллерголога-иммунолога проводится клинический осмотр кожных покровов и видимых слизистых, пальпация внутренних органов, назначаются общеклинические и биохимические анализы, спирометрия. При наличии аллергического воспаления носоглотки, кожных покровов проводится консультация ЛОР-врача, дерматолога, офтальмолога.
Для выявления заболевания выполняются кожные скарификационные и прик-тесты со стандартными эпидермальными аллергенами животных (кошки, собаки, овцы, кролика) и клещей домашней пыли, определяются специфические иммуноглобулины IgE. По показаниям могут выполняться провокационные тесты. Дифференциальная диагностика аллергии на пыль проводится с другими аллергическими заболеваниями, патологией ЛОР-органов (риниты, синуситы вирусной и бактериальной этиологии), острыми и хроническими бронхитами, кожными болезнями.
Лечение аллергии на пыль
Лечебные мероприятия включают ограничение контакта с аллергенами, применение барьерных препаратов, антиаллергических средств, АСИТ.
- Уменьшение контакта с пылью. Проведение регулярной влажной уборки помещений (полов и стен, мебели и бытовой техники) с чисткой ковров, матрасов, своевременной заменой постельного белья. Желательно произвести замену перьевых подушек и пуховых одеял на синтетические. Необходимо ежедневное проветривание комнат, увлажнение воздуха в помещениях.
- Барьерные средства. В начальной стадии аллергического ринита, вызванного аллергией на пыль, возможно применение специальных спреев, наносимых на слизистую носа и создающих там барьерный, защитный слой, препятствующий проникновению аллергена.
- Антиаллергические средства. Используются антигистаминные препараты первого и второго поколения, мембраностабилизаторы, в тяжелых случаях — глюкокортикостероиды местно, внутрь или парентерально.
- АСИТ. Применение аллергенспецифической иммунотерапии наиболее эффективно при аллергическом рините и бронхиальной астме (если при иммунологическом исследовании выявлены аллергены домашних животных и пылевых клещей). Лечение должно проводиться по строгим показаниям с учетом возможных побочных эффектов от терапии. Общая продолжительность АСИТ — от 2 до 5 лет.
Прогноз и профилактика
Своевременное выявление аллергенов, вызвавших реакцию гиперчувствительности при контакте с пылью и назначение адекватного лечения (в том числе иммунотерапии), позволяет добиться стойкой ремиссии заболевания. Тяжелые и осложненные формы с нарушением трудоспособности развиваются при систематическом воздействии пылевых раздражителей (домашней, библиотечной, производственной пыли). Предупреждение обострений основано на постоянном проведении мероприятий по снижению контакта с пылью: ежедневной влажной уборки квартиры, гигиенической обработки домашних животных, автоматизации технологических процессов, использовании средств индивидуальной защиты (респираторов, масок).
Источник
Аллергическая крапивница
Аллергическая крапивница — это кожная патология аллергического характера, которая может иметь острый или (реже) хронический характер. Ее симптомами являются кожный зуд, появление возвышающихся над кожей эритематозных элементов, схожих с высыпаниями, остающимися после ожога крапивой — отсюда и название патологии. Диагностика производится на основании осмотра пациента, анализа крови, определения уровня иммуноглобулина Е; возможно проведение иммунологических исследований — аллергических проб для выявления аллергена. Лечение аллергической крапивницы производится с использованием антигистаминных средств, гипоаллергенной диеты, иммуномодулирующих препаратов.
Общие сведения
Аллергическая крапивница (уртикария) — кожное заболевание, проявляющееся развитием кожного зуда, эритематозных высыпаний и обычно провоцируемое пищевой или иной аллергией. Подобное состояние является крайне распространенным, по данным медицинской статистики, не менее 10-20% населения Земли хоть раз в жизни испытывали симптомы этой патологии. В подавляющем большинстве случаев аллергическая крапивница имеет острый характер и после проведенного лечения (иногда — самопроизвольно) исчезает, не оставляя следов на кожных покровах или слизистых оболочках. Хроническая форма заболевания, по мнению некоторых врачей-дерматологов, должна быть вынесена в отдельную нозологическую группу, так как она обусловлена аутоиммунными и наследственными факторами. Кроме истинной аллергической формы, существует понятие «псевдоаллергической крапивницы», которая вызывается различными физическими факторами.
Аллергическая крапивница может поражать человека в любом возрасте, однако в возрастном распределении больных наблюдается превалирование детей. Это объясняется незрелостью многих иммунологических процессов, из-за чего легко возникает аллергия на различные факторы. Хронический тип аллергической крапивницы чаще развивается у взрослых женского пола — в таком случае выявить причину заболевания нередко не удается, поэтому ее часто также называют идиопатической крапивницей. Сама по себе эта патология не представляет угрозы для жизни человека, однако она может осложниться ангионевротическим отеком или анафилактическим шоком. Эти состояния требуют экстренной медицинской помощи для сохранения жизни больного.
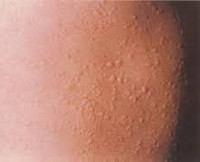
Аллергическая крапивница
Причины
Причины, которые вызывают кожные проявления, отличаются у различных форм аллергической крапивницы. Обычно это реагиновый тип гиперчувствительности (аллергия 1-го типа), опосредованный иммуноглобулинами типа Е. Аллергенами при данном виде аллергической крапивницы являются компоненты пищи, пыльца растений, бытовая пыль, некоторые лекарственные средства и другие факторы. В таком случае кожные проявления выступают всего лишь одним из симптомов пищевой или другой аллергии. В некоторых случаях вызвать такие кожные нарушения может и аллергия 2-го типа — в основном это бывает при переливаниях крови. Внутривенное введение некоторых лекарственных средств с развитием иммунокомплексной реакции непереносимости также может вызвать аллергическую крапивницу.
Замечено, что некоторые инфекционные заболевания, эндокринные нарушения, нарушения психо-эмоциональной сферы повышают вероятность развития аллергической крапивницы. Особенно это актуально в отношении идиопатической, или хронической формы патологии. Патогенез развития кожных нарушений в этом случае изучен слабо, предполагаются как иммунные, так и неиммунные механизмы активации тканевых базофилов кожи. Поэтому при наличии аллергической крапивницы неуточненной этиологии производят полное обследование организма больного с целью выявления скрытых и хронических заболеваний и нарушений.
Патогенез
Основной причиной кожных нарушений при аллергической крапивнице является массовая дегрануляция тканевых базофилов (тучных клеток). В состав гранул этих клеток входят гистамин, гепарин, лейкотриены и целый ряд других биологически активных соединений, способных значительно изменять метаболические процессы в тканях. В основном они приводят к расширению кровеносных сосудов, увеличивают проницаемость их стенки, вызывают накопление тканевой жидкости, стимулируют болевые рецепторы кожи, что приводит к появлению зуда. В большинстве случаев такие реакции при аллергической крапивнице имеют местный характер и поражают только определенный участок кожи или, реже — всю поверхность тела. Однако иногда столь массовый выброс активных соединений может привести к общим реакциям по типу анафилактического шока и отека Квинке.
При псевдоаллергической крапивнице патогенез во многом схожий — происходит массовая активация тканевых базофилов кожи с выделением биологически активных соединений. Однако причины и механизмы этого процесса несколько иные — это может быть врожденная или приобретенная нестабильность мембран тучных клеток, их аномальная реакция на различные физические или гуморальные факторы. Кроме того, в ряде случаев псевдоаллергической крапивницы, у больного обнаруживается повышенная чувствительность тканей кожи к гистамину и другим компонентам гранул базофилов. Поэтому даже незначительное выделение этих веществ может привести к клинической картине крапивницы.
Классификация
Как уже было сказано выше, все формы аллергической крапивницы делятся на два типа — острый и хронический. Граница между ними довольно условна — считается, что при острой форме высыпания и зуд сохраняются не более 6-ти недель, тогда как если они беспокоят больного дольше, ставится диагноз хронической аллергической крапивницы.
Кроме того, важно дифференцировать истинную аллергическую крапивницу от псевдоаллергии, при которой активация тучных клеток происходит без участия иммунных механизмов. Существует множество разновидностей такого состояния — например, к механическим видам псевдоаллергии относят следующие:
- Дермографическая крапивница (уртикарный дермографизм) — провоцируется простым физическим давлением на кожу (швами одежды, например). В патогенезе дермографической крапивницы состояния чаще всего играют роль неиммунные механизмы активации тучных клеток.
- Холодовая крапивница — такой тип температурной крапивницы в последние годы встречается все чаще. Выяснено, что у больных с этой патологией при охлаждении повышается уровень некоторых факторов тромбоцитов и снижается стабильность мембраны тучных клеток. На фоне повышенной чувствительности тканей кожи к гистамину это может приводить к развитию эритематозных высыпаний и зуду, как при местном воздействии холода, так и при употреблении холодных блюд и напитков.
- Тепловая крапивница — является довольно редким вариантом крапивницы. Так же, как и в случае уртикарного дермографизма, в развитии этого вида заболевания основную роль играют неиммунные механизмы активации тучных клеток — их дегрануляция происходит при повышении температуры.
- Солнечная крапивница (фотоаллергия) — провоцирующим фактором при этом является солнечный свет. У больных таким типом крапивницы наблюдается повышенная чувствительность кожи к гистамину, поэтому дегрануляция даже незначительного количества тучных клеток приводит к заметным нарушениям.
- Вибрационная крапивница — является достаточно редкой формой, часто имеет признаки профессионального заболевания (у рабочих строительных специальностей, на производстве). В этом случае дегрануляция базофилов происходит из-за механического сотрясения тканей.
- Аквагенная крапивница — ранее не относилась к механическим разновидностям крапивницы, но в последние годы появились указания, что провоцирующим фактором в этом случае выступает физическое воздействие струй воды. Активация тучных клеток кожи происходит по неиммунному механизму и довольно слабо, но при повышенной чувствительности тканей к гистамину это приводит к развитию эритемы и зуда.
Помимо механических факторов, провоцировать развитие крапивницы может дисбаланс холинерической вегетативной нервной системы. Это становится причиной развития, так называемой холинергической крапивницы. Кроме типичных для этой патологии эритематозных высыпаний и кожного зуда, в данном случае возникают еще и нарушения потоотделения, регуляции температуры кожи. Такой вид крапивницы зачастую провоцируется эмоциональными переживаниями человека. Кроме того, близким к данному кожному заболеванию является пигментная крапивница, имеющая характер аутоиммунной патологии. При ней в тканях кожи скапливается повышенное количество базофилов, которые могут легко активироваться от различных факторов.
Симптомы аллергической крапивницы
Несмотря на огромное разнообразие видов крапивницы, и факторов, способных ее спровоцировать, симптомы заболевания достаточно однообразны и отличаются только своей выраженностью. Одним из первых проявлений служит развитие кожного зуда и покраснения кожи. Такие явления могут иметь как локальный, так и распространенный характер, располагаться симметрично (при холинергическом типе псевдоаллергической крапивницы) или, намного чаще, асимметрично. Весьма быстро (от нескольких минут до нескольких часов) на месте покраснения возникают волдыри различного размера (0,2-5 см), которые могут сливаться между собой. Важным диагностическим признаком аллергической крапивницы является безболезненность волдырей.
В большинстве случаев указанные кожные проявления разрешаются в течение суток, не оставляя после себя следов — при условии отсутствия повторного воздействия провоцирующего фактора. Иногда, при тяжелых формах аллергической крапивницы, нарастание симптомов происходит столь стремительно, что высыпания на коже перерастают в ангионевротический отек. Сохранение кожных проявлений и развитие новых высыпаний свидетельствует о продолжении действия провоцирующего фактора, который, в таком случае, может иметь эндогенную природу (как при идиопатической крапивнице).
Диагностика
В клинической дерматологии определение этого заболевания производится с использованием значительного количества диагностических приемов ввиду большого числа форм патологии. При осмотре выявляются безболезненные эритематозные высыпания, выступающие над поверхностью кожи, имеющие различные размеры и локализацию. Диагностика острой формы аллергической крапивницы, особенно если она сопутствует какой-либо аллергии, производится на основании аллергологического анамнеза пациента и определения в крови уровня иммуноглобулина Е. Количество эозинофилов в крови не является строгим диагностическим критерием этого состояния, особенно его острой или спорадической формы, но при длительно сохраняющихся высыпаниях наблюдается небольшая эозинофилия. Путем аллергологических проб можно выявить источник аллергии и скорректировать рацион больного для предупреждения дальнейших приступов заболевания.
В тех случаях, если высыпания не исчезают в течение суток на фоне гипоаллергенной диеты и исключения провоцирующих физических факторов, необходимо обследовать лимфатические узлы, назначить общий и биохимический анализ крови, провести изучение мочи. Все это позволит выявить патологию, которая, возможно, стала пусковым фактором для развития аллергической крапивницы или же своевременно распознать псевдоаллергическую форму этого состояния. Точно также следует поступать при наличии у больного повышенной температуры — сама по себе уртикария не вызывает гипертермию, но некоторые инфекционные заболевания могут стать причиной обоих симптомов.
Каждый из видов псевдоаллергической крапивницы (дермографический, холодовой, солнечный и т. д.) диагностируется путем дозированного воздействия провоцирующего фактора. Для этого используют дермографометр, кубик льда, ультрафиолетовое излучение с различной длиной волны и другие инструменты. Оценка результатов, в зависимости от вида крапивницы, выраженности симптомов и других факторов производится через несколько минут или часов, максимальный срок — 48 часов. Положительным результатом пробы будет развитие эритематозных высыпаний и кожного зуда в области проведения исследования.
Лечение аллергической крапивницы
Основным звеном в терапии является уменьшение влияния гистамина на ткани кожи — это позволяет значительно уменьшить отек и зуд. Для этого необходимо заблокировать Н1-гистаминовые рецепторы, это достигается использованием антигистаминных средств. В настоящее время предпочтение отдают антигистаминным средствам второго (лоратадин, цетиризин) и третьего (левоцетиризин) поколения. Эти препараты весьма эффективны при острых формах аллергической крапивницы, а также дермографических и солнечных псевдоаллергиях. Однако при хронических формах крапивницы и видах с отсроченным проявлением симптомов (некоторые типы высыпаний от давления) эффективность антигистаминных средств сильно снижена.
Для лечения хронических форм патологии, а также для профилактики обострений при рецидивирующем характере аллергической крапивницы используют препараты-стабилизаторы мембран базофилов (кетотифена фумарат) и антагонисты кальция (нифедипин). Они значительно повышают порог активации тучных клеток, тем самым затрудняя развитие кожных проявлений. Если имеется подозрение, что развитие заболевание обусловлено снижением активности иммунитета, то дополнительно назначаются иммуномодулирующие препараты. При выявлении системной патологии, которая сопровождается аллергической крапивницей, разрабатывается схема ее лечения.
Помимо назначения лекарственных средств, немалое значение в терапии этого состояния играет гипоаллергенная диета для уменьшения нагрузки на иммунную систему человека. Кроме того, после определения провоцирующего фактора (пищевой или физической природы при псевдоаллергии) необходимо принимать меры для его исключения из жизни больного или минимизации его воздействия на организм. В тех случаях, когда аллергическая крапивница имеет стремительный характер и приводит к ангионевротическому отеку или анафилактическому шоку необходимы срочные жизнеспасающие мероприятия (инъекции адреналина и стероидов, госпитализация).
Прогноз и профилактика
Прогноз острой крапивницы в большинстве случаев благоприятный — высыпания исчезают в течение суток, не оставляя никаких следов на коже. При отсутствии повторного воздействия провоцирующего фактора заболевание часто больше никогда не тревожит человека. Однако в случае хронических форм аллергической крапивницы прогноз во многом зависит от ее вида, выраженности, соблюдения пациентом всех требований дерматолога или аллерголога и правильности назначенного лечения. Таким лицам необходимо всегда придерживаться гипоаллергенной диеты (исключить из рациона яйца, шоколад, морепродукты и ряд других продуктов). Крайне важно выявить причину кожных нарушений для минимизации ее воздействия. Если крапивница была спровоцирована другим заболеванием, то прогноз во многом зависит от успешности его лечения.
Источник