Антибиотики при пневмонии
Содержание статьи
Воспаление легких, которое также называют пневмонией, — патологический процесс, поражающий ткани легких. Встречается такая патология как у взрослых, так у детей. Воспаление легких нуждается в неотложном лечении, даже если протекает не в тяжелой форме. Причиной пневмонии преимущественно выступает инфекция — поражение легкого патогенными микроорганизмами. Поэтому применение антибиотиков при пневмонии у взрослых и детей в комплексе с дополнительными препаратами — основа лечения.
Содержание
Общие принципы применения антибиотиков при воспалении легких
Антибиотики при воспалении легких: виды и формы
Полусинтетические пенициллины
Макролиды
Цефалоспорины
Фторхинолоны
Карбапенемы
Монобактамы
Общие принципы применения антибиотиков при воспалении легких
Пациент без медицинского образования не знает наверняка, какие антибактериальные препараты ему помогут при воспалении легких.
| Для того чтобы лечение антибиотиками было максимально быстрым и эффективным, нужно обратиться к доктору. Врачи придерживаются определенных правил лечения пневмонии. Перед тем как выписать антибиотики, специалист направляет пациента на исследования и анализы. |
В первую очередь как взрослым, так и детям нужно сделать рентгенографию грудной клетки. После подтверждения диагноза «воспаление легких» пациенту необходимо сдать биоматериал (мокроту) на анализ. Бактериологический посев и антибиотикограмма выполняется 5-7 дней, так что результаты нужно будет подождать. Бакпосев дает возможность выявить, какой именно микроорганизм в легких стал причиной развития пневмонии. Проведение антибиотикограммы позволяет определить чувствительность патогена к различным препаратам. Так специалист выяснит, какие антибиотики будут для данного пациента наиболее эффективны. Кроме того, лабораторное исследование мокроты позволяет исключить грибковую природу воспаления легких, туберкулез. В случае подозрений на смешанную природу пневмонии специалист может назначить комбинацию антибиотиков и противовирусных средств.
На практике в большинстве случаев недопустимо ждать результатов анализов, так как воспаление легкого может быстро привести к дыхательной недостаточности, поэтому при пневмонии назначается антибиотик с широким спектром действия. После получения результатов анализа экссудата легких при необходимости препарат можно заменить.
Существует перечень клинических и лабораторных признаков, которые позволяют врачу оценить результативность лечения пневмонии:
● температура тела снижается;
● более слабые симптомы интоксикации;
● дыхательная недостаточность и одышка менее интенсивны, так как повышается сатурация кислорода;
● снижение количества выделяемой мокроты и изменение ее цвета.
Эффективность лечения пневмонии оценивается через 48-72 часа после начала применения антибиотиков. Одновременно у пациента сохраняются субфебрильная температура, хрипы в груди, кашель, слабость, повышенное потоотделение и остаточные следы пневмонии на рентгенограмме. Несмотря на улучшение общего состояния пациента, отменять применяемые антибиотики или менять их на другой подвид нельзя. Рекомендованный курс антибиотиков очень важно пройти в полном объеме, согласно назначению доктора. Это не позволит патогенным микроорганизмам выработать к антибиотикам резистентность и не допустит развития осложнений патологии легких в ближайшем будущем.
Антибиотики при воспалении легких: виды и формы
Раньше пораженные инфекцией легкие лечили преимущественно природным антибиотиком пенициллиновой группы, так как не было другой альтернативы. Однако у естественных пенициллинов есть побочные эффекты, что крайне нежелательно при воспалительном процессе в легких. Также они воздействуют на достаточно узкий спектр патогенов, к тому же, быстро развивается устойчивость к антибиотикам. Поэтому ученые разработали более современные средства, которые в настоящее время широко применяются для эффективной и безопасной терапии воспаления легких как у детей, так и у взрослых.
Условно антибиотики при пневмонии подразделяются на несколько групп: ● полусинтетические пенициллины;
● макролиды;
● цефалоспорины;
● фторхинолоны;
● карбапенемы;
● монобактамы.
Для удобства применения у взрослых и детей противомикробные средства выпускаются в разных лекарственных формах. Для взрослых — это таблетки и капсулы, детям с поражением нижних дыхательных путей назначаются суспензии. Инъекционные формы применяются в любом возрасте, однако в силу инвазивности процедуры при терапии взрослых они применяются чаще.
Полусинтетические пенициллины
Усовершенствованные пенициллины более результативны при пневмониях, чем их предшественники. В спектр противомикробной активности полусинтетических пенициллинов входит большинство грамположительных бактерий, гемофильная палочка и пневмококки. При терапии неосложненной пневмонии антибиотиком используется преимущественно эта группа. Несомненный плюс полусинтетических пенициллинов — их низкая токсичность по сравнению с другими группами антибактериальных средств. Именно поэтому данная группа препаратов часто используется в лечении воспалений не только у взрослых, но и у детей, беременных женщин.
К пенициллиновым антибиотикам относятся оксациллин и клоксациллин, которые наиболее результативно и быстро действуют при пневмониях, вызванных стафилококками.
Расширенными антимикробными свойствами обладают аминопенициллины — амоксициллин и ампициллин. Они широко применяются у взрослых при внебольничных пневмониях. Препараты амоксициллина представлены торговыми названиями «Флемоксин Солютаб», «Хиконцил», «Оспамокс».
В отдельную группу следует выделить комбинированные ингибиторозащищенные антибиотики. Помимо основного действующего вещества (антибиотика), они содержат вспомогательные компоненты, которые усиливают лечебный эффект, обеспечивая антибиотику защиту от бета-лактамаз — агрессивных ферментов, выделяемых вредоносными бактериями. Самые популярные антибиотики при пневмонии из группы комбинированных защищенных пенициллинов — «Аугментин» и «Флемоклав Солютаб». Они содержат в себе комбинацию амоксициллина и клавулановой кислоты, сочетание которых позволяет эффективно устранить бактериальное инфицирование легкого.
Терапия пневмонии пенициллиновыми препаратами может вызвать ряд побочных эффектов — аллергическую реакцию, расстройство желудка, колит и различные диспепсические явления.
Макролиды
Наиболее часто группа макролидов назначается как препараты первой линии, если у пациента есть индивидуальная непереносимость пенициллинов. Этим антибиотикам свойственна активность при атипичных формах болезни, причиной которых выступают внутриклеточные мембранные паразиты (клебсиеллы, легионеллы), хламидии, микоплазмы и гемофильная палочка. Также макролиды эффективны против грамположительных кокков.
Для лечения воспалительного процесса в легких используются кларитромицин («Клацид», «Кларитромицин-Тева», «Фромилид») и азитромицин («Азитрал», «Сумамед», «Азитрокс»).
«Азитрал» выпускается в таблетках с дозировкой для взрослых 250 или 500 мг. Применяется однократно в сутки за два часа до или после приема пищи.
«Сумамед» и «Азитрокс» выпускаются в таблетках и капсулах для взрослых по 500 мг (принимать один раз в сутки), а также в порошке для детской суспензии.
«Клацид» имеет три формы выпуска — гранулы для приготовления суспензий, порошок для изготовления инфузии и таблетки. Пероральное применение препарата при пневмонии осуществляется дважды в сутки курсом до двух недель.
«Фромилид» в таблетках по 500 мг два раза в сутки назначается взрослым пациентам при инфекционном поражении легких. Препарат необходимо принимать две недели, не прерывая курс и не меняя тип антибиотика.
Иногда для лечения инфекций нижних дыхательных путей применяется первый противомикробный препарат из группы макролидов — «Эритромицин». Он широко используется для терапии атипичных форм болезни, вызванных легионеллами, которые отличаются высокой степенью летальности. «Эритромицин» нужно принимать каждые 6 часов по 400-500 мг. При пневмонии неосложненного течения длительность терапии «Эритромицином» обычно составляет от семи до десяти дней. Недостатком данного препарата можно назвать частые побочные эффекты после его применения, как правило, со стороны желудочно-кишечного тракта. Они обусловлены способностью макролидов усиливать моторику кишечника.
Цефалоспорины
Группа цефалоспоринов обычно применяется, если у пациента доказана индивидуальная непереносимость макролидов. Как правило, цефалоспорины обеспечивают лечение пневмонии на неосложненной стадии. Они используются при терапии инфекционных процессов, вызванных пневмококками, стрептококками и энтеробактериями.
К антибиотикам первого поколения цефалоспоринов, которые применяются в борьбе с инфекциями нижних дыхательных путей, относят «Цефапирин», «Цефалексин» и «Цефазолин».
Второе поколение включает в себя «Цефуроксим» и «Цефокситин», которые используются для лечения инфекций, вызванных клебсиеллой, кишечной и гемофильной палочками. «Цефокситин» при пневмониях чаще назначается ступенчато: сначала инъекционно, а при улучшении состояния — перорально.
Третье поколение представлено «Цефотаксимом» и «Цефтазидимом», «Цефтриаксоном», «Цефоперазоном», которые обладают широкой антибактериальной активностью. Они справляются со всеми патогенными бактериями, кроме энтерококков и некоторых стафилококков. Существует комбинированный препарат «Цефоперазон» с сульбактамом, активный в отношении бактерий, содержащих фермент бета-лактамазу, разрушающую антибактериальное вещество. Такие препараты используются для лечения воспалительных процессов легких в тяжелых случаях.
Четвертое поколение включает в себя цефепим (торговые названия — «Максипим», «Максицеф», «Цепим», «Ладеф») и цефпиром («Кейтен», «Цефанорм»). Они наиболее эффективны против грамположительных и грамотрицательных аэробных и анаэробных микроорганизмов, при осложнениях пневмоний в виде плевритов и абсцессов.
Цефалоспорины применяются для лечения тяжелой и крайне тяжелой степеней пневмонии. Как правило, в этих целях используются препараты третьего и четвертого поколения, которые обладают выраженным бактерицидным эффектом (происходит абсолютное уничтожение клеток болезнетворных бактерий). Терапия пациентов с тяжелой пневмонией проводится в стационаре.
Среди представителей третьего поколения цефалоспоринов используются и парентеральные, и пероральные формы лекарственных средств. В форме капсул по 400 мг выпускаются препараты цефиксима («Супракс») и цефтибутена («Цедекс»). Их нужно принимать один раз в сутки. В форме таблеток по 200 или 400 мг выпускается препарат цефдиторена («Спектроцеф»), который нужно принимать дважды в сутки.
Из третьего поколения можно выделить инъекционные формы цефтриаксона («Азаран»). Он выпускается в форме порошка для приготовления инъекционного раствора по 1 грамму. Назначается внутримышечно в растворе с 1% лидокаином один или два раза в сутки (в зависимости от назначения доктора). Парентеральные препараты, обладающие дополнительными свойствами против синегнойной палочки при пневмониях, — цефтазидим («Фортум» — назначается в/в или в/м до шести грамм в день в два-три применения) и цефоперазон («Цефобид» — назначается до четырех грамм в день, разделенных на два приема).
| Лекарственные средства группы цефалоспоринов обычно хорошо переносятся человеческим организмом. Исключения могут составить пациенты с тяжелой почечной или печеночной недостаточностью, а также пожилые люди. |
Фторхинолоны
Применение фторхинолоновой группы обычно рекомендуют при аллергической реакции на все остальные средства. Фторхинолоны используются для лечения тяжелых форм инфекций нижних дыхательных путей. Эти вещества быстро всасываются в клетки и способны бороться с пневмококками, стафилококками, грамотрицательными бактериями и атипичными возбудителями пневмоний. Благодаря широкому спектру противомикробной активности данная лекарственная группа отлично справляется с терапией практически всех форм внегоспитальных пневмоний. Однако использование ранних фторхинолонов при внебольничных воспалениях нижних дыхательных путей было ограничено, так как они были практически не результативны против основного возбудителя — пневмококка.
В качестве действующего вещества для терапии патологий нижних дыхательных путей, которые вызваны не пневмококком, чаще всего выступают офлоксацин («Зофлокс», «Таривид») и ципрофлоксацин («Ципробай», «Цифран»).
Из нового поколения фторхинолонов можно выделить левофлоксацин («Глево», «Лебел», «Левоксимед», «Леволет», «Левофлокс»), который высокоактивен против пенициллинрезистентного пневмококка. Левофлоксацин выпускается в двух лекарственных формах — для приема внутрь и для внутривенного введения, поэтому применяется как для амбулаторного лечения, так и для пациентов в стационаре. Клинические исследования подтверждают высокую эффективность и хорошую переносимость левофлоксацина, вводимого при внебольничных пневмониях по 0,5 г однократно в сутки.
Второй современный препарат из группы фторхинолонов — спарфлоксацин («Спарфло», «Флоксимар»). В России данное вещество выпускается только в пероральной форме. Несмотря на высокую антибактериальную эффективность, спарфлоксацин обладает сильно выраженным побочным действием — фототоксичностью (повышенная чувствительность кожи к влиянию ультрафиолетовых лучей). Помимо этого, он нередко вызывает и другие нежелательные эффекты, что делает его не рекомендованным для рутинного применения в амбулаторной практике. Потому спарфлоксацин применяется для терапии пневмоний только при отсутствии альтернатив.
Одни из новейших антибиотиков группы фторхинолонов — моксифлоксацин («Авелокс», «Моксифлокс») и гатифлоксацин («Озерлик», «Гатилин», «Гатимак»). Они обладают высокой активностью в отношении грамположительных, атипичных и анаэробных микроорганизмов. Относятся к группе «респираторных фторхинолонов». В клинических исследованиях показывают высокую результативность и хорошую переносимость.
Карбапенемы
Карбапенемы — еще одна из «запасных» групп в лечении воспалений нижних дыхательных путей в условиях стационара. Препараты обладают широким спектром активности, меньшей устойчивостью к бета-лактамазам, чем цефалоспорины и пенициллины. Назначаются при осложненных формах пневмоний и септических процессах. Бактериальная активность карбапенемов больше зависит от кратности применения, чем от пиковой концентрации в организме. Они представлены такими действующими веществами, как имипенем, меропенем и дорипенем.
Среди антибиотиков представлены такие торговые названия:
● имипенем+циластатин («Тиенам», «Аквапенем», «Циласпен», «Гримипенем») применяется внутримышечно и внутривенно капельно;
● меропенем («Дженем») выпускается в форме порошка для в/в введения раствора до 1 г каждые 8 часов.
Несмотря на все преимущества антибиотиков группы карбапенемов во время лечения нозокомиальных инфекций, они обладают и недостатками, например, отсутствием активности против атипичной микрофлоры.
Монобактамы
Группу монобактамов также называют моноциклическими бета-лактамами. Из этой группы антибиотиков в клинической практике в настоящее время применяется только одно вещество — азтреонам. Оно обладает весьма узким спектром противомикробной активности и применяется для лечения инфекций, которые вызваны аэробной и грамотрицательной флорой. Бактерицидный эффект азтреонама обусловлен нарушением синтеза клеточной стенки патогена. Его своеобразие объясняется устойчивостью препарата к разрушительному воздействию бета-лактамазами, вырабатываемыми аэробной грамотрицательной флорой, однако к аналогичным ферментам стафилококков и бактероидов этот препарат неустойчив.
Клиническое значение имеет результативность азтреонама в отношении микроорганизмов семейства энтеробактерий (кишечной палочки, клебсиеллы, протея, морганеллы, цитробактер), синегнойной палочки и нозокомиальных (внутрибольничных) штаммов, которые устойчивы к аминогликозидам, цефалоспоринам и уреидопенициллинам. Азтреонам не обладает губительным влиянием на ацинетобактер, грамположительные кокки и анаэробные микроорганизмы.
Препарат применяется исключительно парентерально, хорошо распределяется в тканях и средах человеческого организма. Из нежелательных побочных реакций можно выделить расстройства со стороны ЖКТ (дискомфорт в животе, диарея, рвота) и ЦНС (головокружение, головная боль, бессонница).
Также возможны аллергические реакции (сыпь, крапивница) на лекарство, которые возникают значительно реже, чем от других бета-лактамных препаратов. Ввиду возможного антагонизма, азтреонам не рекомендуется комбинировать с карбапенемами.
Здесь недопустимо самолечение, но если у вас есть рецепт от врача, нужный препарат можно купить в сети аптек «Ригла».
Источник
Аллергия на пенициллин
Аллергия на пенициллин — это реакция иммунной системы на повторное введение в организм антибиотиков пенициллинового ряда — бензилпенициллина, ампициллина, оксациллина, амоксициллина. При этом поражаются кожные покровы (крапивница и отек Квинке), дыхательные пути (затруднение дыхания, удушье), может развиваться анафилактический шок. Диагностика аллергии на пенициллин основана на тщательном сборе анамнеза, анализе клинических проявлений заболевания, проведении кожных проб на чувствительность к антибиотикам и лабораторных исследований. Лечебные мероприятия включают введение адреналина, глюкокортикоидов, антигистаминных средств, инфузионную терапию, восстановление дыхания и кровообращения.
Общие сведения
Аллергия на пенициллин — это аллергическая реакция, возникающая при повторном приеме внутрь или парентеральном введении пенициллина и полусинтетических антибиотиков. Патологический процесс развивается остро в виде крапивницы, отека Квинке, ларингоспазма или системной аллергической реакции — анафилактического шока. Аллергия на пенициллин возникает даже при минимальном количестве повторно введенного в организм антибиотика пенициллинового ряда. По данным статистики в аллергологии, повышенная чувствительность к пенициллину является одним из наиболее часто встречающихся видов лекарственной аллергии и возникает у 1-8% населения, в основном в возрасте от 20 до 50 лет. Первые сообщения о непереносимости пенициллина появились еще в 1946 году, а уже через три года был зафиксирован первый смертельный исход после введения этого антибиотика. В литературе приводятся данные о том, что только в Соединенных Штатах Америки ежегодно вследствие аллергии на пенициллин погибает более трехсот человек.
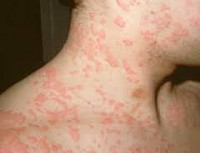
Аллергия на пенициллин
Причины
Существует несколько факторов риска, увеличивающих вероятность развития аллергии на пенициллин. Это, прежде всего, наличие наследственной предрасположенности (генетических и конституциональных особенностей). Так, например, установлено, что повышенная чувствительность к антибиотикам пенициллинового ряда у родителей увеличивает риск развития аллергии на пенициллин у ребенка в 15 раз. При проведении иммунологического исследования можно обнаружить специальные маркеры, свидетельствующие о наличии повышенного риска развития лекарственной аллергии у данного пациента. Играет роль и возраст: у детей раннего возраста и пожилых людей аллергические реакции на антибиотики встречаются значительно реже, чем у взрослых в возрасте 20-45 лет.
Риск развития аллергии на пенициллин возрастает при наличии некоторых сопутствующих заболеваний: врожденных и приобретенных иммунодефицитов, инфекционного мононуклеоза, цитомегаловирусной инфекции, муковисцидоза, бронхиальной астмы, лимфолейкозов, подагрического артрита, а также при приеме некоторых лекарственных препаратов (например, бета-блокаторов).
Тяжесть аллергической реакции на пенициллин зависит и от способа введения антибиотика, длительности его применения и продолжительности промежутков между употреблением этих лекарственных препаратов. Так, однократное профилактическое введение пенициллина (ампициллина) в послеоперационном периоде в хирургической практике значительно реже вызывает аллергию, чем использование антибиотиков этой группы в достаточно высокой дозе в течение длительного времени. Реже аллергия на пенициллин возникает при пероральном приеме, чаще — при местном и парентеральном введении.
Механизм развития аллергии на антибиотики пенициллинового ряда связан с возникновением IgE-опосредованных реакций немедленного типа, иммунокомплексных реакций, а также реакций замедленного типа, то есть имеет сложный комбинированный характер сенсибилизации.
Симптомы аллергии на пенициллин
Аллергия на пенициллин наиболее часто сопровождается развитием разнообразных кожных проявлений и прежде всего, крапивницы и отека Квинке, реже — папулезной и пустулезной сыпи, феномена Артюса (возникновение инфильтратов и абсцессов аллергической природы в месте введения антибиотика), экссудативной эритемы и эритродермии. Иногда вследствие аллергии на пенициллин развиваются такие тяжелые поражения кожных покровов, как синдром Лайелла (буллезные поражения кожи, эпидермальный некролиз, эрозии и язвы слизистой желудочно-кишечного тракта и мочеполовой системы, выраженная лихорадка, интоксикация), сывороточная болезнь (появление крапивницы, отека Квинке, выраженных болей в суставах и мышцах, увеличение лимфатических узлов, лихорадка, поражение почек, нервной системы, сосудов).
Встречаются при аллергии на пенициллин изменения со стороны органов дыхания — аллергический риноконъюнктивит, альвеолит, эозинофильный инфильтрат легкого, явления бронхоспазма. Может отмечаться поражение сердечно-сосудистой системы (аллергические миокардиты, васкулиты), почек (гломерулонефрит), органов кроветворения (цитопении, гемолитические анемии, изолированные эозинофилии), пищеварительной системы (аллергические энтероколиты, гепатиты). Аллергия на пенициллин нередко может проявляться развитием системных реакций — анафилактического шока и анафилактоидных реакций.
Диагностика
Главное при проведении диагностики аллергии на пенициллин — правильно собрать анамнез: выяснить названия лекарственных препаратов, которые использовал пациент до развития аллергической реакции, продолжительность их приема. Важно уточнить, были ли ранее реакции непереносимости медикаментов, пищевых продуктов, и как они проявлялись. Необходимо собрать информацию и о перенесенных ранее заболеваниях. Затем выясняются особенности клинической картины непереносимости антибиотика у данного пациента в настоящее время (кожные проявления, бронхоспазм, анафилактоидные реакции).
Важную информацию для диагностики аллергии на пенициллин дают кожные аллергологические пробы. При этом использование нативного антибиотика считается недостаточно информативным, а для постановки пробы используются специальные диагностические аллергены, созданные из метаболитов пенициллина. Проводят кожные пробы, как правило, перед применением пенициллина для выявления возможной непереносимости этого препарата и при отсутствии возможности заменить этот антибиотик другим антибактериальным препаратом.
Для диагностики аллергии на пенициллин иногда используют проведение провокационных проб. В этом случае антибиотик вводится в дозе, которая в 100 раз меньше средней терапевтической. При отсутствии какой-либо реакции непереносимости через 30-60 минут пенициллин вводится повторно в дозе, в 10 раз больше, чем первоначально. Такие пробы проводятся с большой осторожностью и выполняются в специализированном учреждении врачом аллергологом-иммунологом с большим опытом работы. Противопоказано проведение кожных и провокационных проб при наличии сведений о системных аллергических реакциях в анамнезе.
Разработано множество лабораторных тестов для выявления аллергии на пенициллин (определение IgE антител к антибиотику с помощью РИА или ИФА, базофильные тесты, выявление специфических IgG и IgM, реакции торможения миграции лейкоцитов и др.), однако их информативность оставляет желать лучшего. Дифференциальная диагностика аллергии на пенициллин проводится с другими случаями лекарственной аллергии, а также с псевдоаллергическими реакциями, некоторыми инфекционными заболеваниями (скарлатина, корь, менингит), системными заболеваниями соединительной ткани (болезнью Бехчета, системной красной волчанкой), пузырчаткой, дерматитом Дюринга и другими состояниями.
Лечение аллергии на пенициллин
Основные принципы лечения аллергии на пенициллин — скорейшее прекращение действия антибиотика и его выведение из организма (остановить введение пенициллина, промыть желудок и кишечник при приеме внутрь, назначить энтеросорбенты и т. д.), купировать симптомы аллергии (вводятся кардиотоники, бронхолитики, глюкокортикостероиды), восстановить функцию дыхания и кровообращения при системных аллергических реакциях. В дальнейшем пациенту необходимо исключить прием антибиотиков из группы пенициллина и сообщать о наличии непереносимости данных препаратов при обращении в другие медицинские учреждения.
Прогноз и профилактика
Учитывая преимущественное развитие острых системных аллергических реакций, прогноз может быть серьезным. Обратимость проявлений и отдаленные последствия во многом зависят от скорости оказания медицинской помощи. В качестве профилактической меры рекомендуется тщательно изучать анамнез пациента перед назначением антибиотиков пенициллинового ряда. При возникновении малейших изменений самочувствия необходимо сразу же прекратить введение препарата и приступить к проведению противоаллергической терапии.
Источник