Беременность и высыпания на теле
Содержание статьи
Беременность и высыпания на теле
У беременных на коже часто появляются какие-то странные пятна, сыпь, прыщи. Что это: аллергия или обычное дело при беременности,- нам рассказала доктор медицинских наук, профессор, заведующая научно-консультативным отделением ФГБУ ГНЦ «Институт иммунологии» ФМБА России Людмила Васильевна Лусс.
Во время беременности кожа становится особенно уязвимой. У половины беременных, страдающих атопическим дерматитом, отмечается обострение заболевания. Это требует постоянного наблюдения и коррекции терапии у аллерголога.
Но при беременности возможны и неаллергические поражения кожи, например почесуха беременных, которой страдают примерно 2% женщин, ждущих ребенка. Она, как правило, возникает на 25-30-й неделе беременности. Из симптомов отмечаются эритематозные, зудящие папулы.
Еще одно не связанное с аллергией состояние — полиморфная сыпь беременных. Она проявляется зудящими отечными папулами и бляшками, располагающимися в области стрий — растяжений — на животе.
И, наконец, зуд беременных, которым страдают 2,5% женщин в положении во 2-3-м триместрах.
Эти высыпания никак не связаны с аллергией и чаще всего возникают из-за функциональных нарушений гепатобилиарной системы (в нее входят печень, желчный пузырь, желчные протоки).
При беременности могут также появляться покраснения наподобие экземы на сгибах рук. Причины всех этих проявлений могут быть самые разные: неправильное питание, нейроэндокринные нарушения, обострение какого-либо заболевания.
Как все эти кожные проявления лечить? Терапия должна быть строго индивидуальной, зависящей от срока беременности, диагноза, степени тяжести заболевания, наличия сопутствующих болезней и т.п.
Антигистаминные средства нельзя принимать в первый триместр беременности (в дальнейшем выбор антигистаминных препаратов определяет только врач).
Поэтому главной задачей является устранение факторов, способствующих поражению кожи.

Очень важно правильно питаться. Питание должно быть разнообразным и по объему пищи, и по соотношению пищевых ингредиентов и полностью покрывать нужды беременной. Нельзя экспериментировать с использованием так называемых гипоаллергенных диет, которые нефизиологичны и не восполняют энергетические затраты беременной. Из рациона беременной можно исключать только те продукты, к которым доказано наличие аллергии. Если у беременной имеются сопутствующие заболевания желудочно-кишечного тракта, печени, эндокринной системы (например, сахарный диабет) и др., то она получает диету, соответствующую ее болезням (стол №5 или №9 и т.п.), причем строго под контролем соответствующего специалиста.
Конечно, необходимо следить за кожей. «В первую очередь мы должны бороться с сухостью кожи, которая нередко возникает при беременности. А сухость к чему ведет? К зуду. А зуд к чему? К повреждению кожи, внесению инфекции, гнойным осложнениям», — объясняет доктор.
Сегодня существует масса качественных увлажняющих и питательных средств — от дешевых отечественных до недешевых импортных, но с хорошо подобранной формулой: Uriage, Noreva, A-Pharm, Topicrem и др. В прошлые годы использовали такие средства, как «Люкс», «Идеал», «Восторг», крем после бритья с витамином F, но сегодня существуют высокоэффективные современные кремы, оказывающие благоприятное комплексное воздействие на кожу (увлажняющее, питательное, восстанавливающее структуру кожи). При этом дешевые — не значит плохие. Хотя лучше, чтобы этим выбором занималась не сама беременная, а врач.
Людмила Васильевна Лусс,
доктор медицинских наук, профессор, заведующая научно-консультативным отделением ФГБУ «ГНЦ Институт иммунологии» ФМБА России.
Подготовила Елена Туева
Источник
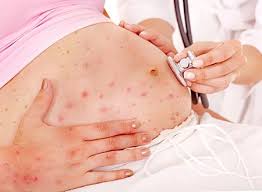
Сыпь на теле у беременной
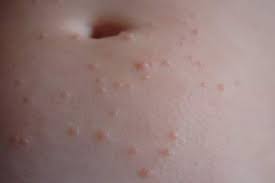 Сыпь на теле у беременной — явление, на самом деле, частое. К нам в клинику постоянно обращаются женщины в положении, тело которых, так или иначе, покрыто различными новообразованиями сыпи.
Сыпь на теле у беременной — явление, на самом деле, частое. К нам в клинику постоянно обращаются женщины в положении, тело которых, так или иначе, покрыто различными новообразованиями сыпи.
Положительных результатов сыпи, как правило, не бывает. А если взять в расчет тот факт, что женщины в ходе протекания беременности очень восприимчивы к различным факторам внешней и внутренней среды организма, то результат возможен плачевный.
Почему образуется сыпь у беременных?
Причины появления сыпи у беременных, по своей природе, очень разнообразны, зачастую это заболевания. Как правило, такими причинами могут быть:
- Дерматоз — самое распространенное заболевание у беременных. Сыпь при этом образуется из-за гормонального сбоя в организме, и наблюдается в конце периода плодоношения. Дерматоз, скорее всего, самостоятельно исчезнет после родов;
- Краснуха — очень опасна в ходе беременности. Образуется в начале ношения плода у будущей матери, сопровождаясь головной болью, тошнотой и, естественно, сыпью бледно-розового цвета. Последствия краснухи сказываются, в первую очередь, на будущем здоровье ребенка. Переболев краснухой, находясь в утробе матери, у родившегося возможны заболевания глаз, глухота, пороки сердечнососудистой системы, а также поражение нервной системы;
- Корь — занимает место, равное краснухе, являясь не менее опасной. Появляется в первые 12 недель беременности и последствие — прерывание беременности, вызывая патологию нервной системы, включая слабоумие. Сопровождается бугорковыми высыпаниями, распространяющимися по всему телу;
- Герпес — инфекционное заболевание, сопровождающее появлением пузырьковой сыпи. В ходе протекания болезни, пузырьки лопаются и образуют язвы. Заражение плода возможно, но не всегда. При заражении в начале беременности происходит поражение сердечнососудистой системы, в конце беременности: энцефалит, гепатит, пневмония;
- Аллергия — начинает свое поражение при воздействии на организм аллергена. В ходе беременности, организм матери может проявлять особую чувствительность к аллергенам, до воздействия с которыми ранее, побочных результатов не наблюдалось. Аллергическая реакция сопровождается покраснениями кожного покрова, как на небольшом участке кожи, так и развиваясь по всему телу.
И это не весь список заболеваний, которые возбуждают и сопровождаются появлением сыпи. При протекании беременности, важно сохранить не только свое здоровье, как матери, но и будущее здоровье ребенка. У нас в клинике, матери всех возрастов проходят необходимое медикаментозное лечение и реабилитацию после болезней всех видов и развития.
Образования, как появления сыпи
 Визуально, проявления сыпи на теле беременных ничем не отличаются от ее проявлений на теле обычного человека. Это все те же: пятна, волдыри, узелки (папулы), бугорки и так далее. Это, как правило, проявления первичной сыпи.
Визуально, проявления сыпи на теле беременных ничем не отличаются от ее проявлений на теле обычного человека. Это все те же: пятна, волдыри, узелки (папулы), бугорки и так далее. Это, как правило, проявления первичной сыпи.
Вышеуказанные образования, в ходе развития болезни, высыхают и образуют высохшие корки воспаленного кожного покрова, образуются трещинки и рубцы. В процессе протекания заболевания, разные виды сыпи сопровождаются чесанием. Соответственно, если расчесывать сыпь, нарушается кожный покров, в расчесы попадает инфекция, образуя гнойнички, от которых избавится гораздо сложнее.
Локализации сыпи на теле беременных
Местами появления проблем могут быть:
Можно увидеть, что сыпь на теле у беременной очень опасна. Она означает начало воспалительного процесса, который может передаться в будущем ребенку. Особой осторожностью нужно проходить начальный и конечный период беременности. Обращение в этот период к дерматологу нашей клинике поможет будущей маме предотвратить негативную болезнь и чувствовать себя хорошо на всем протяжении беременности.
Статья не является медицинским советом и не может служить заменой консультации с врачом.
Источник
Зудящие уртикарные папулы и бляшки беременных (Крапивница)
Dermatoses of pregnancy
: Miriam Keltz Pomeranz, MD
Section Editors:Charles J Lockwood, MD, MHCM, Robert P Dellavalle, MD, PhD, MSPH
Deputy Editor: Rosamaria Corona, MD, DSc
Contributor Disclosures
All topics are upd as new evidence becomes available and our peer review process is complete.
Literature review current through: Feb 2020. | This topic last upd: Oct 24, 2018.
Зудящая уртикарная сыпь (крапивница) является одним из наиболее часто встречающихся дерматозов беременных, развивающихся преимущественно в третьем триместре.
Распространенность составляет 1 на 160 беременностей, примерно в 0,5-1%. Чаще всего дерматоз развивается в первую беременность и при многоплодии (до 11,7%), его возобновление при последующих беременностях происходит крайне редко. Сыпь проходит в течение 4-6 недель после родов.
Дерматоз в большинстве случаев развивается в течение последних 5 недель беременности, в период наибольшего растяжения кожи и прибавки массы тела. Предполагается, что в основе патогенеза лежит поражение соединительной ткани, приводящее к запуску кожных аллергических реакций. Также отмечено, что дерматоз в 2 раза чаще формируется при вынашивании плода мужского пола, предполагают, что в патогенезе уртикарной сыпи лежит антигенное воздействие плодовой ДНК.
Заболевание не оказывает негативного влияния на течение беременности и функционирование плода, однако значительно ухудшает качество жизни женщины. Сыпь сопровождается выраженным зудом, усиливающимся в ночное время.
Локализация сыпи — преимущественно туловище, ягодицы и верхняя часть бедер. Лицо, шея, ладони и стопы не поражаются, также никогда не происходит вовлечение околопупочной области, что позволяет дифференцировать высыпания от пимфегоида. Часто сыпь группируется в области стрий беременных. Сыпь имеет характер мелких красных высыпаний, не сливающихся и не формирующих везикул и булл.
Дифференциальный диагноз проводится с атопическим дерматитом, пемфигоидом беременных, внутрипеченочным холестазом, эритемой, вирусным поражением и аллергическим дерматитом.
Лечение включает назначение кортикостероидов локально (2-3 раза в сутки) и системно (преднизолон). Возможно назначение антигистаминных средств (дифенгидрамин), позволяющих улучшить ночной сон и снизить выраженность зуда.
Таблица. Дифференциальная диагностика
Литература
1. Diav-Citrin O, Shechtman S, Aharonovich A, et al. Pregnancy outcome after geional exposure to loratadine or antihistamines: a prospective controlled cohort study. J Allergy Clin Immunol 2003; 111:1239.
2. Moretti ME, Caprara D, Coutinho CJ, et al. Fetal safety of loratadine use in the first trimester of pregnancy: a multicenter study. J Allergy Clin Immunol 2003; 111:479.
3. Gilbert C, Mazzotta P, Loebstein R, Koren G. Fetal safety of drugs used in the treatment of allergic rhinitis: a critical review. Drug Saf 2005; 28:707.
4. Källén B. Use of antihistamine drugs in early pregnancy and delivery outcome. J Matern Fetal Neonatal Med 2002; 11:146.
5. Palmer GW, Claman HN. Pregnancy and immunology: selected aspects. Ann Allergy Asthma Immunol 2002; 89:350.
6. Boiko S, Zeiger R. Diagnosis and treatment of atopic dermatitis, urticaria, and angioedema during pregnancy. Immunol Allergy Clin North Am 2000; 20:839.
7. Snyder JL, Krishnaswamy G. Autoimmune progesterone dermatitis and its manifeion as anaphylaxis: a case report and literature review. Ann Allergy Asthma Immunol 2003; 90:469.
8. Oskay T, Kutluay L, Kaptanoğlu A, Karabacak O. Autoimmune progesterone dermatitis. Eur J Dermatol 2002; 12:589.
9. Cocuroccia B, Gisondi P, Gubinelli E, Girolomoni G. Autoimmune progesterone dermatitis. Gynecol Endocrinol 2006; 22:54.
10. Walling HW, Scupham RK. Autoimmune progesterone dermatitis. Case report with histologic overlap of erythema multiforme and urticaria. Int J Dermatol 2008; 47:380.
11. Prieto-Garcia A, Sloane DE, Gargiulo AR, et al. Autoimmune progesterone dermatitis: clinical presentation and management with progesterone desensitization for successful in vitro fertilization. Fertil Steril 2011; 95:1121.e9.
12. Foer D, Buchheit KM, Gargiulo AR, et al. Progestogen Hypersensitivity in 24 Cases: Diagnosis, Management, and Proposed Renaming and Classification. J Allergy Clin Immunol Pract 2016; 4:723.
13. Weather S, Robson SC, Reynolds NJ. Eczema in pregnancy. BMJ 2007; 335:152.
14. Chi CC, Kirtschig G, Aberer W, et al. Evidence-based (S3) guideline on topical corticosteroids in pregnancy. Br J Dermatol 2011; 165:943.
15. Chi CC, Lee CW, Wojnarowska F, Kirtschig G. Safety of topical corticosteroids in pregnancy. Cochrane Database Syst Rev 2009; :CD007346.
16. Chi CC, Mayon-White RT, Wojnarowska FT. Safety of topical corticosteroids in pregnancy: a population-based cohort study. J Invest Dermatol 2011; 131:884.
17. Chi CC, Wang SH, Mayon-White R, Wojnarowska F. Pregnancy outcomes after maternal exposure to topical corticosteroids: a UK population-based cohort study. JAMA Dermatol 2013; 149:1274.
Источник
Аллергия и беременность: мифы и реальность
Беременность для многих женщин — не только долгожданная радость, но и повод для тревоги. Информационное пространство изобилует статьями о самых разных факторах риска. Одни из которых действительно требуют внимания, тогда как другие — не более, чем миф.
«Опасность» аллергии у беременной для здоровья плода — один из распространенных поводов для беспокойства. Насколько беспокойство оправдано? Разбираемся.
Миф №1: обострение аллергии при беременности — риск «аллергизации» ребенка
Механизм развития аллергической реакции идентичен таковому при любом воспалении. Чужеродный объект — выработка антител — связывание, выведение и уничтожение антигена — выздоровление.
В случае аллергии такой «защитой» служат антитела класса Е, а чужеродным объектом — некоторые элементы окружающей среды или пищи. Вырабатываемые организмом после первой встречи с «неприятным» объектом, IgE сохраняются в крови как клетки «памяти» и молниеносно инициируют «атаку» (выброс гистамина и тому подобных веществ) при повторной встрече с аллергеном.
Однако, ввиду крупных размеров, антитела класса Е не способны проникать через плацентарный барьер, а точкой приложения гистамина и подобных ему веществ являются только «целевые» ткани аллергика (кожа, дыхательные пути и конъюнктива). Таким образом, ни IgE, ни «продукты» его деятельности не способны оказать на плод какого-то серьезного влияния.
Миф №2: беременность провоцирует обострение аллергии
Беременность известна некоторой «приглушенностью» иммунных процессов. Без относительного снижения защитных сил плод отторгался бы как чужеродный объект, но благодаря гормонам надпочечников этого не происходит.
В норме уровень кортизола у беременной остается повышенным вплоть до родов. Это ослабляет реактивность ее иммунитета, не только в отношении микроорганизмов, но и аллергенов, позволяя «отдохнуть» от неприятных симптомов аллергии.
Однако примерно у 10-30% будущих мам аллергия все же дает о себе знать. Что может быть связано с целым рядом причин, включая генетические особенности иммунного и гормонального статуса.
Миф №3: по анализу крови можно предугадать вероятную аллергию
Анализ крови на иммуноглобулин Е общий служит для подтверждения аллергенной природы уже имеющихся симптомов и не может быть маркером риска.
Спрогнозировать развитие аллергической реакции заранее могут помочь кожные аллергопробы. Исследование предполагает нанесение аллергенов на предварительно «царапнутый» участок кожи с дальнейшей оценкой реакции. Правда кожные пробы при беременности не рекомендуются, да и сами тесты могут быть ложноотрицательными, ввиду «работы» кортизола. Тогда как обследование крови на антитела класса Е к конкретному аллергену противопоказаний не имеет, а высокая чувствительность теста позволяет выявлять даже самые незначительные изменения. Уровень иммуноглобулина Е к аллергену показывает уровень «сенсибилизации» — возможной чувствительности организма к аллергену.
Надо сказать, что для подтверждения диагноза в комплексе с IgE показан общий анализ крови с лейкоцитарной формулой (внимание на эозинофилы) и эозинофильный катионный белок (при поллинозе).
Получение повышенных значений в результатах — обоснование для дальнейшего обследования, направленного либо на поиск непосредственно индивидуального аллергена, либо выявление реакции на определенную группу.
Стоит отметить, что наличие аллергии для некоторых становится «сюрпризом», поскольку в легкой форме симптомы могут ничем не отличаться от кожных заболеваний, ОРВИ и даже пищевой непереносимости. А ввиду сложной структуры некоторых аллергенов, гиперчувствительность, например, к березе, проявляется реакцией при употреблении персиков.
Таким образом, аллергия как таковая не способна нанести вреда плоду, в норме не должна появляться при беременности, спрогнозировать ее появление не представляется возможным, а выяснить уже имеющуюся реактивность может помочь простое и эффективное исследование крови.
Источник
Аллергия при беременности: влияние аллергии на плод
25.05.2021
Эпидемиологические данные показывают, что 15-30% женщин детородного возраста страдают аллергическими заболеваниями. Аллергия часто ухудшается во время беременности и может осложнить ее течение.
Аллергия при беременности
Аллергия может представлять собой группу симптомов заболевания, вызванных контактом с факторами окружающей среды, которые у здоровых людей не вызывают появление аллергических реакций. Воздействие внешних факторов, называемых аллергенами, активирует иммунные механизмы у аллергика. После этого, иммунная система начинает стимулировать клетки организма для освобождения различных веществ, которые вызывают воспаление.
Аллергены можно разделить на:
- вдыхаемые;
- пищевые;
- контактные.
В зависимости от того, какой аллерген является источником сенсибилизации, появятся различные симптомы. Вдыхаемые аллергены, в основном, вызывают респираторные заболевания, а контактные — кожные реакции.
Во время беременности может обостриться аллергия. В основном, это касается аллергического ринита и астмы. Более того, некоторые аллергические заболевания появляются впервые при беременности. Один из них — это атопический дерматит, который является наиболее распространенным дерматозом среди беременных.
Влияние аллергии на плод
Аллергия может негативно сказаться на развитии плода.
На течение и исход беременности могут повлиять следующие аллергические заболевания:
- астма;
- аллергический ринит;
- конъюнктивит;
- крапивница;
- анафилаксия;
- пищевая аллергия;
- лекарственная аллергия.
Женщины, страдающие астмой, в первую очередь, подвержены повышенному риску осложнений во время беременности и родов. По оценкам специалистов, до 10% беременных женщин страдают астмой. Исследования астмы во время беременности показывают, что она может замедлить развитие ребенка. Это также может привести к преждевременным родам и снижению веса плода при рождении. Из-за вышеперечисленных осложнений фармакотерапия во время беременности будет гораздо меньшей угрозой для плода, чем не леченная астма.
Лекарства от аллергии при беременности
Во время беременности, в организме женщины происходит много изменений. Они касаются почти всех систем, особенно сердечно-сосудистой, дыхательной, мочевыделительной, пищеварительной и эндокринной систем. Организм беременной женщины готовится к созданию соответствующих условий для развития плода.
Из-за изменения функций многих органов и непосредственного воздействия на плод, беременной женщине необходимо соблюдать особую осторожность при приеме лекарств. Более того, в аннотациях большинства лекарств указано, что они противопоказаны беременным женщинам.
Большинство аллергических заболеваний лечат при помощи антигистаминных препаратов, которые блокируют физиологическое действие гистамина. Гистамин — это основной медиатор аллергических реакций. Антигистаминные препараты, безопасные для беременных, и включают в себя: цетиризин, лоратадин, клемастин, ципрогептадин и дифенгидрамин.
Беременным женщинам категорически нельзя принимать:
- антазолины;
- фексофенадин;
- гидроксизин;
- прометазин;
- кетотифен;
- левоцетеризин.
Женщины, страдающие астмой, при беременности могут принимать бронходилататоры и противовоспалительные препараты. К безопасным препаратам относятся симпатомиметики — в основном сальбутамол, фенотерол, формотерол, тербуталин и ингаляционные глюкокортикостероиды: будесонид и беклометазон. Пероральные кортикостероиды не рекомендуются в период беременности.
В случае аллергического ринита, помимо антигистаминных препаратов, беременные женщины могут использовать назальные кортикостероиды, в основном это будесонид, а при необходимости — беклометазон и флутиказон, поскольку до сих пор нет исследований, подтверждающих их вред во время беременности.
При атопическом дерматите во время беременности, рекомендуются смягчающие средства и противозудные препараты местного действия. Если их применение не приносит улучшения, назначают общую терапию антигистаминными препаратами.
Домашние средства от аллергии при беременности
Помимо фармакологических средств, беременным с аллергическим ринитом можно использовать ингаляции с морской водой или с 0,9% физиологическим раствором. Есть много трав, которые помогают облегчить кожные и кишечные симптомы аллергии, но беременная женщина перед их применением должна проконсультироваться со своим врачом.
Навигация по записям
Источник