ÐиÑÐµÐ²Ð°Ñ Ð°Ð»Ð»ÐµÑÐ³Ð¸Ñ Ñ Ð´ÐµÑей
Содержание статьи
Пищевая аллергия у детей — это специфические иммунологические реакции и клинические симптомы, возникающие при попадании аллергенов из еды либо при перекрестных воздействиях. Заболевание проявляется дерматологическими (сыпью, кожным зудом), респираторными (заложенностью носа, насморком, чиханием) и гастроинтестинальными признаками (болями в животе, тошнотой и рвотой, неустойчивостью стула). Для диагностики используют кожные прик-тесты, клинические и иммунологические исследования крови, провокационные тесты. Для лечения пищевой аллергии у детей назначают элиминационные диеты, медикаментозную терапию.
Общие сведения
Пищевая аллергия — одна из самых распространенных проблем педиатрии, которая, по разным данным, выявляется у 8-30% детей. Наиболее часто болезнь диагностируется в младенческом и раннем детском возрасте и в промежутке 7-10 лет. Реже всего проблема встречается в 3-7 лет. Мальчики и девочки одинаково восприимчивы к влиянию пищевых аллергенов. Изменение характера питания и появление большего количества экзогенных антигенов, попадающих в организм, обуславливает дальнейшее повышение заболеваемости пищевой аллергией.
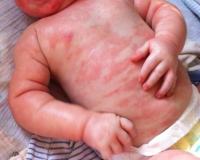
Пищевая аллергия у детей
Причины
Этиологические факторы заболевания — это различные компоненты питания, к которым организм вырабатывает антитела. Существует явление перекрестной аллергии, когда наличие сенсибилизации к пыльце растений или шерсти животных сопровождается непереносимостью определенной пищи. Для развития патологии также должны присутствовать предрасполагающие факторы:
- Генетические предпосылки. Установлено, что более 50% больных с пищевой аллергией имеют наследственную предрасположенность к атопическим заболеваниям. Это контролируется 4-мя группами генов, которые передаются независимо друг от друга, поэтому у ребенка может быть абсолютно любая их комбинация.
- Антенатальные воздействия. Сюда относят экстрагенитальные болезни женщины и патологии течения беременности, которые негативно влияют на плод. Весомый фактор риска — наличие у беременной вредных привычек. Нерациональное питание будущей матери и употребление большого числа аллергизирующих продуктов также повышают вероятность заболевания у ребенка.
- Постнатальные факторы. К ним принадлежат патологические роды, которые снижают адаптационные возможности организма и повышают риск сенсибилизации от матери. Пищевая аллергия чаще возникает у детей, которые находились на искусственном вскармливании или начали слишком рано (до 6 месяцев) получать прикорм.
- Функциональные нарушения. В раннем возрасте у детей недостаточно развита система ферментов пищеварения, которые расщепляют белковые антигены и предотвращают их попадание в организм. Местный кишечный иммунитет также неактивен, что усиливает вероятность проникновения аллергена.
Патогенез
Наиболее частые аллергены для детей — коровье молоко, яйца, орехи, соя, пшеница, рыба. Основные патогенные компоненты такой пищи — водорастворимые гликолипиды. Это небольшие молекулы, которые устойчивы к действию термической обработки, влиянию пищеварительных ферментов. Поэтому они поступают в детский организм в неизмененном виде, приводя к специфическим иммунологическим реакциям.
Основной иммунологический механизм пищевой аллергии — реагиновый тип повреждения тканей (I тип). Его суть заключается во взаимодействии аллергенов пищи с иммуноглобулинами, в результате чего активируются тучные клетки (базофилы). Они выделяют в окружающие ткани гистамин, другие биологически активные вещества, которые вызывают характерные симптомы. Реже встречаются реакции замедленной чувствительности (IV тип).
Сенсибилизация к аллергенам происходит как через оболочки ЖКТ, так и через слизистую респираторного тракта. В первом случае происходит нарушение естественного защитного барьера кишечника, вследствие чего чужеродные белки попадают в кровь. Ингаляционные аллергены преимущественно являются пыльцой растений. Они стимулируют образование IgE, которые могут реагировать с некоторыми веществами из продуктов питания, вызывая перекрестную пищевую аллергию.

Пищевая аллергия у детей
Классификация
По количеству продуктов, провоцирующих нежелательные симптомы, выделяют моновалентную сенсибилизацию, которая составляет всего 20-30% и поливалентную пищевую аллергию. В 79% случаев заболевание сочетается с чувствительностью к другим типам аллергенных веществ (пыль, пыльца растений, медикаменты). По патогенезу выделяют IgE-зависимую и IgE-независимую форму. В дополнение к этим классификациям педиатры подразделяют болезнь на 3 типа:
- Тип А — аллергия у новорожденных и детей раннего возраста, которая связана с нарушениями барьерной функции пищеварительного тракта и отсутствием оральной толерантности.
- Тип B — патология младших школьников и подростков, когда сенсибилизация преимущественно происходит через респираторный тракт, а пищевая аллергия развивается по перекрестному механизму.
- Тип С — редкий вид, который диагностируется у подростков (чаще — девушек) без предрасположенности к атопии или других факторов риска.
Симптомы
Все проявления пищевой аллергии у детей делятся на типичные и атипичные. К первым относят поражения дыхательной системы и кожи (встречаются чаще), пищеварительной системы (наблюдаются реже). Этим течение болезни отличается от взрослых, у которых обычно поражается ЖКТ. Атипичные признаки включают симптомы со стороны мочевыделительной, сердечно-сосудистой, нервной и костно-мышечной системы.
Первым признаком аллергии на продукты питания, как правило, служат патологические изменения кожи. Высыпания имеют вид плоских красных пятен или папул, возвышающихся над кожным покровом. Сыпь зачастую сопровождается шелушениями и мучительным зудом. Поражения в основном расположены на лице и шее, в зоне локтевых сгибов, предплечий и кистей. При повторных эпизодах пищевой сенсибилизации высыпания локализуются на этих же местах.
Респираторные проявления протекают с вовлечением верхних дыхательных путей. У детей возникает заложенность носа, многократное чихание, обильные водянистые выделения. Реже беспокоят першение в горле и покашливание. Подобные симптомы характерны для грудничков и детей до трехлетнего возраста. У дошкольников и младших школьников превалирует поражение бронхолегочной системы — приступы одышки, удушья.
Аллергическое воспаление ЖКТ отличается полиморфизмом симптоматики. У младенцев отмечаются частые срыгивания, рвота, кишечные колики и метеоризм. Для энтероколита характерен жидкий стул со слизью и примесями крови. В старшем возрасте пищевая аллергия протекает по типу гастродуоденита — ребенок жалуется на боли и рези в области желудка, тошноту и тяжесть в брюшной полости после еды, неустойчивость стула.
Скорость развития клинической картины определяется разновидностью иммунологических реакций. При I типе патологические симптомы выявляются сразу или через один-два часа после употребления запрещенного продукта, а при IV типе от приема пищи до аллергических проявлений может пройти до 2 суток, что затрудняет постановку диагноза и откладывает начало лечения. Продолжительность симптоматики — от 1-2 до 10 дней, что обусловлено степенью тяжести болезни, количеством съеденного аллергена.
Осложнения
Опасность пищевой аллергии заключается в том, что без лечения она является первой ступенькой в так называемом «аллергическом марше». Сначала на фоне сенсибилизации к продуктам у ребенка развивается атопический дерматит, после чего заболевание переходит на следующую ступень — поражение органов дыхания в форме аллергического ринита. При отсутствии лечения «марш» достигает третьей ступени, когда манифестирует бронхиальная астма.
Длительно недиагностированная патология сопровождается аллергическим поражением суставов и повышает риск ревматоидного артрита. Самое тяжелое проявление пищевой аллергии — анафилактический шок. Состояние более характерно для новорожденных, младенцев. Симптоматика появляется в течение 1-3 минут после контакта с аллергеном. Начинаются бронхоспазм, отек гортани, коллапс, которые без во время начатого лечения приводят к летальному исходу.
Диагностика
Своевременное обнаружение пищевой аллергии для подбора лечения представляет проблему в детской аллергологии-иммунологии, что обусловлено разнообразием иммунологических механизмов и высокой частотой перекрестных реакций. Диагностический поиск начинается с опроса родителей и ребенка: как давно начались симптомы, с чем связывается их появление, есть ли в семье факторы риска. Для установления факта пищевой аллергии проводятся лабораторные исследования:
- Кожные пробы. Простое и безопасное исследование, которое выявляет сенсибилизацию к основным видам аллергенов. Выполняется в любом возрасте, но у пациентов до 2-х лет врач может получить искаженные результаты в связи с недоразвитием реактивности кожи. Наличие и степень реакции оценивают по размеру покраснения и отека после постановки прик-теста.
- Гемограмма. Чтобы обнаружить патологию, ребенку выполняют провокационный тест: дают аллергенный продукт и сразу же назначает анализ крови. Если есть гиперчувствительность, в результатах будет снижение уровня лейкоцитов (более, чем на 1000) и тромбоцитов (на 20% и более), а уровень эозинофилов возрастет.
- Иммунологические методы. В клинической аллергологии большое значение имеет диагностика уровня общего IgE и специфических IgE-антител. Исследование имеет точность более 95% и является решающим в постановке диагноза пищевой аллергии, особенно если сомнительны результаты других тестов.
В диагностическом поиске используют элиминационный метод: из пищевого рациона исключают определенные продукты, способные вызвать аллергию, и наблюдают за самочувствием ребенка. Если патология присутствует, соблюдение диеты без какого-либо лечения приводит к улучшению состояния. По показаниям врач рекомендует консультацию смежных специалистов — детского гастроэнтеролога, пульмонолога, дерматолога. Специалисты могут предложить дополнительные лабораторные и инструментальные исследования.

Кожные пробы
Лечение пищевой аллергии у детей
Диетотерапия
Основу лечения составляют специальные элиминационные диеты. Они предназначены для контроля симптомов аллергии, предотвращения осложнений и стабилизации состояния. Рацион подбирается исходя из возраста больного, степени тяжести заболевания и количества запрещенных продуктов. В современной педиатрии выделяют 2 основных типа диетотерапии для лечения у детей пищевой аллергии:
- Неспецифическая гипоаллергенная диета. В этом случае все продукты разделяют на три группы по степени аллергенности (высокая, средняя и низкая). Из питания полностью исключают еду из первой категории (яйца, коровье молоко, цитрусовые и т. д.) и ограничивают количество продуктов со средней степенью аллергизирующей активности.
- Индивидуальная элиминационная диета. Меню подбирают после полной диагностики и выявления продуктов, при употреблении которых у ребенка начинаются неприятные симптомы. Основные типы рационов: безмолочный, с исключением яиц, с отказом от злаков. Возможны и другие варианты питания, особенно при поливалентной пищевой аллергии.
Назначение диетотерапии у детей включает 3 последовательных этапа: подбор питания, что занимает 3-10 дней, период строгого соблюдения ограничений, этап расширения рациона, который проводится в среднем через 12-18 месяцев. Такой подход современных протоколов лечения показывает высокую эффективность: у 43% пациентов клинические проявления пищевой аллергии исчезают на 5-7 день, у 11% — через 2 недели, у 23% — спустя 1 месяц от начала терапии.
Подбор диеты у детей грудного возраста имеет свои особенности. Учитывая, что самая частая причина пищевой аллергии в этот период — белки коровьего молока, малышу требуется перевод на лечебные смеси. Специализированное детское питание содержит гидролизаты протеинов, которые не имеют аллергизирующих свойств. Недостатком смесей является их горький вкус, из-за чего иногда приходится переходить на составы с соевыми белками.
Консервативная терапия
Помимо диетотерапии, схемы лечения пищевых аллергий включают медикаменты. Основная группа препаратов, разрешенная к применению у детей, — антигистаминные средства. Они назначаются в период обострения болезни, чтобы быстро убрать аллергическое воспаление и улучшить состояние пациента. При среднетяжелом течении показаны препараты в пероральной форме выпуска, а на пике обострения для лечения используют средства первого поколения в виде парентеральных растворов.
Еще одна категория медикаментов — энтеросорбенты. Они эффективно связывают избыток пищевых белковых аллергенов в ЖКТ и выводят их из организма, уменьшая степень интоксикации. При тяжелых формах пищевых аллергий и развитии «марша» в схемы лечения включаются топические и системные глюкокортикоиды, стабилизаторы мембран тучных клеток, антилейкотриеновые препараты.
Прогноз и профилактика
При раннем выявлении аллергизирующих факторов и их исключении из рациона происходит полное выздоровление. Соблюдение рекомендаций по питанию позволяет предотвратить рецидивы заболевания. По мере того как увеличивается оральная толерантность, у части детей наступает спонтанное выздоровление, что подтверждается данными статистики: среди взрослых истинными формами пищевой аллергии страдает только 1-3% (в сравнении с 8-30% у детей).
Чтобы снизить риск аллергических проявлений у детей, необходимо максимально ограничить влияние аллергенов на организм. Профилактика состоит из двух этапов:
- Антенатальный этап. Включает рациональное питание беременной, назначение элиминационных диет женщинам, которые имеют отягощенный аллергологический анамнез.
- Постнатальный этап. Предполагает исключительно грудное вскармливание до 6-месячного возраста, что дает ребенку антигенную защиту, а также основанное на принципах доказательной медицины введение прикорма, при необходимости — молочных смесей.
Источник
Питание детей старше 3 лет при пищевой аллергии
Аллергия на продукты питания для любого человека является настоящей трагедией. Ведь необходимо избавляться от тех продуктов, которые любишь, ограничивать себя в чем-то. А что уж говорить о малышах, которые никак не понимают, почему «злая мама» не дает ему «ту вкусную конфетку», а «добрая мама Миши» разрешает их кушать.
Для детей, у которых диагностирована пищевая аллергия, зачастую назначают специальную гипоаллергенную неспецифическую диету, которой необходимо всегда следовать. В основе такой диеты лежит полное исключение тех блюд и продуктов, которые отличаются повышенной сенсибилизирующей активностью.
Также исключаются те продукты, которые содержат в своем составе эфирные масла и экстрактивные компоненты, консервации, добавки, фруктовые эссенции:
- жевательные резинки;
- газировку;
- торты и пирожные, мороженое;
- колбасы, консервации;
- соленые продукты;
- перец, хрен, сырой лук;
- горчица;
- острые специи;
- редис и редька;
- чеснок;
- наваристые грибные, рыбные, куриные и любые мясные бульоны и так далее.
И при всем таком ограничении питание ребенка должно быть сбалансированным, насыщенным необходимыми для его роста и развития микроэлементами, витаминами, полезными веществами. Другими словами, питание малыша должно в полной мере отвечать всем существующим требования рационального питания, физиологические потребности крохи должны быть обеспечены нужным количеством калорий.
Что должно быть в составе гипоаллергенной диеты
Есть определенные продукты, которые в обязательном порядке должны присутствовать в меню ребенка до трех лет, ведь его организм развивается и отсутствие того или иного витамина или микроэлемента может пагубно сказаться на организме крохи.
Яйца и молочная продукция ни в коем случае не должны быть исключены из рациона ребенка. Ведь все это обладает высокой пищевой ценностью. Кормите малыша сваренными вкрутую яйцами не чаще одного раза в неделю. Кстати, не забывайте о том, что белок является большим аллергеном для малыша, чем желток.
Если вы хотите поить малыша молоком, то обязательно прокипятите его не мене пятнадцати минут перед приемом. Также не исключайте потребление малышом нежирного сыра, творога, сметанки, кисломолочных продуктов.
Что касается жиров, то они также обязательно должны быть в рационе ребенка до трех лет. Старайтесь использовать растительные масла, отдавайте предпочтение рафинированным видам (рапсовому, оливковому, подсолнечному). А вот потребление сливочного масла ограничьте.
Также не убирайте из рациона своего ребенка мясо. Но вот учитывайте то, что если у крохи есть аллергическая реакция на коровье молоко, то кормить его говядиной, телятиной, говяжьей печенью категорически запрещено. Все дело в том, что белок, находящийся в коровьем молоке, может присутствовать и в волокнах мяса.
Старайтесь включать в рацион своего ребенка такие виды мяса, как индейка, баранина, кролик, постная свинина. Есть маленькие секреты, о которых вы должны помнить. Так, мясо молодого скота будет большим аллергеном, чем того животного, которое постарше. Кроме того, аллергенность мяса будет меньшей, если его заморозить, потом разморозить, долго варить.
Крупы обязательно включайте в рацион. Отдавайте предпочтение приготовленным на воде рисовой, кукурузной, перловой, овсяной и гречневой кашам, также можно один-два раза в неделю кормить ребенка отварными макаронами.
Не исключайте овощи из питания ребенка. Пусть это будут баклажаны, патиссоны, брюква, картофель, не парниковые огурцы, салаты, тыква, свежие кабачки, репа и капуста. Перед тем, как кормить ими ребенка, вымачивайте овощи по паре часов в обычной воде. Старайтесь кормить его домашними овощами, а не покупными.
Ягоды и фрукты тоже должны присутствовать в рационе крохи. Ему можно давать яблоки зеленого цвета, груши, крыжовник, брусничку, голубику, вишенки, сливки, клюковку, чернику. Меньшими аллергенами будут те фрукты, которые хранились в холодильнике, запекались или из них готовили компот.
Из напитков давайте малышу минеральную воду, несладкий чай, компот из разрешенных ягод.
Хлеб можно серый, черный или белый, также будет полезным крокет.
Количество продуктов также следует регулировать, все зависит от возраста ребенка. Итак, малышам от 3 до 6 лет можно кушать продукты в таком количестве за один прием пищи:
- крупы не более 40 грамм;
- макаронные изделия не более 20 грамм;
- кефир или кипяченое молоко не более 400 мл;
- творог не более 35 грамм;
- сметана 5 грамм;
- сливочное масло 30 грамм;
- растительное масло 10 грамм;
- мясо не более 175 грамм;
- печенье и галеты не более 10 грамм;
- картофель не более 220 грамм;
- овощи не более 120 грамм;
- фрукты 150 грамм;
- хлеб 150 грамм;
- чай 400 мл;
- сахар не более 45 грамм.
Возрастная группа от 7 до 11 лет:
- крупы не более 50 грамм;
- макаронные изделия не более 25 грамм;
- кефир или кипяченое молоко не более 450 мл;
- творог не более 70 грамм;
- сметана 5 грамм;
- сливочное масло 40 грамм;
- растительное масло 15 грамм;
- мясо не более 230 грамм;
- печенье и галеты не более 15 грамм;
- картофель не более 270 грамм;
- овощи не более 160 грамм;
- фрукты 200 грамм;
- хлеб 220 грамм;
- чай 400 мл;
- сахар не более 50 грамм.
Возрастная группа от 11 до 14 лет
- крупы не более 70 грамм;
- макаронные изделия не более 30 грамм;
- кефир или кипяченое молоко не более 500 мл;
- творог не более 70 грамм;
- сметана 5 грамм;
- сливочное масло 40 грамм;
- растительное масло 15 грамм;
- мясо не более 280 грамм;
- печенье и галеты не более 20 грамм;
- картофель не более 350 грамм;
- овощи не более 200 грамм;
- фрукты 250 грамм;
- хлеб 300 грамм;
- чай 400 мл;
- сахар не более 50 грамм.
На такой диете (гипоаллергенной) ребенка нужно держать не менее десяти дней. Если положительных результатов нет, то необходимо разрабатывать с помощью аллерголога специальную, индивидуальную диету. Следите за тем, чтобы малыш питался дробно, не менее 5 раз в день. Если у него возникают запоры, значит, следует увеличить потребление пищи с растительными волокнами, например, тыкву, кабачки, патиссоны, отруби.
Не позволяйте крохе после еды лежать, пусть несколько часов походит, поиграет, побегает. И помните, самолечение пищевой аллергии у ребенка может сказаться негативными последствиями, поэтому доверьтесь врачу в этом щепетильном вопросе.
Источник