Гистеросальпингография (ГСГ) маточных труб: разновидности, подготовка и проведение процедуры
Содержание статьи
Гистеросальпингография — один из самых точных на сегодняшний день методов диагностики проходимости маточных труб.
Узнать стоимость…
Запишитесь на бесплатный прием к врачу-гинекологу, который окажет квалифицированную консультацию и, при необходимости, выпишет направление на ГСГ.
Записаться…
General Electric Brivo DR-F — цифровая система, разработанная с учетом самых современных рентгенографических технологий. Обладает сниженным уровнем лучевой нагрузки.
Где пройти ГСГ на этом аппарате?
Комплексное обследование при планировании беременности обязательно для каждой женщины, заботящейся о себе и будущем малыше.
Подробнее…
От профессионализма врача-рентгенолога зависит качество снимка внутренних органов. Проходите ГСГ только у квалифицированных специалистов.
Где пройти ГСГ?
Специальная дисконтная программа позволит сэкономить на всех видах медицинских обследований.
Узнать больше…
Врачи с сожалением отмечают рост числа бесплодных пар в последние несколько десятилетий. Если еще в 1970-е годы ¬количество семей, в которых не было детей, составляло около 5%, то сегодня этот показатель вырос примерно до 15%. Сознательный выбор родителей, так называемых «чайлд-фри», занимает здесь достаточно скромное место: в основном люди сталкиваются с проблемой невозможности зачать ребенка. Одной из самых распространенных причин женского бесплодия является патология маточных (фаллопиевых) труб, которую можно выявить с помощью специального обследования — гистеросальпингографии (ГСГ). О том, как, зачем и когда его нужно делать, мы и расскажем в этой статье.
ГСГ — метод исследования проходимости маточных труб
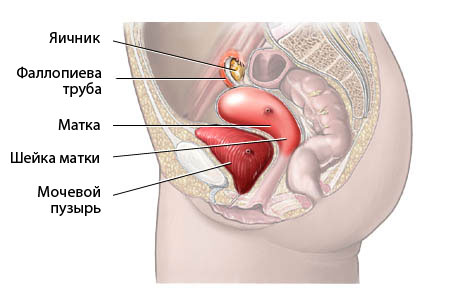
Но для начала — несколько слов о том, что же такое маточные трубы и какую роль они играют в зачатии. Это отдел репродуктивной системы, который фактически соединяет яичник и матку. Яйцеклетка, созревающая в яичнике и выходящая из фолликула, попадает сначала в своеобразный «коридор» — фаллопиеву трубу. Если яйцеклетка встречается со сперматозоидом, то именно в маточной трубе происходит оплодотворение, и зародыш движется по ней в полость матки, где прикрепляется к стенке (имплантируется) и затем развивается в течение 9 месяцев. Таким образом, маточная труба должна быть проходима, без этого наступление нормальной беременности просто невозможно.
По разным причинам проходимость маточных труб может нарушаться: из-за воспалительных процессов, спаек, инфекционных заболеваний и т.д. В этом случае яйцеклетка не может пройти тот «путь», по которому она должна попасть в полость матки, и поэтому беременность не наступает. Бывают ситуации, когда зародыш имплантируется не в полости матки, а непосредственно в маточной трубе: это называется внематочной, или трубной, беременностью. Такое развитие событий опасно для женщины, так как обычно приводит к разрыву трубы примерно на 4-6 неделе беременности.
Надеемся, теперь вам стало понятно, почему гинекологи направляют женщин с диагнозом «бесплодие» на проверку проходимости маточных труб: неправильное функционирование этих органов является серьезным препятствием к зачатию.
Исторический факт
Фаллопиевы трубы получили свое название по имени итальянского анатома Габриеле Фаллопия, который жил в 16 веке. Он был выдающимся ученым своего времени, причем не только в области анатомии, но и в области ботаники. Помимо яйцеводов, он описал и назвал твердое и мягкое небо, плаценту, влагалище.
Метод обследования состояния маточных труб и полости матки называется гистеросальпингографией (от hystera — матка (греч.) и salpinx — маточная труба (греч.)). Суть обследования состоит в том, что полость матки и маточных труб заполняется контрастным веществом, которое вводится с помощью катетера через влагалище. Затем, используя методы рентгена или УЗИ, врач изучает состояние органов (контрастное вещество позволяет выявить различные образования, спайки, воспаления и т.д.), а также фиксирует, выходит ли контраст через маточные трубы в брюшную полость. Если это происходит, состояние маточных труб в норме, их проходимость не нарушена.
Существует два вида ГСГ — рентгеновская и эхогистеросальпингоскопия (эхо-ГСГ маточных труб). При использовании рентгена контраст вводится не сразу, а порциями, и врач последовательно выполняет несколько снимков. При УЗИ в матку вводится физиологический раствор, который оказывает дополнительное терапевтическое действие, например, разрывая небольшие спайки. Именно поэтому после ультразвуковой ГСГ нередко наступает долгожданная беременность, если проблема состояла лишь в наличии небольших патологий.
Показания и противопоказания
Общим показанием к проведению ГСГ является диагностика для выявления причин бесплодия. Также обследование назначается женщинам, у которых было несколько выкидышей, для установления причин невынашивания ребенка.
Другими показаниями к гистеросальпингографии являются:
- уже диагностированные патологии матки: для контроля ее состояния;
- аномалии развития матки и маточных труб;
- подозрение на туберкулез половых органов;
- подозрение на истмико-цервикальную недостаточность.
Противопоказаниями для проведения процедуры являются, например, почечная или сердечная недостаточность, гипотиреоз, острые воспаления половых органов, маточные кровотечения, наличие изменений в анализах крови и мочи, а также аллергия на йод. Кроме того, ГСГ нельзя проводить даже при небольших шансах на наличие беременности. Дело в том, что при рентгеновской ГСГ воздействие рентгеновских лучей на плод имеет крайне негативные последствия. При ультразвуковой ГСГ зародыш может быть буквально «вымыт» из полости матки или маточной трубы током контрастного вещества.
Подготовка к ГСГ
Гистеросальпингографию назначают на первую половину цикла, желательно в первые несколько дней после окончания менструации. В этот период эндометрий матки тонкий, шейка матки более мягкая, поэтому врач имеет лучший обзор и введение катетера не требует усилий. При этом менструальные выделения должны закончиться, иначе сгустки крови могут исказить картину, которую видит врач.
Перед исследованием нужно сдать анализы крови и мочи, а также мазок на флору. При наличии патогенной флоры проведение ГСГ рискованно, так как инфекция может «подняться» в полость матки.
Как делают ГСГ маточных труб
Во время ГСГ женщина лежит на кушетке. Если обследование проводится с помощью рентгена, то аппарат находится над ней. Если выполняется УЗИ, то врач использует вагинальный датчик. Перед введением катетера врач обрабатывает половые органы, влагалище и шейку матки антисептиком.
Как правило, ГСГ проходит безболезненно, но некоторый дискомфорт пациентки все-таки испытывают: пока катетер вводится во влагалище и нагнетается жидкость. Ощущения можно сравнить с тянущими болями в первые дни менструации. Тяжелее процедуру переносят нерожавшие женщины, так как шейка матки у них плотная, продвижение катетера может быть затруднено. Если пациентка знает, что в первые дни менструации боли доставляют ей серьезный дискомфорт, и волнуется перед обследованием, не в состоянии расслабиться, она может попросить врача сделать ей местное обезболивание.
Также можно принять препарат, снимающий спазмы (например, «Но-шпу»): спазмированные маточные трубы могут исказить результаты проверки.
Продолжительность процедуры составляет около 40 минут, большая часть времени требуется на выход контрастного вещества из труб в брюшную полость. После процедуры женщине необходимо некоторое время оставаться в палате, чтобы исключить возникновение кровотечения. После ГСГ возможны мажущие выделения из влагалища.
Интерпретация результатов исследования
Гистеросальпингография позволяет увидеть патологии как маточных труб, так и матки. В первую очередь врач оценивает размеры органов (в результате ГСГ, например, может быть диагностирована инфантильная матка, то есть имеющая меньшие размеры, чем в норме). Также хорошо видно взаимное расположение матки и труб, — когда контрастное вещество доходит до них.
Благодаря наличию контраста врач также видит особенности внутренней стенки матки: неровный рельеф иногда свидетельствует о воспалении, спайках, наличии полипов и миом. Также доктор может предположить рак матки, однако «картина» этой патологии бывает разной, поэтому обязательно назначаются дополнительные обследования, в том числе биопсия тканей.
Отслеживая прохождение контрастного вещества по полости матки в динамике, врач поэтапно осматривает орган, отмечая особенности эндометрия на всем протяжении органа.
Когда контрастное вещество доходит до выхода из трубы, доктор следит за его перемещением в брюшную полость. Если яйцеводы полностью закрыты, контрастное вещество будет растягивать трубу. При частичной проходимости излитие будет незначительным. Если в трубе есть спайки, то врач увидит на экране чередование темных и светлых участков. После процедуры снимки, на которых наиболее отчетливо видно состояние матки и труб, выдаются пациентке на руки.
Источник
ГСГ маточных труб
ГСГ расшифровывается как гистеросальпингография. Это процедура в сфере гинекологии, которую применяют при бесплодии у пациенток для исследования проходимости маточных труб.
- Методы определения проходимости труб
- Виды процедуры
- Ход операции
- Болевые ощущения при ГСГ
- Противопоказания
- Подготовка
- Результаты
- Последствия
Фаллопиевы трубы представляют собой каналы, длина которых 10 сантиметров, а диаметр всего от 0,1 до 1 см. Они начинаются в матке и «стремятся» к яичникам. По ним яйцеклетка, которая слилась со спермием, двигается в полость матки. Если трубы непроходимы, то и зачатие состояться не может, что делает невозможной беременность естественным путем.
Трубы могут быть частично непроходимы. Тогда возникает внематочная беременность. Это значит, что плодное яйцо не может свободно пройти по трубе и крепится в ней, начиная там же развиваться. Такое состояние требует срочной операции, потому что угрожает здоровью и жизни пациентки.
Методы определения проходимости труб
Актуальные методы определения проходимости маточных труб такие:
- Диагностическая лапароскопия
- Фертилоскопия и трансвагинальная гидролапароскопия
- УЗИ гидросонография, эхогистеросальпингоскопия
- ГСГ
Гистеросальпингоскопия осуществляется путем введения контраста и проведения регтгена, а потом анализа информации доктором. Большинство контрастных веществ это препараты с содержанием йода. Они дают низкий токсичный эффект, взаимодействуя с излучением рентген-аппарата.
Виды процедуры
- УЗГСС (ультразвуковая ГСГ/ сонографическая)
Это ультразвуковая диагностика, при которой в матку вводится физраствор, фурацилин или раствор глюкозы. Этот метод считается малоинформативным. К тому же, в одно время осмотр может делать только одним специалист. Снимки не делаются, потому другие врачи не могут увидеть картину.
Преимущества УЗГСГ: быстрота, минимальные болевые ощущения, минимальная инвазивность, отсутствие радиационного облучения.
- Рентгеновская ГСГГСГ
Через катетер в матку пациентки вводят верографин, уротраст или урографин, а потом делают ряд снимков с помощью рентгена. Преимущества процедуры: возможность изучения другими специалистами, возможность сравнения снимков в динамике, в отличие от УЗГСС.
Минусы метода: облучение женщины, веротность обострения воспаления в придатках, болевые ощущения в ходе рентгеновской ГСГГСГ и после нее. Хотя облучение не такое сильное, но в этом менструальном цикле женщине не советуют зачинать ребенка, потому что у него могут быть отклонения в развитии.
Ход операции
Сначала делается осмотр пациентки гинекологом при помощи зеркал, потом проводят обезболивание местно. Затем берут канюлю (это трубка небольших размеров) и вводят в шейку матки пациентки. Специалист берет шприц и вводит через канюлю контрастное вещество, которое задерживает рентгеновское излучение.
Контраст заполняет матку и попадает в трубы. Врач при этом делает от 4 до 6 рентген-снимков. Потом канюлю достают из шейки. Со временем происходит всасывание контрастного вещества в кровь и вывод естественным образом.
Болевые ощущения при ГСГ
Многих интересует вопрос, больно или нет проводить ГСГ маточных труб. В ходе процедуры возможны болевые ощущения, потому врач заранее вводит лидокаин. Это препарат, который оказывает анестезирующий эффект местно. То есть общего наркоза не будет.
После ГСГ могут быть ноющие боли в нижней части живота на протяжении 2-4 суток. Боли могут быть слабыми, средними или сильными. Это зависит от того, какой болевой порог у пациентки, в каком состоянии ее придатки и ее матка. В части случаев даже при хорошей местной анестезии пациентки чувствуют боль, когда вводится контраст перед проведением снимков. После процедуры у них также болит живот.
В части случаев боль в животе может быть терпимой, не причиняет особого дискомфортна. Причем эти ощущения сильнее, когда жидкость вводят через шприц и канюлю, а через пол часа после процедуры боль исчезает.
Противопоказания
Врачам (да и самим пациенткам) обязательно нужно знать, когда нельзя делать гистеросальпингографию, то есть ГСГ.
- беременность
Перед ГСГ делают пациентке тест на беременность, чтобы быть уверенными в том, что в ее организме не развивается плод.
- аллергия на контраст
У пациентки может быть аллергическая реакция на препараты, в состав которых входит йод. Другие активные вещества с нестабильными электронами более токсичны и могут существенно навредить человеку.
- любое воспаление на шейке матки, во влагалище или в придатках
Может активизироваться хроническая инфекция после процедуры, что объясняется действием контрастного вещества. По этой причине назначается осмотр гинекологом и взятие мазка из влагалища. Анализы покажут, насколько здоровая флора во влагалище пациентки, нет ли воспаления.
Подготовка
Следует знать правила подготовки к ГСГ, и на какой день проводится процедура. Подготовка довольно простая:
- не заниматься сексом за 2 дня до ГСГ
- за 7 дней до процедуры отказаться от применения средств интимной гигиены и спринцеваний
- за 7 дней до ГСГ не применять свечи, вагинальные суппозитории или таблетки, а также тампоны (перейдите на прокладки)
ГСГ маточных труб делают после критических дней (на протяжении 14 дней от конца). Причина в том, что слизистая матки имеет незначительную толщину в этот период, не перекрывает вход в трубы, и женщина еще не может быть беременной.
Результаты
Рентгеновские снимки, если нет спаек, показывают матку, в которой есть жидкость, трубы и контраст, который вытекает вытекающая в брюшную полость. Снимок дает возможность специалисту оценить, насколько проходимы маточные трубы пациентки.
Иногда контраст «тормозит» на определенном участке трубы, что говорит о непроходимости. Также при ГСГ определяются спайки в матки, спайки снаружи трубы, гидросальпинкс, миома и полипы при их наличии. Если ГСГ проведено удачно, результаты всё равно могут быть не точны.
Эффективность процедуры — 65 процентов, а специфичность 80 процентов. Последний показатель означает определение конкретной болезни из возможных. Для проверки полости матки пациентки делают также гистероскопию.
Последствия
ГСГ — безопасная процедура. В основном осложнений и последствий нет. В редких случаях у пациенток возникает тяжелая аллергия на вводимый контраст. Нужно тщательно проверять на аллергию тех, кто склонен к аллергическим проявлениям, и тем, у кого есть бронхиальная астма.
В редких случаях процедура неудачная. Такое бывает, если у врача нет достаточного опыта. Он может проткнуть матку, вследствие чего разовьется кровотечение.
Если есть хроническая инфекция, как уже отмечалось выше, может возникнуть возобновления процесса и симптоматики. Вероятно воспаление придатков и эндометрит, но такие случаи редкие.
Источник
Аллергия на йод
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Аллергия на йод относится к разновидностям лекарственной непереносимости и не является распространенным заболеванием. Токсическое воздействие йода чаще всего связано с передозировкой йодсодержащих препаратов, с наличием хронических заболеваний внутренних органов и систем, реже с индивидуальной идиосинкразией.
Переизбыток йода опасен, достаточно 3-х граммов, чтобы спровоцировать сердечную и почечную недостаточность, однако сделать это довольно трудно по таким причинам:
- Опасность представляет только чистый элемент йода, который вне лабораторных условий, то есть в быту, получить практически невозможно. С пищей или лекарственными препаратами в человеческий организм попадает достаточно безвредная форма йода — неорганические соли или йодиды.
- При небольшой передозировке, уже через сутки концентрация йодидов в крови приходит в норму, поскольку йод быстро «впитывается» щитовидной железой и выводится через мочевыделительную систему.
- Для того, чтобы в организм попала смертельно опасная доза чистого йода (3-5 граммов) нужно съесть несколько килограммов морской капусты или, как говорится в пословице — пуд соли, но только йодированной, что вряд ли возможно для человека с нормальными пищевыми пристрастиями.
- Жители страны восходящего солнца — японцы столетиями употребляют йодированные продукты, причем в 10-15 раз выше рекомендованной нормы, однако считаются одной из самых здоровых наций на планете.
Тем не менее, следует обратить внимание на модную тенденцию к употреблению йодсодержащих препаратов, на которые возлагаются надежды по поводу излечения чуть ли не от всех заболеваний. Действительно дефицит йода может спровоцировать множество дисфункций, однако повальное увлечение йодидами не снизило общее количество заболеваний щитовидной железы, к сожалению, статистика говорит об обратном. Очевидно, что йодиды, как и другие микроэлементы, нужны человечеству в разумных пределах, за рамками которых находится не только аллергия на йод, но и прочие недуги.
[1], [2], [3]
Причины аллергии на йод
Йод — это микроэлемент из семейства галогенов, то есть низкомолекулярных соединений, которые в принципе не способны быть истинными аллергенами. Однако, йод может вступать в реакцию с антителами — тканевыми белками, образовывать антигенный комплекс и вызвать симптомы аллергии. Как и прочие лекарственные формы, йод является гаптеном, который набирает молекулярную массу за счет союза с высокомолекулярными белковыми соединениями, находящимися в крови человеческого организма. Собственно причины аллергии на йод — это образование конъюгированного антигена, который провоцирует сенсибилизацию и симптомы аллергической реакции. Гаптеном может стать любой препарат, в котором содержатся йодиды, к ним относятся следующие средства:
Неорганические ионные йодиды — Kalii iodidum (калия йодид) и Natrii iodidum (натрия йодид).
- Solutio lodi spirituosa — спиртовый раствор йода.
- Solutio Lugoli — раствор йода в водном растворе калия йодиде, раствор Люголя.
- Рентгеноконтрастные препараты (внутрисосудистое введение) — липиодол, урографин, ультравист, билиграфин, гексабрикс, йодамид, телебрикс и другие.
- Препараты для лечения заболеваний щитовидной железы — микройод, антиструмин, тиреокомб, тиреотом, L-тироксин и другие.
- Антисептические препараты — йодинол, йодовидон, йодоформ.
- Антиаритмические препараты — амиодарон, седакорон, кордарон.
- Другие группы лекарственных средств, в которые включены солутан, хиниофон, дермазолон (в виде мази), альвогил, комплан, миодил.
Причины аллергии на йод — это перекрестная лекарственная аллергия, которая может развиваться поэтапно:
- Трансформация йодсодержащего ЛС (лекарственного средства) в форму, необходимую для синтеза с высокомолекулярными белками.
- Формирование полноценного аллергического антигена.
- Провокация аллергической реакции со стороны иммунной системы.
Иммунитет воспринимает антигенный комплекс как патогенный и борется с ним с помощью специфических иммуноглобулинов, высвобождая более 20 БАВ — биологически активных веществ. В группу БАВ в первую очередь входит гистамин, затем — кинин, гепарин, серотонин и другие компоненты.
[4], [5], [6]
Симптомы аллергии на йод
Самые типичные проявления и симптомы аллергии на йод — это кожные высыпания, дерматит. Реакция настолько специфична, что в клинической практике получила название — йододерматит или йодная аллергическая сыпь. Кроме того, возможны покраснения локализованных участков кожи в месте контакта с йодсодержащим веществом, реже отечность. Если йодиды попали вовнутрь организма, реакция так же, как и при внешнем контакте проявляется на кожных покровах. В таких случаях кожные проявления — это йодная крапивница. В целом симптомы аллергии на йод можно объединить в две группы:
- Дерматологические проявления:
Расширение сосудов вызывает покраснение кожных покровов.
- Сыпь, зуд.
- Крайне редко, при сильной передозировке — многоформная патологическая эритема или синдром Стивенса-Джонсона.
- Еще реже в практике встречается синдром Лайела — токсический буллезный дерматит, вызванный аллергией на йод. Чаще всего единичные случаи связаны с введением рентгеноконтрастного вещества.
- Системный аллергические проявления:
- Затруднение дыхания, одышка.
- Эритема кожи лица.
- Отечность лица.
- Ангионевротический отек.
- Отек Квинке.
- Бронхоспазм.
- Крайне редко — анафилаксия, которая считается псевдоаллергическим осложнениям и диагностируется как анафилактоидный шок.
Аллергия на йод симптомы демонстрирует достаточно типичные, как правило, они не угрожают здоровью и жизни пациента, особенно, если аллергическая реакция вызвана пищевыми продуктами (морская капуста, морская рыба). Осложнения возможны лишь при внутреннем применении лекарственных йодсодержащих средств, тяжелые клинические проявления характерны только при введении рентгеноконтрастных препаратов.
Как проявляется аллергия на йод?
Чаще всего в клинической аллергологической практике встречается так называемый йодизм — побочные проявления аллергической реакции на йодиды. Первыми реагируют слизистые оболочки и кожные покровы, возможна и более отягощенная симптоматика при сильной передозировке йодсодержащими препаратами.
- Характерный привкус металла во рту.
- Болезненные ощущения в деснах, зубах.
- Ощущение жжения в дыхательных путях во рту.
- Повышенное слюноотделение (гиперсаливация).
- Слезоточивость, отечность глаз.
- Аллергический ринит.
- Характерная сыпь в виде йодистых угрей — папулезная, пустулезная сыпь на коже лица, реже на теле.
- Крайне редко встречается йододерма — токсический дерматит в виде обширных волдырей, эритемы, пурпуры (подкожные капиллярные кровоизлияния).
Как проверить на йод аллергию?
Как проверить есть аллергическая реакция на йодсодержащие препараты? В домашних условиях можно провести безопасный тест, показывающий, нуждается ли организм в йодидах или возможен аллергический ответ иммунной системы. Йод (спиртовая настойка) наносится с помощью ватного тампона на область предплечья или на поверхность бедра (внутреннюю сторону). Достаточно провести несколько линий, или сделать небольшую «сетку», которая должна исчезнуть в течение суток или раньше. Если йод полностью впитывается через кожу и не оставляет на ней следа, следовательно любой йодсодержащий препарат будет восприниматься вполне нормально, без осложнений в виде аллергических проявлений. Если же в месте, где были нанесены линии, началось покраснение кожи, нужно прекратить любой контакт с йодом и в будущем обязательно предупреждать врачей о том, что возможна индивидуальная непереносимость йодистых препаратов. Йод может и не впитаться в кожу, но, если на ней нет никаких высыпаний, она не зудит, не покраснела, значит, организм просто не нуждается в добавочной дозе йодидов.
Как проверить аллергию на йод в лечебном учреждении? Перед диагностическими процедурами, предполагающими введение рентгеноконтрастного вещества, врач обязательно выяснит аллергическую предрасположенность и возможный риск развития побочных реакций на препарат. Перед введением рентгеноконтрастного средства, на него проводится проба, обязательно в стационарных условиях. Препарат вводят внутривенно в небольшой дозе — не более 2 миллилитров. Если аллергия на йод действительно проявляется в виде тяжелых симптомов, их быстро купируют, а диагностику делают с применением более дорогих, но безопасных контрастных веществ, не содержащих йодиды. Также, если необходимость диагностического мероприятия является жизненно важной, перед процедурой назначаются антигистаминные лекарственные средства (реже — глюкокортикостероиды).
Кроме того, клиницисты знают, что существуют хронические болезни, которые могут стать фактором, провоцирующим аллергическую реакцию на йодсодержащие лекарственный средства. Для этих недугов пробы и тесты не нужны, каждый врач ознакомлен с перечнем и с осторожностью назначает йодиды пациентам, имеющим в анамнезе следующие заболевания или состояния:
- Бронхиальная астма.
- Сердечно-сосудистые заболевания, предполагающие прием бета-АБ (бета-адреноблокаторов) — гипертоническая болезнь, ИБС — ишемическая болезнь сердца, сердечная недостаточность, стенокардия и другие патологии.
- Скрытый гипертиреоз.
- Пациенты старше 60 лет с неврологическими расстройствами.
Диагностика аллергии на йод
Симптомы псевдоаллергии очень похожи на проявления истинной аллергической реакции, поэтому диагностика аллергии на йод нуждается в дифференциации. Оценка клинической картины часто не дает полной и точной информации, ее дополняют различные исследования, тесты пробы.
- Врач собирает анамнестическую информацию, в том числе и аллергологическую. От пациента требуется подробный отчет о любых нетипичных реакциях на лекарственные препараты, среди которых могут оказаться и йодсодержащие средства. В перечень ЛС (лекарственных средств) должны входить буквально все применяемые средства — от таблеток до глазных капель или слабительных фитонастоев.
- Врач выясняет время, период между приемом йодидов или йодсодержащей пищи и проявлениями аллергии. Как правило, первичные симптомы развиваются спустя несколько дней после поступления йода в организм. Гораздо реже реакция наступает через 30-60 минут, это прямое свидетельство уже произошедшей сенсибилизации и повторной агрессивной реакции иммунной системы на знакомый антиген.
- Диагностика аллергии на йод включает в себя выяснение причин и пути введения йодсодержащего вещества. Это может быть наружный препарат, лекарство в таблетированной или инъекционной форме или продукты питания. Путь внедрения йодидов в организм и их доза — это важные параметры для подтверждения диагноза — аллергия на йод.
- Пациенту назначаются элиминационные тесты, пробы, при которых все препараты на время отменяются. Если больной предъявляет жалобы по поводу аллергии на йодиды, их отменяют в первую очередь, кроме того назначается элиминационная диета, исключающая любой вид морепродуктов. При непереносимости йода после элиминации все неприятные симптомы стихают, что подтверждает аллергию на йодсодержащие вещества.
- Если диагностика затруднена в силу полисимптоматики, характерной для перекрестной аллергии, назначаются кожные тесты. Пробы на йод — это нанесение сеточек, линий, аппликаций на область предплечья, реже на внутреннюю поверхность бедра. Как правило, аллергические проявления видны спустя 4-6 часов, порой и раньше, возможно покраснение кожных покровов, ощущения зуда.
Диагностика аллергии на йод при введении рентгеноконтрастных препаратов проводится в обязательном порядке даже, если пациент не предъявляет жалоб аллергического характера. Риск стремительного развития бронхоспазма, анафилаксии во время проведения процедуры с использование контрастного препарата велик, проба на переносимость йода помогает избежать потенциальных осложнений.
Лечение аллергии на йод
Действия по купированию аллергической реакции на компоненты йода достаточно типичны и заключаются в следующем:
- Лечение аллергии на йод — это немедленная отмена всех йодсодержащих препаратов. Элиминация является самым эффективным способом быстро снизить и нейтрализовать проявления аллергии. Если есть предположение, что симптоматика указывает на перекрестную лекарственную аллергию, отменяется тот препарат, который не играет важную роль в общем терапевтическом назначении и его отмена не ухудшит состояние пациента. 2.
- Симптоматическое лечение аллергии на йод — это назначение антигистаминных средств согласно клинической картине. Выбор препарата и его форма напрямую связаны с клиникой аллергии. При тяжелых осложнениях, таких как бронхоспазм, анафилаксия, которая чаще всего называется анафилактоидной реакцией на йод, купирование симптомов проводится по стандартной схеме.
Если аллергия на йод проявляется как йодизм, назначается следующая схема:
- Отмена препаратов с содержанием йода.
- Антигистаминные препараты в таблетированной или инъекционной форме в зависимости от проявления аллергической реакции.
- Внутривенное введение кальция хлорида, при неосложненной симптоматике — прием CaCl2 внутрь по столовой ложке 2-3 раза в сутки.
- Щадящая дробная диета, исключающая морепродукты и йодированную соль.
- Энтеросорбция с назначением Энтеросгеля, активированного угля.
- Восстановление микрофлоры пищеварительного тракта с назначением ферментативных препаратов и эубиотиков (бифиформ, лактобактерин).
- Наружные антигистаминные, противозудные препараты в виде мазей (кортикостероидов), болтушек, аэрозолей.
Лечение аллергии на йод — это прежде всего купирование наиболее дискомфортных симптомов, к которым относятся кожные реакции. Непереносимость йода в виде контактного дерматита встречается гораздо чаще, чем псевдоаллергия на рентгеноконтрастные препараты. При кожных проявлениях аллергии достаточно тщательно промыть кожные покровы и принять безрецептурное лекарственное средство из группы антигистаминов. При проведении диагностики с применением РКС (рентгеноконтрастных средств) купирование симптомов и осложнений проводится в непосредственно в лечебном учреждении, что не представляет трудности, поскольку медицинский персонал в принципе готов к подобным действиям. Следует также отметить, что при проведении холедохографии, урографии, ангиографии аллергия на йод встречается всего в 1 случае на 10000 процедур.
Профилактика аллергии на йод
Профилактические меры по поводу ЛА (лекарственной аллергии), к которой относится непереносимость йода, — это единственный надежный способ избежать потенциальных осложнений. Если в анамнезе у пациента есть сведения об аллергической предрасположенности, любой грамотный врач будет учитывать эту информацию при назначении диагностических процедур и базовой терапии.
Профилактика аллергии на йод — это следующие правила:
- Сбор аллергологического анамнеза, в том числе семейного, наследственного.
- Исключение назначений и приема йодсодержащих препаратов.
- Исключение назначения препаратов со сходными антигенными, иммуногенными свойствами с учетом риска перекрестной аллергии (вся галогеновая группа — фтор, йод, хлор, бром).
Учет явных противопоказания к назначению йодидов или диагностических процедур с использованием контрастных препаратов. Если есть возможность, процедуры нужно заменить, либо с осторожностью проводить ангиографию, урографии и прочие диагностические мероприятия с введением рентгеноконтрастов при следующих состояниях, патологиях:
- Геморрагический васкулит.
- Беременность.
- Лейкопения.
- С осторожностью при гипертиреозе, тиреотоксикозе.
- Адипозо-генитальное (гипофизарное) ожирение.
- Сахарный диабет в тяжелой форме.
- С осторожностью при бронхиальной астме, атопическом дерматите.
- Аритмия, порок сердца, сердечная недостаточность, стенокардия, ИБС (ишемическая болезнь сердца).
- С осторожностью при гипертонической болезни.
- Отек легких.
- Гиперкоагуляция, дегидратация (обезвоживание).
- Тяжелые заболевания почек, почечная недостаточность.
Профилактика аллергии на йод не представляет трудности, чаще всего непереносимость йодидов нейтрализуется отказом от немногих препаратов или продуктов питания, не являющихся жизненно важными.
Источник