Косметолог не справляется? Начните с проверки печени
Содержание статьи
Прашнова Мария Константиновна
Врач гастроэнтеролог, гепатолог, к.м.н.
Знакомая фраза: «Красота идет изнутри»? Это чистая правда. Чтобы поддержать красоту снаружи, нужно создать здоровье внутри. Сегодня мы поговорим о том, почему лечение заболеваний кожи, чистки и другие косметологические процедуры стоит начинать с печени и желчного пузыря.

Сначала — 3 реальные истории наших пациентов
История 1: похудение, дорогие кремы и желчный пузырь
Пациентка П., 36 лет. На новом рабочем месте — высокие требования к внешности. Пациентка села на строгую диету, занялась спортом и похудела за месяц на 8 кг. Однако, усилились высыпания на коже — появились участки покраснения, шелушения, акне. Лечение у косметолога не помогло и даже дорогие средства для кожи не давали результата.
По совету очередного дерматолога пациентка пришла на обследование к гастроэнтерологу-гепатологу. На приеме пациентка вспомнила, что во время занятий спортом иногда ощущала покалывание в правом боку, но внимания не обращала. Врач назначил УЗИ, где были выявлены изменения в желчном пузыре: из-за нерегулярного питания он был спазмирован, стала накапливаться густая желчь, и это тормозило перистальтику кишечника. Врач назначил лечение, и порекомендовал питание 4-5 раз в день небольшими порциями. Постепенно состояние кожи улучшилось, боли перестали беспокоить.
Вывод: грамотные косметологи знают, как состояние кожи связно с работой внутренних органов. Поэтому часто советуют при проблемной коже проконсультироваться у гастроэнтеролога. Прислушайтесь, красивая кожа начинается со здоровья внутри.
История 2: высыпания на коже и гепатит
Пациент К, 34 года. Никогда не страдал от аллергии. Неожиданно появились высыпания по типу крапивницы, которые стали регулярно рецидивировать. Пациент неоднократно консультировался у аллерголога и гематолога. Противоаллергические средства совсем не помогали. Дошло до того, что высыпания стали появляться вообще без видимых причин. Состояние ухудшалось, присоединилась слабость, сонливость, утомляемость.
Заметив это, пациент пришел на обследование к гастроэнтерологу. Врач куратор назначил анализы, УЗИ с эластографией. Диагноз: хронический гепатит С, генотип 1а, фиброз 2 стадии. При дообследовании обнаружили лямблии — именно они и вызывали высыпания на коже. Пациент прошел соответствующий курс лечения и противовирусную терапию, высыпания исчезли.
Вывод: если у вас высыпания, не спешите закупать дорогие лекарства и садиться на строгую диету. Часто причина в другом. Проверьте печень и желчный пузырь.
История 3: кожный зуд и цирроз печени
Пациентка О., 54 года, обратилась в «ПолиКлинику ЭКСПЕРТ» по рекомендации дерматолога с жалобами на кожный зуд. Длительное лечение у дерматолога оказалось неэффективным, и была назначена консультация гастроэнтеролога-гепатолога.
Врач выяснил, что за несколько лет до появления кожного зуда в биохимическом анализе крови были выявлены изменения, из-за проблем с выработкой и выведением желчи из печени. Много лет пациентка работала с химическими удобрениями. Кроме того, гинеколог назначил ей для нормализации менструального цикла гормональные контрацептивы, которые она принимала длительное время.
Пациентку полностью обследовали по одной из комплексных диагностических программ, в том числе провели биопсию печени. Исключили токсический и лекарственный гепатит. Все это помогло установить окончательный диагноз: первичный билиарный цирроз печени. Пациентке назначены препараты желчных кислот и лечение кожного зуда. Сейчас пациентка чувствует себя удовлетворительно, кожный зуд исчез, биохимические показатели печени в норме.
Вывод: если ваша печень подвергалась перегрузкам — вы контактировали с токсичными веществами, длительно принимаете лекарства — периодически обследуйтесь. Так можно вывить потенциально опасное заболевание на ранней стадии.
Что общего у кожи с печенью?
Одна из многочисленных задач печени — вывести из организма продукты обмена. Если по каким-либо причинам клетки печени перестают выполнять эту работу — выделение усиливается через кожу. Проявляется это высыпаниями, изменениями цвета кожи, и т.п.
Проверьте печень, если вы видите:
- ранние возрастные изменения — жировой гепатоз, гепатиты различного происхождения
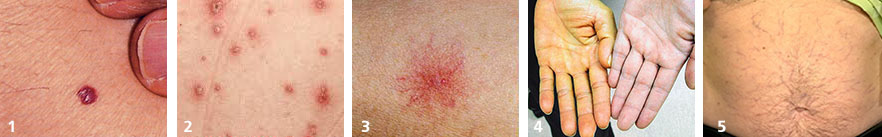
- кровяная роса (синдром Тужилина) — признак целого ряда заболеваний печени, желчного пузыря и поджелудочной железы (фото №1)
- везикулы и папулы — часто появляются при аутоиммунном процессе в печени и вирусном гепатите (фото №2)
- акне — жировое перерождение печени и воспаление клеток- неалкогольный стеатогепатит
- сосудистая звездочка (т.н. спайдеры) — частые признаки гепатита, цирроза, жирового гепатоза, акогольной болезни печени (фото №3)
- желтуха — признак выхода желчных пигментов в кровь из-за механического препятствия оттоку желчи или повреждения печеночных клеток (фото №4)
- печеночные ладони — появляется из-за накопления эстрогена при циррозе
- экскориации — расчесы из-за зуда кожи при гепатите и циррозе
- крапивница — хоть и не связана напрямую с печенью, но может косвенно указывать на повышенную аллергизацию, спровоцированную заболеванием в этом органе
- синяки без видимой травмы — признак нарушения свертываемости крови, заболеваний поджелудочной железы
- белые пятна на ногтях, трещины в углах рта — признак авитаминоза, анемии, заболеваний кишечника
- растяжки (стрии) — часто появляются при накоплении жидкости и увеличении объема брюшной полости при циррозе
- увеличение живота и «голова медузы» — асцит и расширение подкожных вен брюшной полости — признаки цирроза печени и портальной гипертензии, также встречается при онкологических заболеваниях внутренних органов (фото №5).
Что делать, если вы заметили изменения на коже?
Шаг 1. Проконсультируйтесь у врача и получите индивидуальный план обследования — биохимические анализы — АЛТ, АСТ, билирубин, щелочная фосфатаза, ГГТП, маркеры вирусных гепатитов, иммунологические тесты, УЗИ, и другие, согласно рекомендациям врача.
Шаг 2. Узнайте результаты анализов, диагноз и прогноз заболевания.
Шаг 3. Получите план лечения с учетом сопутствующих заболеваний.
Не ждите, пока состояние кожи ухудшится. Проверьте печень. На ранних стадиях можно достичь выздоровления. А специалисты ПолиКлиники ЭКСПЕРТ — гепатологи и дерматологи с большим опытом — будут рады помочь. Здоровья и красоты вашей коже!
Источник
Могут ли перекрестные аллергические реакции на пищевые антигены быть причиной рецидивирующего панкреатита у детей с пищевой аллергией?
О.А. Субботина1, Н.А. Геппе1, Е.А. Примак2, О.А. Сурикова1, В.П. Орехова3
1ГБОУ ВПО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России
2Пушкинская районная больница им. проф. В.Н. Розанова, Московская область
3Научно-практический центр психического здоровья детей и подростков, Москва
Лекарственная и пищевая аллергия в 80% случаев является причиной дуоденального воспаления, нарушающего функцию протоков поджелудочной железы. Однако в ряде случаев элиминационная диета у пациентов с пищевой аллергией не дает достаточного эффекта. В статье показано влияние перекрестных аллергических реакций на течение рецидивирующего панкреатита у 28 детей с пищевой аллергией (средний возраст 11,7±2,9 лет).
пищевая аллергия, перекрестные аллергические реакции, панкреатит рецидивирующий, аллергические реакции на лекарственные средства, гастроинтестинальная пищевая аллергия, тучные клетки, иммуноморфология двенадцатиперстной кишки
В качестве дополнительного диагностического критерия применялось определение коэффициента дегрануляции тучных клеток в слизистой оболочке кишечника (соотношение количества дегранулированных форм к недегранулированным), с помощью которого показано влияние перекрестных аллергических реакций (между пищевыми антигенами и медикаментами животного происхождения) на длительность и частоту обострений хронического панкреатита у детей с пищевой сенсибилизацией. Исключение ферментных препаратов при сенсибилизации к свинине и эубиотиков, приготовленных с использованием сахарозо-желатино-молочной среды, при сенсибилизации к белку коровьего молока и говядины позволило добиться улучшения самочувствия в более короткие сроки (на 2-3 дня) и сократить частоту рецидивов. Катамнестическое наблюдение в течение 3 лет показало, что частота повторных обострений заболевания у 11 детей с исключением перекрестных аллергических реакций в первый год наблюдения составила 9,1%, во второй год — 9,1% и в третий год — 0%, а в группе сравнения (17 детей) частота обострений составила соответственно 23,5; 35,3 и 35,3%. У пациентов основной группы было отмечено некоторое общее увеличение тучных клеток в слизистой оболочке тощей кишки — с 211,7 до 230,2 мм2 (р>0,05) при уменьшении дегранулированных форм с 163,6 до 138,7 мм2 (р>0,05) и достоверном увеличении недегранулированных форм с 47,41 до 91,51 мм2 (р<0,05), что приводило к достоверному снижению коэффициента дегрануляции тучных клеток с 3,2±0,62/мм2 до 1,24±0,26/мм2 (р<0,0001). Таким образом, дуоденальная этиология рецидивирующего панкреатита, обусловленная пищевыми антигенами или воздействием перекрестных аллергических реакций, может быть диагностирована с помощью дополнительного диагностического критерия — коэффициента дегрануляции тучных клеток, величина которого превышает 1,5, свидетельствует об антигенном воздействии на слизистую оболочку двенадцатиперстной кишки и об аллергическом воспалении.
Поиск новых факторов, провоцирующих острый и обострение рецидивирующего панкреатита, не теряет своей актуальности ввиду того, что эффективность терапии этого заболевания находится в прямой зависимости от успешного устранения факторов, приводящих к развитию заболевания. Известно, что только в 10% случаев заболевание связано непосредственно с эндогенной причиной, а в 70% случаев повреждение вызывается экзогенными причинами. В 20% случаев причину заболевания установить не удается. Одной из причин обострения панкреатита являются заболевания, нарушающие функцию протоков поджелудочной железы, развивающиеся при иммунном воспалении двенадцатиперстной кишки. Причиной дуоденального воспаления в 80% случаев является лекарственная и пищевая аллергия и только в 20% все остальные воспалительные заболевания [8].
Впервые вопрос о роли пищевой аллергии в этиологии заболеваний поджелудочной железы был поднят в 1990 г. [6]. В статье описано 2 случая рецидивирующего панкреатита, связанного с употреблением в пищу таких пищевых продуктов, как говядина, молоко, картофель, рыба, яйца, бананы, киви. В настоящее время уже ряд авторов приводит неопровержимые доказательства этого факта [3-6]. В 2012 г. был вновь поднят вопрос о рецидивирующем панкреатите у детей с пищевой аллергией при описании тяжелой анафилактической реакции с острыми симптомами панкреатита в ответ на повторное введение трески у 8-летнего ребенка [7]. Казалось бы, вопрос о значимости в этиологии заболеваний поджелудочной железы ясен, тем не менее в ряде случаев элиминационная диета у пациентов с пищевой аллергией не дает эффекта. Нет достаточных доказательств возможной роли перекрестных аллергических реакций между пищевыми аллергенами и лекарственными средствами животного происхождения, хотя на практике этому находится достаточно много подтверждений.
В связи с этим целью настоящего исследования было установление у детей с сенсибилизацией к белку коровьего молока, говядины и свинины наличие перекрестных аллергических реакций на применяемые для лечения заболеваний поджелудочной железы медикаменты, в производстве которых используются белки животного происхождения.
Материал и методы
Исследования проведены на базе Университетской детской клинической больницы ГБОУ ВПО «Первого МГМУ им И.М. Сеченова» МЗ РФ. Были отобраны срезы биоптатов 28 детей, у которых диагностированы хронический рецидивирующий панкреатит, с трудом поддающийся терапии, и пищевая аллергия на белок коровьего молока, говядины и свинины. Диагноз хронического рецидивирующего панкреатита ставили на основании данных анамнеза, клинических проявлений (появление боли в верхней части живота, тошноты, рвоты, снижения аппетита), изменений в биохимическом анализе крови (повышение активности панкреатических ферментов) и данных УЗИ органов брюшной полости. Диагноз пищевой аллергии ставили на основании анамнеза, данных эффективности элиминационной диеты, результатов кожных проб с помощью прик-теста, наличия повышенной концентрации общего и специфических иммуноглобулинов Е и обострения кожных проявлений пищевой аллергии при введении в пищу непереносимых продуктов. У всех включенных в исследование детей пищевая аллергия проявлялась в виде кожных проявлений, сопутствующим диагнозом был атопический дерматит. Кроме того, обязательными критериями включения были строгое соблюдение элиминационной диеты в период лечения, отсутствие в анамнезе указаний на лекарственную аллергию, наличие свободных срезов биоптатов до и после лечения после иммуноморфологического исследования, проводимого в рамках планового обследования.
После отбора биопсий по историям болезни по вышеперечисленным критериям и анализа результатов лечения были выделены две группы пациентов (средний возраст 11,7±2,9 лет). Пациентам 1-й группы (11 детей) в течение первых 3 дней после обследования и назначения планового лечения были отменены лекарственные средства, которые могут быть причастны к развитию перекрестных аллергических реакций. При сенсибилизации к белкам коровьего молока и говядине были исключены эубиотики, в производстве которых применяется сахарозо-желатино-молочная среда (ацилакт и лактобактерин производства ООО фирма «Фермент» и ООО «Ланафарм»), а при сенсибилизации к свинине были исключены ферментные препараты, произведенные из поджелудочной железы свиньи. 2-й группе детей (17 детей) ферментные препараты и эубиотики проводили по стандартной схеме лечения.
Были проанализированы данные анамнеза, клинические проявления, выявление возбудителей кишечной инфекции в кале или дуоденальном содержимом, результаты определения активности амилазы в крови, иммуноморфологические исследования слизистой оболочки двенадцатиперстной кишки для исключения дуоденальной патологии как одного из этиологических факторов рецидивирующего панкреатита с определением общего количества лимфоцитов, плазмацитов, тучных клеток, в том числе дегранулированных и недегранулированных форм, с определением коэффициента дегрануляции тучных клеток (соотношение дегранулированных форм к недегранулированым); если величина последнего превышала 1,5, говорили об антигенном воздействии на слизистую оболочку двенадцатиперстной кишки [2]. Биоптаты слизистой оболочки двенадцатиперстной кишки фиксировали в растворе Карнуа, окрашивали гематоксилином и эозином, а для определения количества тучных клеток дополнительные срезы окрашивали 0,5% толуидиновым синим при рН 0,5 в течение 30 мин [1].
Результаты и обсуждение
Анализ историй болезни 28 детей показал, что после выявления гиперамелаземии, подтверждающей обострение панкреатита, и получения результатов эндоскопического и иммуноморфологического исследования детям была назначена терапия в соответствии со стандартами диагностики и лечения болезней органов пищеварения (2002 г.), которая включала назначение диетотерапии с исключением всех непереносимых пищевых продуктов, анальгетиков, спазмолитиков для купирования боли, ферментных препаратов, антисекреторных средств и антибактериальной антигистаминной терапии (по показаниям).
Положительная динамика клинических проявлений у детей 1-й группы опережала таковую у детей 2-й группы в среднем на 2-3 дня: активность амилазы снизилась с 372±46 до 140±38 МЕ/л (р<0,05) на 3-4-й день, состояние и самочувствие улучшилось на 3-5-й день. У детей, которым проводили только стандартную терапию (2-я группа больных), улучшение состояния и самочувствия было зарегистрировано не ранее 8-10-го дня госпитализации, а активность амилазы снизилась на 5-8-й день лечения с 297±22 до 147 ± 28 МЕ/л (р<0,05).
Для подтверждения или исключения воспалительных процессов в двенадцатиперстной кишке в план обследования пациентов была включена гастродуоденоскопия с изучением биоптатов двенадцатиперстной кишки. Наличие лимфоплазмацитарной инфильтрации является определяющим фактором подтверждения воспалительного процесса в слизистой оболочке двенадцатиперстной кишки [8]. Сравнительный анализ иммуноморфологических показателей слизистой оболочки двенадцатиперстной кишки показал отсутствие достоверной разницы количества лимфоцитов как у пациентов разных групп, так и в периоды ремиссии и обострения рецидивирующего панкреатита у детей из одной и той же группы (рис. 1).
Рис. 1. Количество лимфоцитов в слизистой оболочке двенадцатиперстной кишки у детей с рецидивирующим панкреатитом. По оси абсцисс — 1 — до лечения и 2 — после лечения в 1-й группе; 3 — до лечения и 4 — после лечения во 2-й группе. По оси ординат количество клеток в объемных долях, в %.
Здесь и на рис. 2-4: треугольником обозначена средняя величина по группе; линией — пределы колебаний.
Количество плазмацитов после лечения у пациентов 1-й группы снизилось на 20,5%, однако различия не достигли уровня достоверной значимости (рис. 2). Отсутствие достоверного изменения количества лимфоцитов и плазмацитов у наблюдаемых нами пациентов свидетельствует о малой вероятности дуоденального воспаления, связанного с влиянием условно патогенной кишечной флоры.
Рис. 2. Количество плазмацитов в слизистой оболочке двенадцатиперстной кишки у детей с рецидивирующим панкреатитом. По оси абсцисс — 1 — до лечения и 2 — после лечения в 1-й группе; 3 — до лечения и 4 — после лечения во 2-й группе. По оси ординат количество клеток в объемных долях в %.
Для выявления аллергического воспалительного процесса в слизистой оболочке двенадцатиперстной кишки был определен коэффициент дегрануляции тучных клеток в слизистой оболочке кишечника. Общее количество тучных клеток у пациентов из разных групп не имело достоверных различий, как и не различалось у обследованных из одной группы до и после лечения (рис. 3А). Подсчет дегранулированных форм, т.е. клеток, которые высвободили большее количество гранул гистамина, показал их некоторое уменьшение после лечения у пациентов 1-й группы (рис. 3Б), однако достоверность изменений р>0,05.
Рис. 3. Изменение количества тучных клеток до и после лечения в слизистой оболочке двенадцатиперстной кишки у детей с рецидивирующим панкреатитом: А — общее количество тучных клеток, Б — дегранулированных и В — недегранулированных форм. По оси абсцисс — 1 — до лечения и 2 — после лечения в 1-й группе; 3 — до лечения и 4 — после лечения во 2-й группе. По оси ординат количество тучных клеток в мм2.
Как следует из данных, представленных на рис. 3, у пациентов 1-й группы отмечено некоторое общее увеличение тучных клеток на 8,7% (р>0,05) при уменьшении дегранулированных форм на 15,2% (р>0,05) и достоверном увеличении недегранулированных форм в 1,9 раза (р<0,05). Таким образом, в целом процесс дегрануляции тучных клеток у детей 1-й группы уменьшился по сравнению с детьми из 2-й группой. Для объективной оценки этого процесса применен коэффициент дегрануляции тучных клеток (соотношение количества дегранулированных форм к недегранулированным). Анализ повторных иммуноморфологических исследований биоптатов двенадцатиперстной кишки показал, что коэффициент дегрануляции тучных клеток у пациентов 1-й группы достоверно снизился в 2,6 раза (р<0,0001) за счет увеличения числа недегранулированных форм. В то же время достоверных иммуноморфологических изменений в биоптатах двенадцатиперстной кишки пациентов 2-й группы не обнаружено, коэффициент дегрануляции тучных клеток после лечения не изменился (р>0,5) (рис. 4).
Рис. 4. Изменение коэффициента дегрануляции тучных клеток до и после лечения в слизистой оболочке двенадцатиперстной кишки у детей с рецидивирующим панкреатитом. По оси абсцисс — 1 — до лечения и 2 — после лечения в 1-й группе; 3 — до лечения и 4 — после лечения во 2-й группе. По оси ординат количество тучных клеток в мм2.
Таким образом, на основании полученных данных можно сделать вывод о том, что пищевые антигены в процессе производства лекарственных средств на основе белка животного происхождения сохраняют свои антигенные свойства, несмотря на промышленную обработку и физико-химическое воздействие в процессе производства, и могут быть причиной перекрестных аллергических реакций у пациентов с пищевой аллергией. Подтверждает это и тот факт, что катамнестическое наблюдение в течение 3 лет показало, что частота повторных обострений рецидивирующего панкреатита у детей 1-й группы в первый год наблюдения составила 9,1%, во второй год — 9,1% и в третий год — 0%. Во 2-й группе частота обострений составила соответственно 23,5; 35,3 и 35,3%.
Таким образом, индивидуально подобранное лечение с исключением медикаментов, способных стать причиной перекрестных аллергических реакций, позволило добиться улучшения самочувствия в более короткие сроки у детей с рецидивирующим панкреатитом; у пациентов с частыми рецидивами заболевания сроки ремиссии увеличились до 1,5-2 лет. Дуоденальная этиология рецидивирующего панкреатита, обусловленная воздействием пищевых антигенов или как результат перекрестных аллергических реакций, может быть диагностирована с помощью вычисления коэффициента дегрануляции тучных клеток, значения которого, превышающие 1,5, свидетельствуют об антигенном воздействии на слизистую оболочку двенадцатиперстной кишки и об аллергическом воспалении. Повышение точности определения этиологии панкреатита позволяет подобрать оптимальную тактику лечения, исключить осложнения, связанные с антигенным воздействием на слизистую оболочку двенадцатиперстной кишки и приводящие к хроническому и необратимому поражению поджелудочной железы.
Сведения об авторах
Субботина Ольга Александровна — доктор медицинских наук, профессор, ведущий научный сотрудник НИО педиатрии НОКЦ «Здоровый ребенок». Первый МГМУ им И.М. Сеченова. : nimka@inbox.ru
Геппе Наталья Анатольевна — доктор медицинских наук, профессор, зав. кафедрой детских болезней. Первый МГМУ им И.М. Сеченова. : geppe@mail.ru
Примак Елена Алексеевна — кандидат медицинских наук, врач-педиатр. Пушкинская районная больница им. проф. В.Н. Розанова. : primak57@mail.ru
Литература
1. Аруин Л.И, Балаболкин И.И., Субботина О.А, и др. Слизистая оболочка тощей кишки при аллергии к белкам злаков.// Архив патологии.- 1992.- №6.- С.20-24.
2. Субботина О.А. и др. Способ диагностики гастроинтестинальной пищевой аллергии.// Патент РФ № 2131217, опубл. 10.06.1999.
3. Gastaminza G, Bernaola G, Camino ME. Acute pancreatitis caused by allergy to kiwi fruit.// Allergy.- 1998.-V. 53.-P. 1104-1105.
4. De Diego Lorenzo A, et al. Acute pancreatitis associated with milk allergy.// Int J Pancreatol.- 1992.- Dec.-№ 3.- Р. 319-321.
5. Inamura H, Kashiwase Y, Morioka J, Kurosawa M. Acute pancreatitis possibly caused by allergy to bananas.// J Investig Allergol Clin Immunol.- 2005.-V. 15.-№ 3.-P. 222-224.
6. Matteo A., Sarles H. Is food allergy a cause of acute pancreatitis?// Pancreas.-1990.- Mar.- V. 5.- №. 2.- Р. 234-237.
7. Pellegrino K. et al. Severe reaction in a child with asymptomatic codfish allergy: Food challenge reactivating recurrent pancreatitis.// Ital J Pediatr.- 2012.-V. 38.-P. 16.
8. Tositti G, Fabris P, Barnes E.,et al. Pancreatic hyperamylasemia during acute gastroenteritis: incidence and clinical relevance.//BMC Infectious Diseases.-2001.-№ 1.-Р. 18-23.
Источник