Крапивница
Содержание статьи
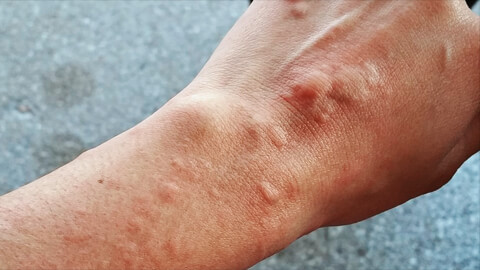
Кожная сыпь, которая по форме часто напоминает ожоги от листьев крапивы, получила в медицине название крапивница. Ее еще называют крапивной лихорадкой, так как часто она сопровождается сильным зудом, жжением и повышенной температурой.
Это кожное заболевание, часто аллергической природы. В большинстве случаев имеет хроническое течение, и сильно усложняет жизнь человеку. Постоянный зуд, волдыри вызывают раздражительность, расстройство сна, человек стесняется своего внешнего вида, у детей возникают проблемы с учебой.
В некоторых случаях высыпания осложняются острым сильным отеком, который без оказания медицинской помощи может угрожать жизни человека.
Почему возникает крапивница
Это системное заболевание, возникновению которого могут способствовать самые разные факторы. Часто крапивницей страдают люди, склонные к аллергическим реакциям или имеющие отягощенную наследственность по этому заболеванию.
Привести к появлению «крапивной сыпи» могут следующие факторы:
- лекарства, чаще всего антибиотики и противовоспалительные средства;
- укусы насекомых (пчелы, осы);
- вирусные и хронические инфекционные болезни;
- дисбактериоз кишечника;
- продукты, в их числе различные специи и пищевые добавки;
- проблемы с иммунной системой;
- стрессовые ситуации;
- наличие в организме гельминтов или других паразитов;
- внешние физические явления (холод, давление, вода, солнце, вибрация).
Список причин хронической крапивницы возглавляют лекарства и продукты питания, а острая форма заболевания в большинстве случаев возникает на фоне вирусных инфекций и заболеваний ЖКТ.
Спровоцировать заболевание у женщин может гормональный дисбаланс в организме. Это может быть нарушения менструального цикла, прием гормональных препаратов, беременность или менопауза.
Крапивная сыпь не всегда является самостоятельным диагнозом. Часто она выступает как симптом других патологий. Например, такие высыпания характерны для аутовоспалительных болезней, ангионевротического отека Квинке и мастоцитоза (заболевания крови).
Крапивница: симптомы болезни
Основным проявлением является возникновение на коже красных или розовых пятен различной формы, а также волдырей диаметром до нескольких сантиметров. Кожа может иметь небольшой отек, который носит временный характер. Чаще всего он исчезает через 1-2 дня. Если отек поражает глубокие слои дермы или слизистые оболочки, то формируется отек Квинке (резкое увеличение какой-то части тела). Это очень опасное состояние, которое требует немедленной помощи.
Сыпь при крапивнице почти всегда сопровождается сильным зудом, иногда может возникать жжение. Расчесывание зудящих участков кожи приводит к инфицированию. В таком случае болезнь осложняется возникновением гнойников, синяков, ран.
Особенностью протекания у взрослых является внезапность возникновения и исчезновения всех признаков заболевания. В большинстве случаев это происходит без лечения.
К второстепенным симптомам, которые присутствуют не всегда, можно отнести:
- Покраснение и отек кожи.
- Головная боль.
- Повышенная температура.
- Расстройство сна.
Такие симптомы сильно влияют на общее самочувствие и качество жизни человека. Он становится раздражительным, снижается умственная деятельность, нарушается аппетит. Нередко зудящая сыпь приводит к психическим расстройствам (это может быть высокая тревожность, апатия, депрессия) и вынужденной изоляции.
Классификация: виды крапивницы
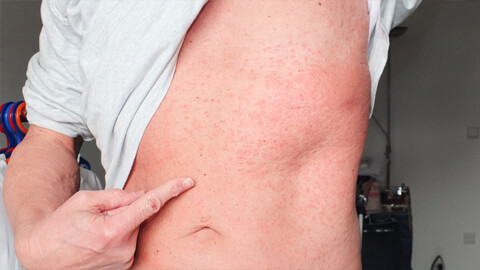
Существует множество разновидностей этого дерматологического заболевания. По характеру протекания болезнь делится на 2 вида:
- Острая крапивница — самая часто встречаемая форма. Для нее характерно внезапное появление волдырей или отечных участков кожи. Обычно не требует лечения, так как симптомы проходят самостоятельно через 2-6 недель. Вызывается в основном внешними причинами или продуктами питания. По статистике, в мире единожды возникает у более чем 25% населения.
- Хроническая крапивница — о такой форме говорят, когда симптомы сохраняются свыше 6 недель. Для нее характерно волнообразное течение с периодами полного здоровья и острыми обострениями. Иногда болезнь может не напоминать о себе на протяжении 10-20 лет. Часто сопровождается отеком Квинке и сильнейшими приступами зуда. Воспаленные элементы могут сливаться, расширяясь на здоровые участки кожи.
В зависимости от причин, которые приводят к появлению волдырей выделяют аутоиммунную, аллергическую и контактную формы. Контактная крапивница всегда возникает из-за соприкосновения с физическими факторами. Она подразделяется на несколько видов:
- холодовую — возникает из-за низкой температуры воздуха, холодного ветра или воды;
- тепловую — локальное воздействие высокой температуры или сильно нагретого воздуха, воды;
- солнечную — причиной является УФ- излучение;
- вибрационная;
- аквагенная — реакция на воду;
- замедленная от давления — может возникнуть от тесной одежды, длительного сидения, облокачивания на предмет мебели.
- уртикарный дермографизм (механическая) — возникает как раздражение в ответ на воздействие на кожу любым предметом (полотенце, ручка).
Все эти виды физической крапивницы имеют хроническое течение и могут возникнуть внезапно.
Особенности течения крапивницы у детей
Для ясельного возраста (до 2-3 лет) более характерна острая форма заболевания. У грудничков это часто связано с пищевыми продуктами.
В младшем и школьном возрасте может встречаться и хроническая, и острая форма заболевания, но преобладает все же острая разновидность. У подростков болезнь все чаще начинает проявляться приступами, то есть приобретает хроническую форму.
У более, чем в 50% случаев возникновения у детей симптомов крапивницы также выявляются и другие аллергические заболевания. Это может быть дерматит, хронический ринит, аллергия на лекарства.
У детей диагностика может вызывать затруднения, так как часто связана с другими дерматологическими патологическими проявлениями. Часто сыпь поражает участки кожи возле суставов, но при этом нет ограничения в движениях. Ребенок может реагировать на болезненность при пальпации воспаленного участка кожи.
Крапивные высыпания у детей требуют особой внимательности — нужно обязательно обратиться к педиатру.
Диагностика заболевания
При обнаружении на коже волдырей или воспаленных зудящих участков нужно обратиться к дерматологу или аллергологу-иммунологу.
Прием и диагностика состояния пациента состоят из 2 этапов.
Сбор анамнеза и опрос
Здесь врач уточняет характер высыпаний, когда появились, с чем связаны. Есть ли зуд или болезненные ощущения — в какое время суток они усиливаются. Уделяется внимание локализации и частоте распространения сыпи, врач проверяет остается ли после волдырей пигментация. Обязательно врач узнает о наличии других аллергических реакций в анамнезе, а также были ли подобные заболевания у ближайших родственников.
Физикальное обследование (внешний осмотр)

Проводится тщательный осмотр участков с высыпаниями и волдырями. При необходимости проводится тест на дермографизм, т.е. как реагирует кожа на механическое воздействие. Определяется активность крапивницы по определенной медицинской шкале. При необходимости может назначаться биопсия кожи для более детального микроскопического исследования.
Чтобы правильно подобрать схему лечения необходимо выяснить природу возникновения высыпаний. Для этого проводят ряд кожных аллергопроб для выявления неспецифической реакции организма на те или иные раздражители. Также назначаются общие лабораторные анализы на предмет определения инфекций, эндокринных патологий или паразитарных заболеваний.
Учитывая, что крапивница может быть вызвана заболеваниями внутренних органов, то к обследованию подключают специалистов других профилей. Это невролог, эндокринолог, гастроэнтеролог, пульмонолог, психиатр, гематолог.
Как лечат крапивницу
Если выявлена контактная форма заболевания, то главным принципом лечения является исключение провоцирующего фактора. В случае пищевой крапивницы исключают из питания продукты — аллергены. Обычно этого достаточно для того, чтобы высыпания прекратились уже через 2-3 дня.
Медикаментозная терапия заключается в устранении симптомов и облегчения состояния человека. Врач подбирает антигистаминные препараты индивидуально. Также рекомендуются противовоспалительные средства, иммуномодуляторы. В тяжелых случаях обязателен курс успокоительных медикаментов для снижения уровня тревожности и нервозности.
Для снижения зуда и воспаления используются мази и лосьоны на основе ментола с охлаждающим действием. Обязательно лечение сопутствующих заболеваний.
Профилактические меры
Чтобы снизить количество обострений хронической крапивницы, рекомендуется избегать условий, которые могут ее спровоцировать. Перечень рекомендаций:
- Избегайте чрезмерного перегрева или переохлаждения.
- Не носите тесную одежду.
- Вместо рюкзака используйте сумку с ручкой.
- Исключите длительные походы и тяжелую физическую нагрузку.
- Соблюдайте диету.
- Всегда при выходе на улицу используйте солнцезащитные средства.
- Летом старайтесь носить закрытую одежду.
- Не отдыхайте в районах с высоким уровнем УФ излучения.
При возникновении сильного зуда, старайтесь не расчесывать пораженные участки. Обратитесь к врачу, чтобы он подобрал эффективное антигистаминное средство. Откажитесь от вредных привычек, и займитесь укреплением иммунитета.
Источник
Кожная аллергия
Наша кожа постоянно контактирует с большим количеством аллергенов, поэтому аллергия на коже является одним из наиболее распространённых её видов.
Группа заболеваний, при которых основными являются симптомы кожной аллергии, называется аллергодерматозами. К ним относятся такие заболевания как крапивница, аллергический контактный дерматит, атопический дерматит, экзема, токсидермия и т. д.
Кожная аллергия: основные причины
Причин развития аллергодерматоза очень много: различные пищевые аллергены, лекарственные средства, средства бытовой химии, косметика и т. д.
Возникновению кожной аллергии способствуют:
- Проживание в регионах с неблагоприятной экологией.
- Наличие профессиональных вредностей (продолжительный контакт человека с агрессивными объектами: щелочами, кислотами, дымом, медикаментами и т. д.).
- Питание с использованием большого количества аллергенных продуктов.
- Высокая лекарственная нагрузка.
- Широкое использование средств бытовой химии, содержащих высокоаллергенные химические соединения, красители и отдушки.
- У маленьких детей кожную аллергию может спровоцировать ранний отказ от грудного вскармливания, раннее введение прикормов.
К факторам риска относится также наследственная предрасположенность к аллергическим заболеваниям.
Кроме того, причинами обострения кожной аллергии могут быть заболевания желудочно-кишечного тракта, стрессы и т. д.
Кожная аллергия: симптомы
Симптомы аллергии на коже могут появиться сразу же после контакта с аллергеном или спустя некоторое время (от 10-20 минут до 1-2 дней).
Основными признаками кожной аллергии можно считать:
- сыпь (может значительно отличаться при разных видах кожной аллергии);
- покраснение и отёчность кожных покровов;
- зуд, расчёсы;
- сухость и шелушение кожи.
На фоне расчёсов может присоединиться бактериальная или грибковая инфекция, что ещё больше усугубляет течение заболевания. Все это создает сильный физический и психологический дискомфорт, нарушая сон, сказываясь на трудоспособности.
В зависимости от вида аллергодерматоза те или иные признаки кожной аллергии могут быть особенно выражены или, наоборот, отсутствовать.
Краткая характеристика наиболее распространенных видов кожной аллергии
1. Крапивница
Термин «крапивница» объединяет целую группу заболеваний различной природы, но со сходным клиническим симптомом — высыпания на коже по типу волдырей, напоминающие ожог от крапивы.
Причины крапивницы разнообразны. Кожная аллергия может развиваться в результате реакции на аллергены (например, пищевые продукты, укусы насекомых, лекарственные препараты) или от физических причин, таких как воздействие солнца, холода, жары и давления. Спровоцировать крапивницу могут сопутствующие заболевания желудочно-кишечного тракта, эндокринной системы, хроническая инфекция.
Типичным симптомом крапивницы считается появление на коже высыпаний, сопровождающихся зудом. Кожа вокруг них может быть красного цвета. Иногда все элементы на пораженном участке кожи могут сливаться воедино, образуя гигантские волдыри.
Основной характеристикой кожной аллергии можно назвать полную обратимость волдырей: спустя некоторое время они бесследно исчезают, не оставляя никаких следов, белых пятен или рубцов. Но в отличие от обычного ожога от крапивы данное заболевание появляется повторно, причем со сменой места локализации: сегодня крапивница была на ногах, а завтра может быть обнаружена на руках.
2. Аллергический контактный дерматит
Аллергический контактный дерматит — это кожная аллергия, вызванное непосредственным воздействием на нее раздражающего вещества, или аллергена.
Чаще всего контактный дерматит вызывают средства бытовой химии, косметика, различные химические вещества, никель, латекс, некоторые лекарства.
Аллергический контактный дерматит развивается на участках кожи, которые находились или находятся в контакте с аллергеном.
Первые симптомы и признаки контактного дерматита могут развиться не сразу, а спустя некоторое время после контакта с аллергеном — несколько часов, дней или даже недель.
Основные проявления аллергического контактного дерматита: покраснение и припухлость ограниченного участка кожи, контактировавшего с аллергеном, выраженный зуд в области покраснения, появление на коже пузырей различного размера с прозрачной жидкостью внутри. При повреждении пузырь лопается, и на его месте образуется эрозия. При стихании кожной аллергии некоторое время остаются корочки желтого цвета.
3. Атопический дерматит
Атопический дерматит — хроническое аллергическое заболевание кожи, сопровождающееся зудом и сыпью. Такая кожная аллергия распространена у младенцев и детей, начинается обычно в первые 6 месяцев жизни, нередко продолжаясь и во взрослом возрасте.
Атопический дерматит — многофакторное заболевание. Ведущим фактором является наследственная предрасположенность. Важную роль играют пищевые и ингаляционные аллергены. В детском возрасте основные пищевые аллергены — белки молока, куриного яйца, рыбы, пищевые злаки. С возрастом присоединяются ингаляционные аллергены: домашняя пыль, шерсть животных, пыльца растений.
Провоцирующими факторами при атопическом дерматите могут быть механические, физические или химические раздражители, усиленное потоотделение, табачный дым, стресс, гормональные факторы, инфекция.
Атопический дерматит имеет три последовательные формы (младенческий, детский и взрослый дерматит), отличающиеся особенностями проявления.
Для любой формы атопического дерматита характерны сухость кожи, зуд, утолщение кожи с усилением кожного рисунка, шелушение, покраснение и высыпания.
При атопическом дерматите формируется порочный круг: зуд — расчесы — сыпь — зуд. Кожа при атопическом дерматите изменена даже вне обострения. Нарушены ее структура и водный баланс.
4. Экзема
Экзема — хроническое рецидивирующее заболевание кожи аллергического генеза, характеризующееся полиморфной зудящей сыпью (везикулы, эритема, папулы). Причины экземы могут быть самыми различными, от внешних факторов (химические вещества, лекарственные, пищевые и бактериальные аллергены) до внутренних.
Обострения этого вида кожной аллергии случаются под воздействием психоэмоциональных стрессов, нарушений диеты, контактов с химическими веществами и другими аллергенами.
В зависимости от причины появления и места локализации сыпи выделяют несколько видов экзем: себорейная, истинная, профессиональная, микробная. Места локализации сыпи склонны зудеть, шелушиться, доставляя человеку массу неудобств. Экзема течет хронически с периодами обострений и ремиссий и лечение аллергии на коже часто осложняется присоединением пиодермии или герпеса. При кожной аллергии такого типа также могут наблюдаться изменения функциональной активности пищеварительного тракта, обменных процессов, нейроэндокринные нарушения, вегетососудистая дистония.
5. Токсидермия
Токсидермия — острое токсико-аллергическое воспалительное поражение кожи, представляющее собой аллергическую реакцию на введение в организм (вдыхание, прием внутрь, введение парентерально) веществ, обладающих аллергенными свойствами.
Причинами токсидермии чаще всего являются лекарственные средства и пищевые продукты.
Чаще наблюдается распространенная токсидермия, которая проявляется множественными высыпаниями и зудом. Нередко в такой тип кожной аллергии вовлекаются слизистые оболочки, на которых также могут быть различные высыпания.
Помимо распространенной, возможна фиксированная токсидермия, при которой возникает одно или несколько отечных красных пятен округлых или овальных очертаний, в центре каждого из них в ряде может случаев сформироваться пузырь. Обычно такая кожная аллергия связана с приёмом лекарственных средств. После прекращения действия аллергена воспалительные явления стихают, а пятно существует ещё длительное время. Наиболее тяжелыми формами токсидермии являются синдром Стивенса — Джонсона и синдром Лайелла. Они относятся к неотложным состояниям и требуют госпитализации.
При огромном многообразии самих аллергодерматозов существуют заболевания с похожей симптоматикой. Например, сыпь может сопровождать некоторые инфекции, заболевания внутренних органов и т. д. Поэтому не пытайтесь сами ставить себе диагноз «кожная аллергия» и не занимайтесь самолечением.
Только врач, собрав подробный анамнез и проведя необходимое обследование, сможет определить точную причину заболевания и назначить препараты, которые подойдут в каждом конкретном случае.
Лечение аллергии на коже: общие принципы
Лечение аллергии на коже начинается с комплексной диагностики. Обследование позволяет определить причины развития патологии и выявить предрасполагающие факторы. Если пусковым механизмом развития аллергической реакции служат профессиональные вредности, то лечение аллергии на коже предполагает смену профессии или уделение большего внимания средствам защиты (маски, резиновые перчатки). Если причиной послужили продукты или лекарственные средства — их исключают из употребления.
Любые контакты с аллергенами должны быть ограничены. Это золотое правило поможет предотвратить случаи обострения заболевания. Но на 100% вы не можете быть уверены в том, что аллерген случайно не попадет в продукты питания или не окажется в составе новой косметики. Поэтому в целях успешного лечения аллергии на коже желательно всегда держать под рукой антигистаминный препарат, например Цетрин®, чтобы вовремя снять симптомы аллергии и не допустить прогрессирования заболевания.
Лечение аллергии на коже при обострении может включать в себя местное назачение специальных мазей с кортикостероидами. Они обладают противовоспалительным эффектом, помогают снять отёк, зуд, высыпания на коже. Также могут быть рекомендованы специальные смягчающие средства для кожи, а при присоединении вторичной инфекции — противобактериальные или противогрибковые препараты.
Для успешного лечения аллергии на коже рекомендуется откорректировать рацион питания.
На период обострения заболевания обычно назначается неспецифическая гипоаллергенная диета.
Кроме того, для успешного лечения аллергии на коже необходимо придерживаться общих рекомендаций при аллергических заболеваниях кожи. Рекомендации.
Источник