Лекарственная аллергия — симптомы и лечение
Содержание статьи
Лекарственное средство (препарат, лекарство) — это природное или искусственно созданное вещество (смесь веществ), представленное в форме таблетки, раствора или мази, которое предназначено для лечения, профилактики и диагностики заболеваний. Прежде чем препараты допускают к использованию, они проходят клинические исследования, в ходе которых выявляются их лечебные свойства и побочные эффекты.
С древних времён люди для спасения своей жизни и избавления от страданий использовали различные природные лекарственные средства, которые содержались в растениях или животном сырье. С развитием такой науки, как химия, выяснилось, что целебные свойства этих средств заключаются в определённых химических соединениях, которые избирательно воздействуют на организм. Постепенно эти «лечебные» соединения стали синтезировать в лабораторных условиях.
В связи с возникновением всё большего количества лекарств и широкого их применения для лечения разных патологий всё чаще стали возникать нежелательные реакции на препараты. Их можно разделить на две основные группы:
- предсказуемые и дозозависимые;
- непредсказуемые и дозонезависимые.
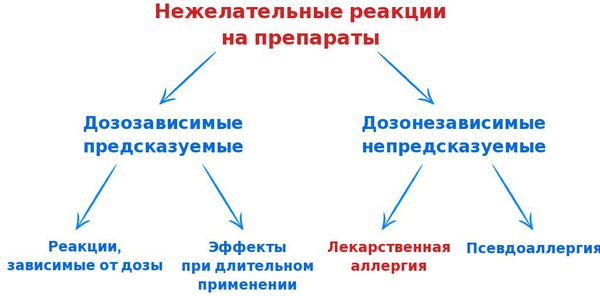
Также нежелательные реакции подразделяют на четыре типа:
- Нежелательные реакции, зависимые от дозы — реакции, связанные с фармакологическими свойствами препарата (например, токсичное влияние на печень парацетамола или кардиотоксичность дигоксина). Они составляют до 90% всех НР. Их возникновение предсказуемо и зависит от дозировки препарата. Летальность таких НР невысока. Для их устранения, как правило, достаточно уменьшить дозу лекарства или отменить его.
- Эффекты при длительном применении — предполагается зависимость от препарата, синдром отмены, толерантность (невосприимчивость) или эффекты подавления выработки гормонов (например, повышение артериального давления после отмены празозина и клофелина; тахикардия после отмены бета-блокаторов; развитие толерантности к нитратам или синдром Кушинга на фоне применения кортикостероидов). В таких случаях необходимо снизить дозу, сделать перерыв в приёме либо отменить препарат.
- Отсроченные эффекты — реакции, возникающие через какое-то время от начала приёма лекарства (например, нарушение репродуктивной функции или канцерогенность). Они встречаются редко и, как правило, являются дозозависимыми.
- Нежелательные реакции, не зависимые от дозы — реакции, в основе которых лежат иммуноаллергические или генетические механизмы. Они непредсказуемы и не зависят от дозы препарата. Возникают реже, чем первый тип НР, но имеют более серьёзные, жизнеугрожающие последствия (лекарственная аллергия, лекарственная непереносимость и идиопатические реакции). В таких случаях необходима отмена препарата и запрет на его дальнейшее использование.
Лекарственная аллергия — это реакция организма, связанная с повышенной чувствительностью к препарату, в развитии которой участвуют механизмы иммунной системы.[2] Аллергическую реакцию на препараты также называют лекарственной гиперчувствительностью.
В настоящее время количество пациентов, обращающихся к аллергологам в связи с предполагаемой аллергией на медикаменты, неуклонно растёт.
Вызвать лекарственную аллергию может любой препарат.[10] К лекарствам, чаще всего вызывающим аллергические реакции, относят:
- антибактериальные препараты — пенициллины и другие бетта-лактамные антибиотики, сульфаниламидные препараты и ванкомицин (гликопептидный антибиотик);
- анальгетики (болеутоляющие) и нестероидные противовоспалительные средства (НПВС) — аспирин, диклофенак, ибупрофен;
- пиразолоны — анальгин;
- местные анестетики — новокаин, прокаин, лидокаин.
Факторы риска лекарственной аллергии:
- другие виды аллергии, имеющиеся у человека;
- наследственность;
- одновременное применение большого количества препаратов;
- персистирование (длительное выживание в организме) герпес-вирусов (например, вируса Эпштейна — Барра);
- возраст (чем старше человек, тем выше риск развития аллергической реакции на препарат);[7]
- наличие нескольких заболеваний одновременно (особенно болезней печени и почек).[8][9]
Аллергия на лекарства может возникать на любых участках тела и в любых органах. Выраженность симптомов варьирует от минимального дискомфорта до жизнеугрожающих состояний, а их продолжительность — от нескольких минут до недель или месяцев.
Выделяют три группы симптомов лекарственной аллергии:
- проявления, возникающие в первые минуты или в течение часа после введения препарата — острая крапивница, анафилактический шок, бронхоспазм, ангиоотёк;
- аллергические реакции подострого типа, развивающиеся до 24 часов после применения препарата — макулопапулёзная экзантема, лихорадка, тромбоцитопения, агранулоцитоз;
- симптомы, формирующиеся в течение нескольких дней или недель после использования лекарства — сывороточная болезнь, поражение внутренних органов, лимфоаденопатия, васкулит, артралгия.
Наиболее частые проявления лекарственной аллергии:
- крапивница — возникновение на коже тела и лица элементов сыпи от мелких бледно-розовых до крупных пятен ярко розового или даже бордового цвета, занимающих практически всю площадь тела (отличительной особенностью является зуд этих элементов);
- повышение температуры на фоне высыпаний (не всегда);
- отёки лица или век (чаще всего асимметричный);
- поражение верхних дыхательных путей (бронхоспазм).
При лекарственной аллергии возможны нарушения различного характера:
- системные (поражающие весь организм);
- локализованные:
- кожные поражения;
- поражения других органов и систем.[11]
СИСТЕМНЫЕ ПОРАЖЕНИЯ
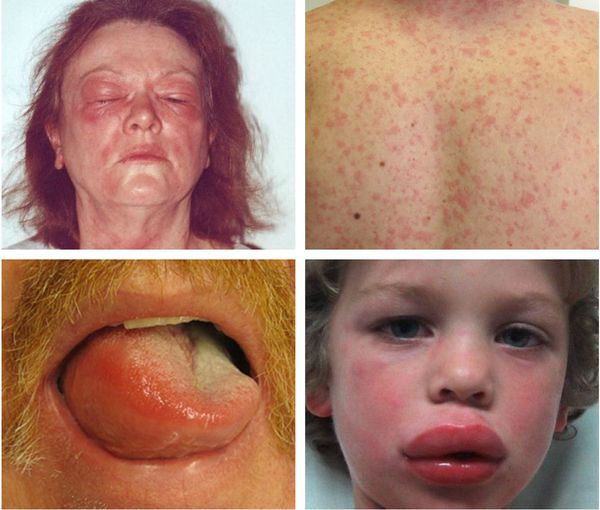
Анафилаксия — серьёзная жизнеугрожающая системная реакция гиперчувствительности. Она возникает буквально через несколько минут или часов после проникновения аллергена.
Об анафилаксии свидетельствует появление двух и более следующих симптомов:
- распространённая крапивница на коже и/или слизистых, которая сопровождается зудом и/или покраснением, отёком губ, языка или нёбного язычка;
- кашель, чихание, заложенность носа, хрипы в груди, одышка, затруднение дыхания (иногда с шумом и свистом) и, как следствие, гипоксемия (недостаток кислорода в крови);
- резкое падение артериального давления (АД), потеря сознания, паралич сфинктеров;
- изменения со стороны пищеварительной системы — спастические боли в животе и рвота.
Ещё одним вариантом течения анафилаксии является острое изолированное снижение АД, также возникающее через несколько минут или часов после приёма препарата-аллергена. Систолическое (верхнее) давление взрослых снижается ниже 90 мм рт. ст. или более чем на 30% от исходного давления. Уровень АД детей и его снижение зависит от возраста.
Довольно часто аналогичные симптомы могут указывать на неаллергическую анафилаксию. Её лечение также не отличается от купирования аллергической анафилаксии. Разница лишь в том, что истинный анафилактический шок протекает намного тяжелее, а риск летальности выше.
Острые тяжёлые распространённые дерматозы:
- Многоформная экссудативная эритема (МЭЭ) — высыпания различной формы, представленные очаговыми покраснениями и «мишеневидными» папулами, которые могут перерасти в везикулы и буллы (пузыри), а также в эрозии. Сыпь, как правило, возникает на коже кистей, стоп, гениталий и слизистых оболочках.
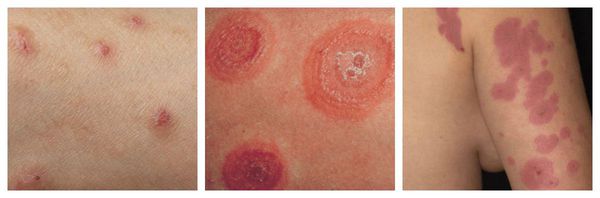
- Синдром Стивенса — Джонсона (ССД) — тяжёлая форма МЭЭ, при которой поражаются не только кожа и слизистые, но и внутренние органы. Площадь аллергических высыпаний на коже занимает не более 10%. Сопровождается лихорадкой и недомоганием.
- Токсический эпидермальный некролиз (синдром Лайелла) — тяжёлая аллергическая реакция, угрожающая жизни, проявляющаяся распространённым поражением кожного и слизистого покрова (более 30% поверхности), шелушением кожи, тяжёлой интоксикацией и нарушениями функционирования всех органов. Зачастую этому состоянию предшествует МЭЭ и ССД.[2]
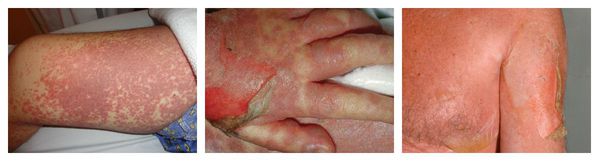
Сывороточная болезнь — аллергическая реакция, которая длится несколько дней или недель. Возникает после введения гетерологичных сывороток и применения пенициллинов, цитостатиков, сульфаниламидов (противомикробных препаратов) и НПВС. Первые проявления возникают спустя 1-3 недели от начала лечения. К ним относятся: сыпь, лихорадка, боль в крупных суставах и увеличение лимфоузлов. Реже аллергия сопровождается синдромом Гийена — Барре, гломерулонефритом (повреждением почечных клубочков), поражением периферических нервов и системным васкулитом.
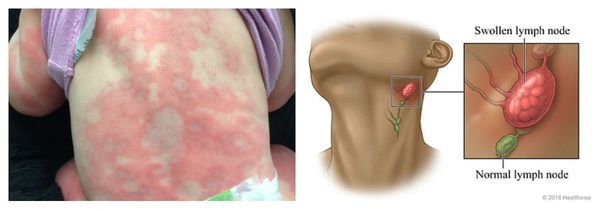
Системный лекарственный васкулит — аллергическая реакция, при которой на коже нижних конечностей и крестце возникает симметричная геморрагическая сыпь. Одновременно с этим появляется лихорадка, недомогание, боль в мышцах и анорексия. При более тяжёлом течении поражаются суставы, почки и желудочно-кишечный тракт. В редких случаях в лёгких появляются инфильтраты (скопления крови и лимфы), и нарушается функционирование нервных волокон (проявляется слабостью в мышцах и болью в поражённой области тела).
Лекарственно-индуцированный волчаночный синдром — аллергическая реакция, симптомы которой похожи на проявления системной красной волчанки. Отличие заключается в отсутствии «бабочки» на щеках (встречается крайне редко). Течение такой аллергии благоприятное. Она может проявляться болью в суставах и мышцах с увеличением размеров печени и нарушением функции почек (гломерулонефрит). После отмены препарата-аллергена состояние пациента улучшается спустя несколько дней или недель.
Лекарственная лихорадка — нежелательная реакция, отличающаяся от других лихорадок сохранением относительно хорошего самочувствия несмотря на высокую температуру и потрясающие ознобы. Исчезает спустя 2-3 для после отмены лекарства-аллергена, но в случае его повторного применения появляется спустя несколько часов.
Синдром лекарственной гиперчувствительности (DRESS-синдром) — потенциально жизнеугрожающая реакция на лекарственные средства, при которой возникает кожная сыпь и лихорадка, происходит увеличение лимфоузлов, развивается гепатит и другие системные поражения, а также повышается уровень лейкоцитов и эозинофилов в крови. Перечисленные симптомы могут развиваться от одной недели до трёх месяцев и продолжаться около нескольких недели даже после отмены препарата-аллергена.
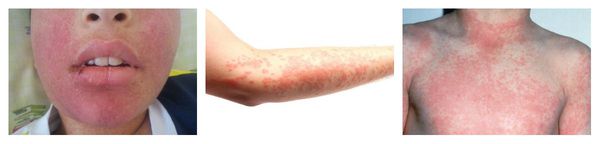
КОЖНЫЕ ПОРАЖЕНИЯ
Макулопапулезные высыпания — зудящая сыпь, которая внезапно появляется спустя 7-10 суток от начала приёма лекарства. Возникает преимущественно на туловище. Может перерасти в синдром Стивенса — Джонсона и синдром Лайелла. Провоцирующие препараты: пенициллины, НПВС, сульфаниламиды и противосудорожные препараты.
Крапивница — единичные или множественные волдыри различного размера и локализации, способные сливаться и сопровождаться ангиоотёком. Как правило, сыпь исчезает бесследно. Провоцирующие препараты: НПВС, ингибиторы АПФ, рентгеноконтрастные (йодосодержащие) вещества, витамины группы В, наркотические анальгетики, сульфаниламиды, пенициллины и другие антибиотики.
Ангиоотёк — безболезненный при прикосновении отёк различной локализации с чёткими границами, который иногда сопровождается сыпью как при крапивнице и кожным зудом.
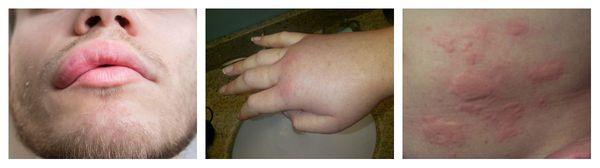
Аллергический васкулит — воспаление сосудистых стенок, которое сопровождается симметричными высыпаниями в виде мелких кровоизлияний на коже голеней (как правило, в нижней трети), ягодиц и рук. При этом кожа лица и шеи остаётся без изменений. Провоцирующие препараты: сульфаниламиды, барбитураты, соли золота и йодосодержащие препараты.
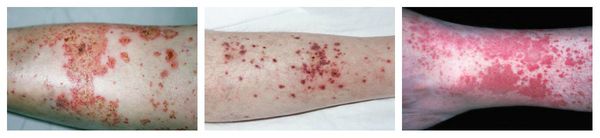
Контактный аллергический дерматит — аллергическое поражение кожи, возникающее в месте воздействия лекарства, которое проявляется эритемой, отёком, иногда появлением везикул и булл. В некоторых случаях возможно распространение воспаления на участок кожи, не контактировавший с лекарственным средством. Провоцирующие препараты: неомицин, левомицетин, сульфаниламиды, бензокаин, пенициллин и другие антибиотики.
Фиксированная эритема — воспалительное аллергическое высыпание в виде эритем, булл или отёчных бляшек разных размеров с чёткими конурами. Оно может возникнуть снова даже после кажущегося улучшения. Через два часа после повторного применения причинно-значимого лекарства высыпания появляются ровно на том же месте и сохраняются примерно 2-3 недели, оставляя хроническую поствоспалительную пигментацию. Провоцирующие препараты: тетрациклины, барбитураты, сульфаниламиды и НПВС.
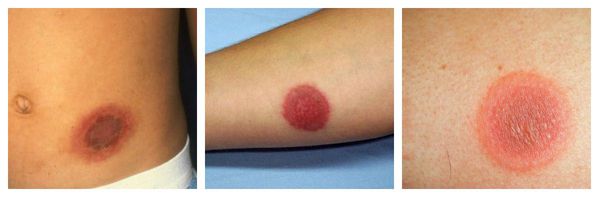
Фотодерматиты — аллергические высыпания в виде покраснения, возникающие на открытых участках тела, иногда сопровождающиеся появлением везикул и булл. Провоцирующие средства: препараты местного действия, в том числе и добавленные к мылу галогенизированные фенольные соединения, ароматические вещества, НПВС, сульфаниламиды и фенотиазины.
Феномен Артюса — Сахарова — местная аллергия в виде инфильтрата, абсцесса или фистулы, которая появляется через 7-9 дней или 1-2 месяца после контакта с лекарственным средством. Провоцирующие препараты: гетерологичные сыворотки и антибиотики, а также инсулин (спустя 1-2 месяца после его введения).
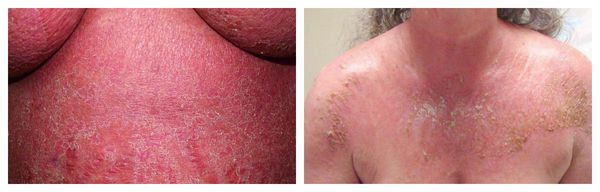
Эксфолиативная эритродермия — жизнеугрожающее распространённое поражение кожи (занимает более 50% её поверхности), представленное покраснением, инфильтрацией и обширным шелушением. Провоцирующие средства: препараты мышьяка, ртути и золота, пенициллины, сульфаниламиды и барбитураты.
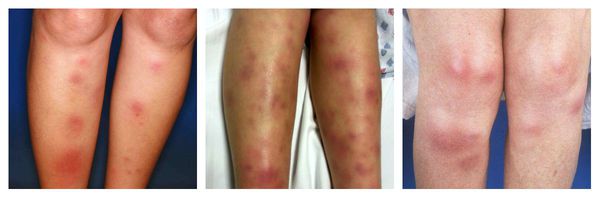
Узловатая эритема — аллергическая реакция в виде симметричных и болезненных при прикосновении подкожных красных узлов разного размера, которые обычно возникают на передней поверхности голеней. Может сопровождаться небольшим повышением температуры, недомоганием, болями в мышцах и суставах. Провоцирующие средства: сульфаниламиды, оральные контрацептивы, пенициллины, барбитураты, препараты брома и йода.
Острый генерализованный экзантематозный пустулёз — аллергическая реакция кожи, при которой на фоне покраснений возникают гнойничковые высыпания. Протекает с повышением температуры до 38°C и количества лейкоцитов в крови. Исчезает через 10-15 суток после отмены лекарства-аллергена. Провоцирующие препараты: блокаторы кальциевых каналов (дилтиазем), сульфаниламиды, аминопенициллины (ампициллин, амоксициллин) и макролиды.
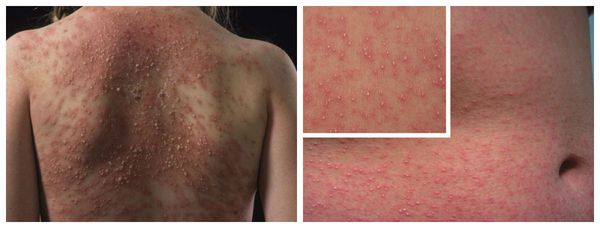
ПОРАЖЕНИЯ ДРУГИХ ОРГАНОВ И СИСТЕМ
Помимо перечисленных клинических проявлений при лекарственной аллергии могут возникнуть:
- поражения органов дыхания — ринит, бронхоспазм, воспаление лёгкого и образование в нём эозинофильного инфильтрата (синдром Леффлера) — по причине аллергии на пиразолоны, карбамазепин, ацетилсалициловую кислоту и другие НПВС, ингибиторы АПФ, β-блокаторы, пенициллины и сульфаниламиды;
- поражения системы кроветворения — гемолитическая анемия и тромбоцитопения — в ответ на приём стрептомицина, хинидина, рифампицина, пенициллина, ибупрофена и прочих сульфаниламидов, производных сульфанилмочевины, тиазидных диуретиков и соли золота;
- поражение органов кровообращения — миокардит (встречается крайне редко) — при приёме сульфаниламида, пенициллина и метилдопы;
- поражения ЖКТ и гепатобилиарной системы — гастроэнтероколит, холестаз, острый гепатит, хронический гепатит (редко) — при приёме пиразолонов, сульфасалазина, карбамазепина, аллопуринола, сульфаниламидов, галотана, изониазида и фенитоина;
- поражения мочевыделительной системы (встречаются крайне редко) — острый интерстициальный нефрит и гломерулонефрит — следствие реакции организма на соли золота, НПВС, героин, каптоприл, сульфаниламиды, пеницилламин, пенициллины и другие β-лактамы, рифампицин, ципрофлоксацин и аллопуринол;
- поражения нервной системы — периферические невриты — реакция на соли золота и сульфаниламиды.
Большинство лекарств — это простые химические вещества небелковой природы, которые подвергаются метаболическим превращениям в организме. Если в результате биотрансформации препарата образуется вещество, которое способно соединяться с белком организма, то создаётся предпосылка для сенсибилизации — повышения чувствительности организма к чужеродным веществам (антигенам).
Так как в иммунологическом отношении лекарства являются неполноценными антигенами (т. е. гаптенами), то для сенсибилизирующего действия они должны превратиться в полный гаптен.
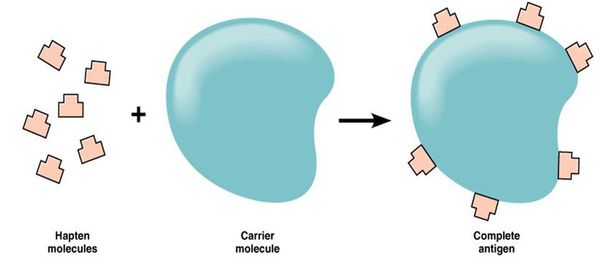
В связи с этим для развития лекарственной аллергии необходимы, по меньшей мере, три этапа:
- образование гаптена — превращение лекарственного препарата в форму, которая может реагировать с белками организма;
- соединение гаптена с белком конкретного организма или другой соответствующей молекулой-носителем, что приводит к образованию полного антигена;
- развитие иммунной реакции организма на образовавшийся комплекс гаптен-носителя, ставшего для организма чужеродным.
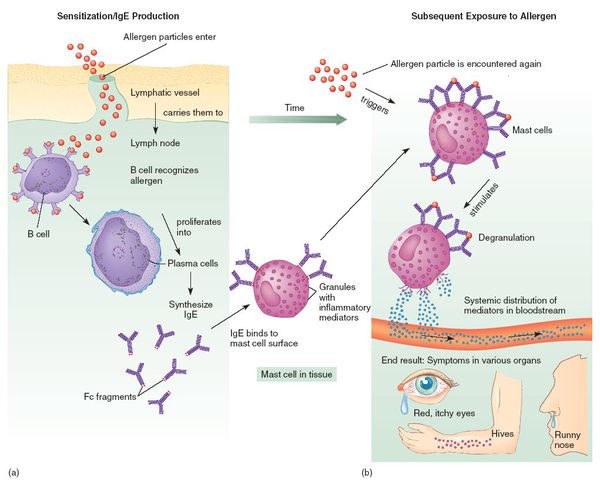
При развитии иммунного ответа на лекарственные препараты продуцируются гуморальные антитела (в том числе IgE) и сенсибилизированные Т-лимфоциты.
ЛА зачастую развивается после повторного приёма препарата. В редких случаях сенсибилизация не происходит, и аллергическая реакция возникает после первого применения лекарства. Такие ситуации относятся к псевдоаллергиям из-за отсутствия третьего этапа — развития иммунной реакции.[9]
Лекарственную аллергию можно классифицировать по механизму её развития.[2]
| Тип | Вид иммунного ответа | Патофизиология | Клинические симптомы | Типичная хронология реакции |
|---|---|---|---|---|
| I | IgE-зависимые реакции (немедленные) | Дегрануляция тучных клеток и базофилов | анафилактический шок, ангиоотёк, крапивница, ринит, бронхоспазм, конъюнктивит | от нескольких минут до одного часа (реже 1-6 часов) после последнего приёма препарата |
| II | Цитото- ксические реакции | комплимент- зависимая и IgG цитотоксичность | цитопения, гломерулонефрит, гемолитическая, волчаночноподобный синдром, анемия | на 5-15 день после начала приёма подозреваемого препарата |
| III | Иммуно- комплексные реакции | Иммунные комплексы IgM или IgG + комплимент или FcR | сывороточная болезнь, васкулит, крапивница, феномен Артюса | • на 7-8 день ⠀для сывороточной ⠀болезни ⠀и крапивницы; • на 7-21 день ⠀для васкулита |
| IV a | Th2 (IFNy) | Моноцитарное воспаление | контактный аллергический дерматит, экзема | на 1-21 день от начала приёма препарата |
| IV b | Th2 (IL-4 и IL-5) | Эозинофильное воспаление | DRESS-синдром, макулопапулёзная экзантема | • один или ⠀несколько дней ⠀для экзантемы; • 2-6 недель ⠀для DRESS- ⠀синдрома |
| IV c | Цитото- ксические Т-лимфоциты | Гибель кератиноцитов, вызванная CD4 или CD8 | макулопапулёзная экзантема, синдром Стивенса — Джонсона, синдром Лайелла, пустулёзная экзантема | • на 1-2 день ⠀для фиксированных ⠀высыпаний; • на 4-28 день ⠀для ССД и ТЭН |
| IV d | Т-лимфоциты (IL-8 CXCL8) | Нейтрофильное воспаление | острый генерализованный экзантематозный пустулёз | обычно на 1-2 день, но может быть и позже |
Источник
Побочные эффекты антигистаминных: когда прекратить принимать лекарства против аллергии

В последние годы количество диагностированных случаев аллергии значительно увеличилось, а лекарства против нее применяются чаще, чем когда-либо прежде. Однако побочные эффекты антигистаминных препаратов ограничивают их использование в определенных условиях.
Существуют различные виды лекарств против аллергии. Некоторые используются для борьбы с острыми приступами, тогда как другие помогают предотвратить аллергические реакции или облегчить их выраженность.
Известно, что некоторые из этих лекарств, особенно антигистаминные препараты с седативным эффектом и кортикостероиды, вызывают нежелательные реакции.
Гистамин влияет на гладкие мышцы и кровеносные сосуды, вызывая спазм мышц и расширение сосудов.
Антигистаминные препараты тормозят действие гистамина, связывая его рецепторы в организме. Они используются для прекращения зуда, отечности, покраснения кожи, заложенности носа, слезотечения, кашля. Способность блокировать большинство этих эффектов делает их самыми распространенными препаратами от аллергии в мире.
Эти лекарства пригодятся при различных аллергических состояниях, а также при тревожности и расстройствах сна. Таким образом, помимо лечения аллергии, их применяют для лечения симптомов простуды, морской болезни, тошноты, кожной аллергии и для того, чтобы вызвать сонливость у напряженных или тревожных пациентов.
Антигистаминные средства можно классифицировать как:
- седативные − антигистаминные средства первого поколения;
- неседативные − антигистаминные средства второго поколения.
Оба вида действуют на Н1-рецепторы гистамина в клетках организма, разница заключается в их способности проходить гематоэнцефалический барьер. Препараты первого поколения менее выборочны и действуют также на другие рецепторы.
Седативные антигистаминные
Эти лекарства имеют общую химическую структуру с антагонистами мускариновых рецепторов − препаратами, которые применяются для лечения гиперактивного мочевого пузыря и уменьшают количество мочеиспусканий.
Структура антигистаминных также похожа на таковую у антагонистов холинергических рецепторов, которые вызывают сухость слизистых и запор; и на структуру некоторых гипотензивных препаратов и некоторых транквилизаторов.
В результате такие препараты не являются селективными к гистаминовым рецепторам. Они имеют антимускариновое действие, анти-альфа-адренергические эффекты и антисеротониновые эффекты, о которых мы поговорим ниже.
Седативные антигистаминные средства легко проходят гематоэнцефалический барьер, действуя на центральные и периферические рецепторы гистамина.
В человеческом мозге находится около 64 000 нейронов, которые выделяют гистамин. Они регулируют множество процессов, а именно:
- бодрствование,
- обучение и память,
- аппетит,
- температуру тела,
- сердцебиение и артериальное давление,
- участвуют в выбросе гормонов стресса и эндорфинов.
Центральные побочные эффекты
Поскольку перечисленные процессы нарушаются седативными антигистаминными, эти препараты вызывают:
- успокоение;
- сонливость
- утомляемость;
- отсутствие концентрации;
- трудности в обучении и запоминании;
- плохую успеваемость,
- когнитивные и координационные нарушения, а из-за них — трудности с работой, вождением автомобиля.

Даже утром, после ночной дозы антигистаминных, пациенты продолжают испытывать усталость, остаются невнимательными, забывчивыми, с плохой моторной и сенсорной работоспособностью. Эти побочные эффекты антигистаминных препаратов возникают главным образом потому, что гистамин сокращает продолжительность фазы быстрого сна.
Антихолинергические и альфа-адренергические побочные эффекты
Седативные антигистаминные препараты также имеют побочные действия из-за блокады холинергических и альфа-адренорецепторов, это:
- задержка мочи,
- запор,
- синусовая тахикардия,
- угнетение моторики кишечника,
- ухудшение узкоугольной глаукомы.
Они также вызывают или усиливают сухость во рту, повышают аппетит и вызывают толерантность при применении более 5 дней.
Помутнение зрения, расширение зрачков, сухость во рту, сухость и покраснение кожи, спутанность сознания и повышенная температура — это все симптомы хорошо известного и опасного для жизни антихолинергического синдрома, вызванного высокими дозами таких лекарств.
Многие антигистаминные препараты, которые продаются без рецепта, содержат деконгестанты. Поэтому, если у пациента наблюдается учащенное сердцебиение, следует прекратить прием этих лекарств.
Побочные эффекты со стороны сердца
Астемизол и терфенадин — два h2-антигистаминных препарата, изменяющих сердечный ритм (удлиняют интервал QT на электрокардиограмме). Они могут вызвать опасные нарушения сердечного ритма, такие как трепетание или мерцание желудочков. Эти препараты не одобрены для использования в большинстве стран.

Такая проблема также наблюдается при больших дозах или передозировке некоторых седативных антигистаминных препаратов, таких как бромфенирамин, прометазин или дифенгидрамин.
Побочные эффекты при применении препаратов в геронтологии
Эти препараты следует применять осторожно у пожилых пациентов. Они, как правило, имеют меньшее количество холинергических нейронов и холинергических рецепторов в мозге, имеют нарушения функции почек, печени, а их гематоэнцефалический барьер становится менее стабильным с увеличением возраста.
Даже при небольших дозах препараты могут вызвать у пожилых пациентов головокружение, снижение артериального давления и развитие седативного эффекта на следующий день.
Около 25 % людей старше 65 лет имеют снижение врожденных способностей контролировать свое тело. И даже если такое снижение незаметно, оно у них есть. Эти люди могут плохо реагировать на антигистаминные препараты с выраженным антихолинергическим действием — даже до появления признаков слабоумия.

Делирий или нарушение функций познания — другой сопутствующий побочный эффект применения у пожилых людей седативных антигистаминных препаратов. Его возникновение может привести к нерациональному лечению пациентов антипсихотиками. Их обращение к врачам с галлюцинациями и другими признаками нарушения или агрессии также может быть вызвано антихолинергическими препаратами.
Врачи и другие медицинские работники, а также пациенты пожилого возраста должны избегать назначения и применения седативных антигистаминных средств, ведь на рынке доступны неседативные антигистаминные препараты.
Противопоказания для седативных антигистаминных препаратов
Этих препаратов следует избегать слишком маленьким детям, взрослым — при наличии таких патологий:
- задержка мочи из-за доброкачественной гиперплазии простаты,
- глаукома,
- сердечные заболевания.
Седативные антигистаминные следует применять осторожно и только при необходимости пациентам, имеющим:
- беременность;
- запоры;
- сухость во рту;
- гипертиреоз;
- астму;
- хроническое обструктивное заболевание легких;
- почечные патологии;
- заболевания печени;
- доброкачественную гиперплазию предстательной железы, связанную с хронической задержкой мочи.
Пациенты, употребляющие алкоголь, принимающие антидепрессанты или противосудорожные лекарства, также должны проконсультироваться с врачами, прежде чем принимать антигистаминные препараты.
В любом случае люди, которые собираются сдавать экзамены, изучают сложную информацию или выполняют серьезные задачи, собираются водить автомобиль или совершать другие действия, требующие сосредоточенности и концентрации внимания, должны избегать применения устаревших седативных антигистаминных препаратов.
При наличии антигистаминных препаратов второго поколения, не вызывающих седативный эффект, следует избегать приема антигистаминных средств первого поколения.
Неседативные антигистаминные препараты
Эти лекарственные средства называются также h2-антигистаминными препаратами второго поколения. К ним относятся:
- лоратадин,
- фексофенадин,
- мизоластин,
- эбастин,
- азеластин,
- цетиризин,
- дезлоратадин,
- левоцетиризин.
Сейчас у них нет известных побочных эффектов со стороны сердца.
Успокаивающий эффект
Фексофенадин и дезлоратадин, которые наряду с левоцетиризином являются наиболее часто используемыми неседативными антигистаминными препаратами, имеют очень легкий успокаивающий эффект.

Их несостоятельность вызвать центральную седацию объясняется взаимодействием с белковым каналом, P-гликопротеином, который тормозит их перемещение через гематоэнцефалический барьер. Эти препараты, в основном, не проходят через гематоэнцефалический барьер, поэтому оказывают на рецепторы гистамина в мозге незначительное влияние.
Левоцетиризин очень редко вызывает седативный эффект у пациентов, причем для этого его необходимо принимать в дозах, превышающих рекомендуемые.
Благодаря отсутствию нецелевых воздействий неседативные антигистаминные препараты гораздо лучше подходят пациентам, нуждающимся в длительной терапии. Они не только безопасны, но и имеют сильный противоаллергический эффект.
Поражение печени
Неседативные антигистаминные препараты иногда могут вызвать острые травмы печени. Хотя поражение печени обычно незначительное, если оно случается, следует прекратить употребление лекарств.
Функция печени, как правило, лишь слегка нарушена и возвращается к нормальной после замены антигистаминного препарата на другой или с прекращением терапии.
К счастью, прекращение приема этих препаратов приводит к быстрому устранению большинства нежелательных эффектов. Обычно побочные эффекты антигистаминных препаратов второго поколения имеют умеренный характер.
Вывод
Новые антигистаминные препараты, как правило, безопасны. Но их применения, если в этом нет необходимости, следует избегать у детей и беременных женщин.


Источник