Лекарственная аллергия — симптомы и лечение
Содержание статьи
Лекарственное средство (препарат, лекарство) — это природное или искусственно созданное вещество (смесь веществ), представленное в форме таблетки, раствора или мази, которое предназначено для лечения, профилактики и диагностики заболеваний. Прежде чем препараты допускают к использованию, они проходят клинические исследования, в ходе которых выявляются их лечебные свойства и побочные эффекты.
С древних времён люди для спасения своей жизни и избавления от страданий использовали различные природные лекарственные средства, которые содержались в растениях или животном сырье. С развитием такой науки, как химия, выяснилось, что целебные свойства этих средств заключаются в определённых химических соединениях, которые избирательно воздействуют на организм. Постепенно эти «лечебные» соединения стали синтезировать в лабораторных условиях.
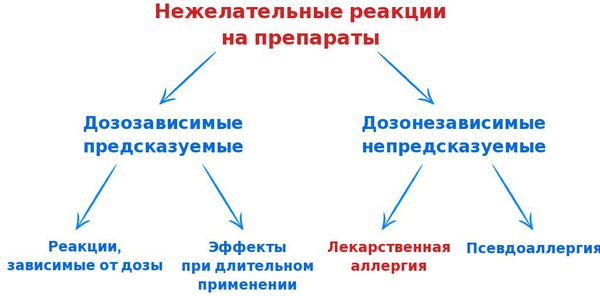
В связи с возникновением всё большего количества лекарств и широкого их применения для лечения разных патологий всё чаще стали возникать нежелательные реакции на препараты. Их можно разделить на две основные группы:
- предсказуемые и дозозависимые;
- непредсказуемые и дозонезависимые.
Также нежелательные реакции подразделяют на четыре типа:
- Нежелательные реакции, зависимые от дозы — реакции, связанные с фармакологическими свойствами препарата (например, токсичное влияние на печень парацетамола или кардиотоксичность дигоксина). Они составляют до 90% всех НР. Их возникновение предсказуемо и зависит от дозировки препарата. Летальность таких НР невысока. Для их устранения, как правило, достаточно уменьшить дозу лекарства или отменить его.
- Эффекты при длительном применении — предполагается зависимость от препарата, синдром отмены, толерантность (невосприимчивость) или эффекты подавления выработки гормонов (например, повышение артериального давления после отмены празозина и клофелина; тахикардия после отмены бета-блокаторов; развитие толерантности к нитратам или синдром Кушинга на фоне применения кортикостероидов). В таких случаях необходимо снизить дозу, сделать перерыв в приёме либо отменить препарат.
- Отсроченные эффекты — реакции, возникающие через какое-то время от начала приёма лекарства (например, нарушение репродуктивной функции или канцерогенность). Они встречаются редко и, как правило, являются дозозависимыми.
- Нежелательные реакции, не зависимые от дозы — реакции, в основе которых лежат иммуноаллергические или генетические механизмы. Они непредсказуемы и не зависят от дозы препарата. Возникают реже, чем первый тип НР, но имеют более серьёзные, жизнеугрожающие последствия (лекарственная аллергия, лекарственная непереносимость и идиопатические реакции). В таких случаях необходима отмена препарата и запрет на его дальнейшее использование.
Лекарственная аллергия — это реакция организма, связанная с повышенной чувствительностью к препарату, в развитии которой участвуют механизмы иммунной системы.[2] Аллергическую реакцию на препараты также называют лекарственной гиперчувствительностью.
В настоящее время количество пациентов, обращающихся к аллергологам в связи с предполагаемой аллергией на медикаменты, неуклонно растёт.
Вызвать лекарственную аллергию может любой препарат.[10] К лекарствам, чаще всего вызывающим аллергические реакции, относят:
- антибактериальные препараты — пенициллины и другие бетта-лактамные антибиотики, сульфаниламидные препараты и ванкомицин (гликопептидный антибиотик);
- анальгетики (болеутоляющие) и нестероидные противовоспалительные средства (НПВС) — аспирин, диклофенак, ибупрофен;
- пиразолоны — анальгин;
- местные анестетики — новокаин, прокаин, лидокаин.
Факторы риска лекарственной аллергии:
- другие виды аллергии, имеющиеся у человека;
- наследственность;
- одновременное применение большого количества препаратов;
- персистирование (длительное выживание в организме) герпес-вирусов (например, вируса Эпштейна — Барра);
- возраст (чем старше человек, тем выше риск развития аллергической реакции на препарат);[7]
- наличие нескольких заболеваний одновременно (особенно болезней печени и почек).[8][9]
Аллергия на лекарства может возникать на любых участках тела и в любых органах. Выраженность симптомов варьирует от минимального дискомфорта до жизнеугрожающих состояний, а их продолжительность — от нескольких минут до недель или месяцев.
Выделяют три группы симптомов лекарственной аллергии:
- проявления, возникающие в первые минуты или в течение часа после введения препарата — острая крапивница, анафилактический шок, бронхоспазм, ангиоотёк;
- аллергические реакции подострого типа, развивающиеся до 24 часов после применения препарата — макулопапулёзная экзантема, лихорадка, тромбоцитопения, агранулоцитоз;
- симптомы, формирующиеся в течение нескольких дней или недель после использования лекарства — сывороточная болезнь, поражение внутренних органов, лимфоаденопатия, васкулит, артралгия.
Наиболее частые проявления лекарственной аллергии:
- крапивница — возникновение на коже тела и лица элементов сыпи от мелких бледно-розовых до крупных пятен ярко розового или даже бордового цвета, занимающих практически всю площадь тела (отличительной особенностью является зуд этих элементов);
- повышение температуры на фоне высыпаний (не всегда);
- отёки лица или век (чаще всего асимметричный);
- поражение верхних дыхательных путей (бронхоспазм).
При лекарственной аллергии возможны нарушения различного характера:
- системные (поражающие весь организм);
- локализованные:
- кожные поражения;
- поражения других органов и систем.[11]
СИСТЕМНЫЕ ПОРАЖЕНИЯ
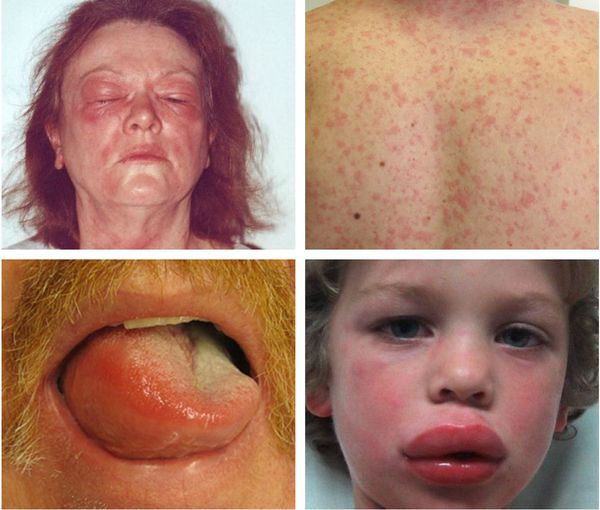
Анафилаксия — серьёзная жизнеугрожающая системная реакция гиперчувствительности. Она возникает буквально через несколько минут или часов после проникновения аллергена.
Об анафилаксии свидетельствует появление двух и более следующих симптомов:
- распространённая крапивница на коже и/или слизистых, которая сопровождается зудом и/или покраснением, отёком губ, языка или нёбного язычка;
- кашель, чихание, заложенность носа, хрипы в груди, одышка, затруднение дыхания (иногда с шумом и свистом) и, как следствие, гипоксемия (недостаток кислорода в крови);
- резкое падение артериального давления (АД), потеря сознания, паралич сфинктеров;
- изменения со стороны пищеварительной системы — спастические боли в животе и рвота.
Ещё одним вариантом течения анафилаксии является острое изолированное снижение АД, также возникающее через несколько минут или часов после приёма препарата-аллергена. Систолическое (верхнее) давление взрослых снижается ниже 90 мм рт. ст. или более чем на 30% от исходного давления. Уровень АД детей и его снижение зависит от возраста.
Довольно часто аналогичные симптомы могут указывать на неаллергическую анафилаксию. Её лечение также не отличается от купирования аллергической анафилаксии. Разница лишь в том, что истинный анафилактический шок протекает намного тяжелее, а риск летальности выше.
Острые тяжёлые распространённые дерматозы:
- Многоформная экссудативная эритема (МЭЭ) — высыпания различной формы, представленные очаговыми покраснениями и «мишеневидными» папулами, которые могут перерасти в везикулы и буллы (пузыри), а также в эрозии. Сыпь, как правило, возникает на коже кистей, стоп, гениталий и слизистых оболочках.
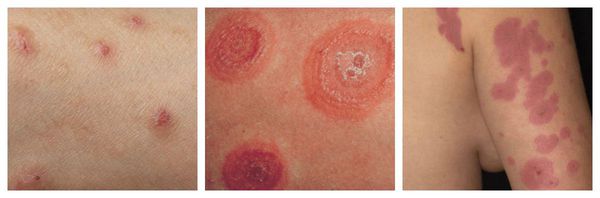
- Синдром Стивенса — Джонсона (ССД) — тяжёлая форма МЭЭ, при которой поражаются не только кожа и слизистые, но и внутренние органы. Площадь аллергических высыпаний на коже занимает не более 10%. Сопровождается лихорадкой и недомоганием.
- Токсический эпидермальный некролиз (синдром Лайелла) — тяжёлая аллергическая реакция, угрожающая жизни, проявляющаяся распространённым поражением кожного и слизистого покрова (более 30% поверхности), шелушением кожи, тяжёлой интоксикацией и нарушениями функционирования всех органов. Зачастую этому состоянию предшествует МЭЭ и ССД.[2]
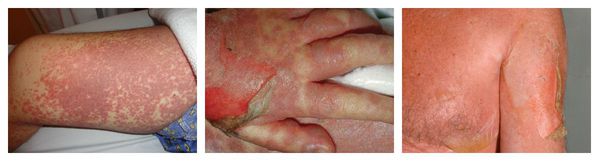
Сывороточная болезнь — аллергическая реакция, которая длится несколько дней или недель. Возникает после введения гетерологичных сывороток и применения пенициллинов, цитостатиков, сульфаниламидов (противомикробных препаратов) и НПВС. Первые проявления возникают спустя 1-3 недели от начала лечения. К ним относятся: сыпь, лихорадка, боль в крупных суставах и увеличение лимфоузлов. Реже аллергия сопровождается синдромом Гийена — Барре, гломерулонефритом (повреждением почечных клубочков), поражением периферических нервов и системным васкулитом.
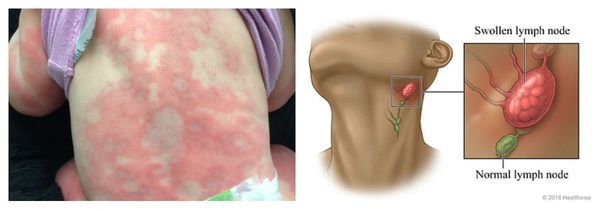
Системный лекарственный васкулит — аллергическая реакция, при которой на коже нижних конечностей и крестце возникает симметричная геморрагическая сыпь. Одновременно с этим появляется лихорадка, недомогание, боль в мышцах и анорексия. При более тяжёлом течении поражаются суставы, почки и желудочно-кишечный тракт. В редких случаях в лёгких появляются инфильтраты (скопления крови и лимфы), и нарушается функционирование нервных волокон (проявляется слабостью в мышцах и болью в поражённой области тела).
Лекарственно-индуцированный волчаночный синдром — аллергическая реакция, симптомы которой похожи на проявления системной красной волчанки. Отличие заключается в отсутствии «бабочки» на щеках (встречается крайне редко). Течение такой аллергии благоприятное. Она может проявляться болью в суставах и мышцах с увеличением размеров печени и нарушением функции почек (гломерулонефрит). После отмены препарата-аллергена состояние пациента улучшается спустя несколько дней или недель.
Лекарственная лихорадка — нежелательная реакция, отличающаяся от других лихорадок сохранением относительно хорошего самочувствия несмотря на высокую температуру и потрясающие ознобы. Исчезает спустя 2-3 для после отмены лекарства-аллергена, но в случае его повторного применения появляется спустя несколько часов.
Синдром лекарственной гиперчувствительности (DRESS-синдром) — потенциально жизнеугрожающая реакция на лекарственные средства, при которой возникает кожная сыпь и лихорадка, происходит увеличение лимфоузлов, развивается гепатит и другие системные поражения, а также повышается уровень лейкоцитов и эозинофилов в крови. Перечисленные симптомы могут развиваться от одной недели до трёх месяцев и продолжаться около нескольких недели даже после отмены препарата-аллергена.
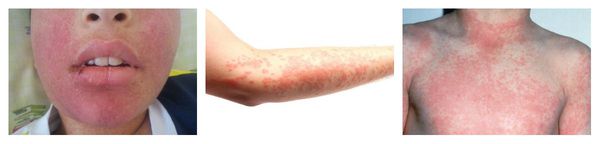
КОЖНЫЕ ПОРАЖЕНИЯ
Макулопапулезные высыпания — зудящая сыпь, которая внезапно появляется спустя 7-10 суток от начала приёма лекарства. Возникает преимущественно на туловище. Может перерасти в синдром Стивенса — Джонсона и синдром Лайелла. Провоцирующие препараты: пенициллины, НПВС, сульфаниламиды и противосудорожные препараты.
Крапивница — единичные или множественные волдыри различного размера и локализации, способные сливаться и сопровождаться ангиоотёком. Как правило, сыпь исчезает бесследно. Провоцирующие препараты: НПВС, ингибиторы АПФ, рентгеноконтрастные (йодосодержащие) вещества, витамины группы В, наркотические анальгетики, сульфаниламиды, пенициллины и другие антибиотики.
Ангиоотёк — безболезненный при прикосновении отёк различной локализации с чёткими границами, который иногда сопровождается сыпью как при крапивнице и кожным зудом.
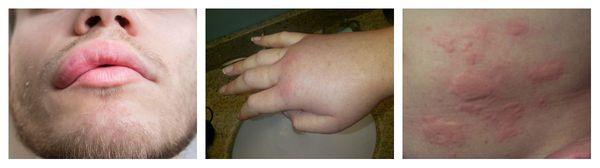
Аллергический васкулит — воспаление сосудистых стенок, которое сопровождается симметричными высыпаниями в виде мелких кровоизлияний на коже голеней (как правило, в нижней трети), ягодиц и рук. При этом кожа лица и шеи остаётся без изменений. Провоцирующие препараты: сульфаниламиды, барбитураты, соли золота и йодосодержащие препараты.
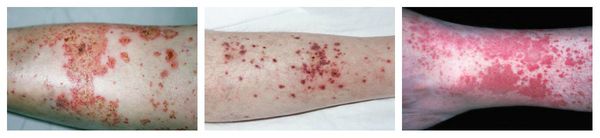
Контактный аллергический дерматит — аллергическое поражение кожи, возникающее в месте воздействия лекарства, которое проявляется эритемой, отёком, иногда появлением везикул и булл. В некоторых случаях возможно распространение воспаления на участок кожи, не контактировавший с лекарственным средством. Провоцирующие препараты: неомицин, левомицетин, сульфаниламиды, бензокаин, пенициллин и другие антибиотики.
Фиксированная эритема — воспалительное аллергическое высыпание в виде эритем, булл или отёчных бляшек разных размеров с чёткими конурами. Оно может возникнуть снова даже после кажущегося улучшения. Через два часа после повторного применения причинно-значимого лекарства высыпания появляются ровно на том же месте и сохраняются примерно 2-3 недели, оставляя хроническую поствоспалительную пигментацию. Провоцирующие препараты: тетрациклины, барбитураты, сульфаниламиды и НПВС.
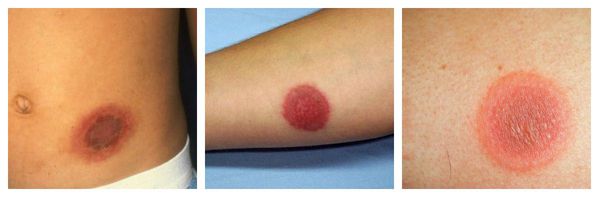
Фотодерматиты — аллергические высыпания в виде покраснения, возникающие на открытых участках тела, иногда сопровождающиеся появлением везикул и булл. Провоцирующие средства: препараты местного действия, в том числе и добавленные к мылу галогенизированные фенольные соединения, ароматические вещества, НПВС, сульфаниламиды и фенотиазины.
Феномен Артюса — Сахарова — местная аллергия в виде инфильтрата, абсцесса или фистулы, которая появляется через 7-9 дней или 1-2 месяца после контакта с лекарственным средством. Провоцирующие препараты: гетерологичные сыворотки и антибиотики, а также инсулин (спустя 1-2 месяца после его введения).
Эксфолиативная эритродермия — жизнеугрожающее распространённое поражение кожи (занимает более 50% её поверхности), представленное покраснением, инфильтрацией и обширным шелушением. Провоцирующие средства: препараты мышьяка, ртути и золота, пенициллины, сульфаниламиды и барбитураты.
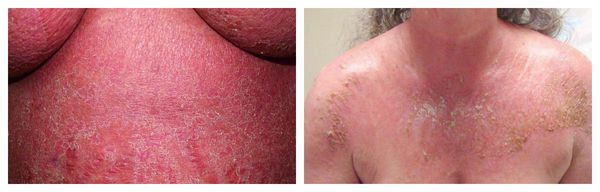
Узловатая эритема — аллергическая реакция в виде симметричных и болезненных при прикосновении подкожных красных узлов разного размера, которые обычно возникают на передней поверхности голеней. Может сопровождаться небольшим повышением температуры, недомоганием, болями в мышцах и суставах. Провоцирующие средства: сульфаниламиды, оральные контрацептивы, пенициллины, барбитураты, препараты брома и йода.
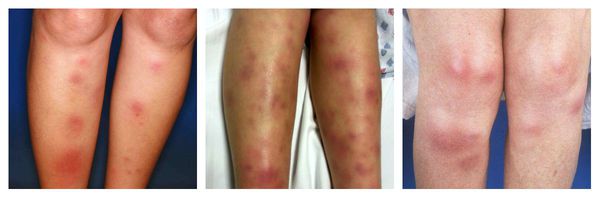
Острый генерализованный экзантематозный пустулёз — аллергическая реакция кожи, при которой на фоне покраснений возникают гнойничковые высыпания. Протекает с повышением температуры до 38°C и количества лейкоцитов в крови. Исчезает через 10-15 суток после отмены лекарства-аллергена. Провоцирующие препараты: блокаторы кальциевых каналов (дилтиазем), сульфаниламиды, аминопенициллины (ампициллин, амоксициллин) и макролиды.
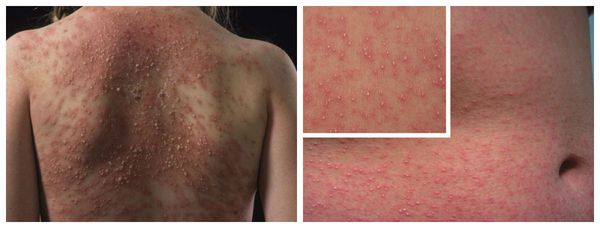
ПОРАЖЕНИЯ ДРУГИХ ОРГАНОВ И СИСТЕМ
Помимо перечисленных клинических проявлений при лекарственной аллергии могут возникнуть:
- поражения органов дыхания — ринит, бронхоспазм, воспаление лёгкого и образование в нём эозинофильного инфильтрата (синдром Леффлера) — по причине аллергии на пиразолоны, карбамазепин, ацетилсалициловую кислоту и другие НПВС, ингибиторы АПФ, β-блокаторы, пенициллины и сульфаниламиды;
- поражения системы кроветворения — гемолитическая анемия и тромбоцитопения — в ответ на приём стрептомицина, хинидина, рифампицина, пенициллина, ибупрофена и прочих сульфаниламидов, производных сульфанилмочевины, тиазидных диуретиков и соли золота;
- поражение органов кровообращения — миокардит (встречается крайне редко) — при приёме сульфаниламида, пенициллина и метилдопы;
- поражения ЖКТ и гепатобилиарной системы — гастроэнтероколит, холестаз, острый гепатит, хронический гепатит (редко) — при приёме пиразолонов, сульфасалазина, карбамазепина, аллопуринола, сульфаниламидов, галотана, изониазида и фенитоина;
- поражения мочевыделительной системы (встречаются крайне редко) — острый интерстициальный нефрит и гломерулонефрит — следствие реакции организма на соли золота, НПВС, героин, каптоприл, сульфаниламиды, пеницилламин, пенициллины и другие β-лактамы, рифампицин, ципрофлоксацин и аллопуринол;
- поражения нервной системы — периферические невриты — реакция на соли золота и сульфаниламиды.
Большинство лекарств — это простые химические вещества небелковой природы, которые подвергаются метаболическим превращениям в организме. Если в результате биотрансформации препарата образуется вещество, которое способно соединяться с белком организма, то создаётся предпосылка для сенсибилизации — повышения чувствительности организма к чужеродным веществам (антигенам).
Так как в иммунологическом отношении лекарства являются неполноценными антигенами (т. е. гаптенами), то для сенсибилизирующего действия они должны превратиться в полный гаптен.
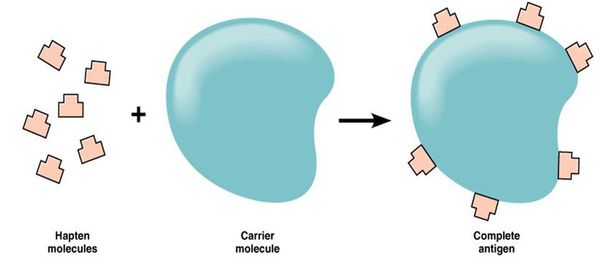
В связи с этим для развития лекарственной аллергии необходимы, по меньшей мере, три этапа:
- образование гаптена — превращение лекарственного препарата в форму, которая может реагировать с белками организма;
- соединение гаптена с белком конкретного организма или другой соответствующей молекулой-носителем, что приводит к образованию полного антигена;
- развитие иммунной реакции организма на образовавшийся комплекс гаптен-носителя, ставшего для организма чужеродным.
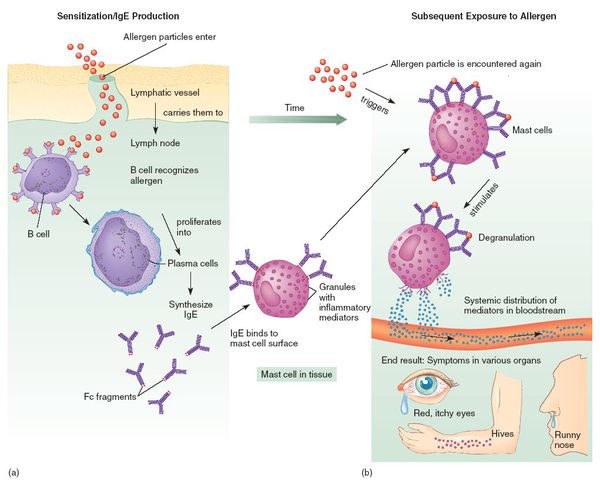
При развитии иммунного ответа на лекарственные препараты продуцируются гуморальные антитела (в том числе IgE) и сенсибилизированные Т-лимфоциты.
ЛА зачастую развивается после повторного приёма препарата. В редких случаях сенсибилизация не происходит, и аллергическая реакция возникает после первого применения лекарства. Такие ситуации относятся к псевдоаллергиям из-за отсутствия третьего этапа — развития иммунной реакции.[9]
Лекарственную аллергию можно классифицировать по механизму её развития.[2]
| Тип | Вид иммунного ответа | Патофизиология | Клинические симптомы | Типичная хронология реакции |
|---|---|---|---|---|
| I | IgE-зависимые реакции (немедленные) | Дегрануляция тучных клеток и базофилов | анафилактический шок, ангиоотёк, крапивница, ринит, бронхоспазм, конъюнктивит | от нескольких минут до одного часа (реже 1-6 часов) после последнего приёма препарата |
| II | Цитото- ксические реакции | комплимент- зависимая и IgG цитотоксичность | цитопения, гломерулонефрит, гемолитическая, волчаночноподобный синдром, анемия | на 5-15 день после начала приёма подозреваемого препарата |
| III | Иммуно- комплексные реакции | Иммунные комплексы IgM или IgG + комплимент или FcR | сывороточная болезнь, васкулит, крапивница, феномен Артюса | • на 7-8 день ⠀для сывороточной ⠀болезни ⠀и крапивницы; • на 7-21 день ⠀для васкулита |
| IV a | Th2 (IFNy) | Моноцитарное воспаление | контактный аллергический дерматит, экзема | на 1-21 день от начала приёма препарата |
| IV b | Th2 (IL-4 и IL-5) | Эозинофильное воспаление | DRESS-синдром, макулопапулёзная экзантема | • один или ⠀несколько дней ⠀для экзантемы; • 2-6 недель ⠀для DRESS- ⠀синдрома |
| IV c | Цитото- ксические Т-лимфоциты | Гибель кератиноцитов, вызванная CD4 или CD8 | макулопапулёзная экзантема, синдром Стивенса — Джонсона, синдром Лайелла, пустулёзная экзантема | • на 1-2 день ⠀для фиксированных ⠀высыпаний; • на 4-28 день ⠀для ССД и ТЭН |
| IV d | Т-лимфоциты (IL-8 CXCL8) | Нейтрофильное воспаление | острый генерализованный экзантематозный пустулёз | обычно на 1-2 день, но может быть и позже |
Источник
Диагностика лекарственной аллергии: современный взгляд на проблему
Статья посвящена особенностям диагностики лекарственной аллергии. Для тестирования пациентов с лекарственной гиперчувствительностью применяют комплекс диагностических методов in vivo и in vitro, рассмотренных в этой статье.

Лекарственная аллергия (ЛА) остается актуальной проблемой современной аллергологии. Выбор оптимальной схемы лечения пациентов с лекарственной гиперчувствительностью (ЛГ) является сложной задачей с учетом спектра причинно-значимых препаратов. Безусловно, при наличии абсолютно точных безопасных методов для диагностики ЛА определить спектр причинных лекарственных средств (ЛС) не составляло бы труда. Однако в настоящее время таких методов, к сожалению, не существует. «Золотым стандартом» диагностики ЛА считается провокационный дозируемый тест (ПДТ). Но абсолютно ясно, что при проведении ПДТ может развиться системная тяжелая жизнеугрожающая реакция, т. е. ПДТ является точным, но небезопасным методом.
В алгоритме диагностики ЛА на первом месте стоит сбор фармакологического анамнеза.
Анализируя фармакологический анамнез, мы должны постараться определить ЛС или группу ЛС, которые могли быть причинно-значимыми препаратами. Необходимо установить четкую связь развития реакции с приемом ЛС. При сборе фармакологического анамнеза надо остановиться на следующих вопросах:
на какой препарат развилась реакция (или какие препараты принимались на момент развития реакции);
на какой день приема ЛС;
путь введения препарата;
через какой промежуток времени после приема ЛС развилась реакция;
в какой дозе применялся препарат;
клинические проявления реакции;
чем купировалась реакция;
по поводу чего применялся препарат;
были ли ранее реакции на ЛС;
принимал ли пациент после реакции препараты из этой группы;
какие препараты принимает и переносит хорошо [1].
После сбора фармакологического анамнеза при наличии показаний переходим к диагностическим методам
in vitro и in vivo с ЛС, которые были выделены как причинно-значимые.
Тесты in vitro
Безусловным преимуществом тестов in vitro является их безопасность. Однако информативность этих методов достаточно низка. Выбор теста зависит и от фазы реакции, и от предполагаемого механизма реакции.
Методы, применяемые в острую фазу генерализованной немедленной реакции (анафилаксия):
Определение уровня гистамина. Сроки тестирования — через 15–60 мин после начала реакции. Однако повышенный уровень гистамина может выявляться как при аллергической, так и при неаллергической гиперчувствительности. Нормальный уровень не исключает развитие анафилаксии.
Определение уровня β-триптазы. Сроки тестирования — в период от 15 мин до 3 ч, оптимально —
через 1–2 ч, но не позднее 6 ч. Уровень триптазы может также повышаться при инфаркте миокарда, травме, эмболии околоплодными водами, синдроме внезапной смерти младенцев и других состояниях. Нормальный уровень триптазы также не исключает анафилаксию [2, 3].
К сожалению, эти методы не позволяют выявить причинно-значимое ЛС.
Методы, применяемые после перенесенной реакции.
Выбор метода зависит от предполагаемого механизма перенесенной реакции ЛГ. Данные о чувствительности и специфичности этих методов противоречивы.
Определение специфических иммуноглобулинов Е — IgE (ImmunoCAP-FEIA, RAST). Данный метод применяется для диагностики при ЛА, протекающей по немедленному типу (ЛАНТ) (крапивница, анафилаксия и т. п.). Оптимальные сроки применения данного метода — через 4–8 нед. после перенесенной реакции. Наиболее часто применяется для диагностики ЛА на препараты пенициллинового ряда, цефалоспорины, миорелаксанты, нестероидные противовоспалительные средства (НПВС) [4]. Для многих ЛС данный тест не разработан. После тяжелых перенесенных аллергических реакций целесообразно начинать с определения специфических IgE к предполагаемым причинно-значимым ЛС или ЛС, обладающим перекрестными аллергенными детерминантами. Отсутствие специфических IgE к ЛС не исключает возможности развития ЛА.
Тесты активации базофилов:
CAST (Cellular allergen stimulation test) применяется для диагностики IgE-опосредованных аллергических реакций (например, β-лактамные антибиотики, НПВС, мышечные релаксанты и пр.);
Flow-CAST (FAST) (flow-cytometric allergen stimulation test) (сульфаниламиды, миорелаксанты, β-лактамные антибиотики, метамизол натрия и пр.) применяется для диагностики IgE-опосредованных аллергических реакций и неаллергической гиперчувствительности [5];
определение специфических IgM или IgG применяется при ЛА с определенными проявлениями, индуцированными ЛС (цитопения, сывороточная болезнь и т. п.). Однако чувствительность этих тестов неизвестна, и они недоступны в широкой практике.
Диагностика ЛА, протекающей по замедленному типу (ЛАЗТ):
тест трансформации лимфоцитов (ТТЛ) основан на активации и пролиферации Т-сенсибилизированных лимфоцитов под воздействием причинно-значимого препарата (β-лактамы и другие группы антибиотиков, НПВС, противосудорожные препараты). По данным некоторых исследований можно сделать вывод, что чувствительность и специфичность ТТЛ зависят и от причинно-значимого ЛП, клинической картины перенесенной реакции, сроков проведения тестирования [6–10]. ТТЛ рекомендовано проводить не позже чем через 2–3 года после перенесенной реакции [8]. Недостатками ТТЛ являются сложность выполнения, большие сроки исполнения (6–7 сут), необходимость иметь дорогостоящее оборудование, высококвалифицированный персонал и радиоактивные реактивы. Как и у других тестов in vitro, возможно получение как ложноположительных, так и ложноотрицательных результатов;
определение уровня экспрессии CD69 является более быстрой, простой и доступной альтернативой ТТЛ. После активации Т-сенсибилизированных лимфоцитов причинно-значимым препаратом на поверхности лимфоцитов экспрессируются такие молекулы, как CD25, CD69, CD40L и, позднее, CD71, HLA-DR [11], которые можно определять методами проточной цитометрии или иммунофлуоресценции. В одном из исследований была показана одинаковая информативность данного теста и ТТЛ, но результаты тестирования с определением экспрессии CD69 были получены через 2 дня, а ТТЛ — через 6 дней [12];
определение цитокинов (интерферон-γ, интерлейкины (ИЛ-5, ИЛ-2, ИЛ-13, ИЛ-8)), которые вырабатываются сенсибилизированными Т-лимфоцитами после активации их причинно-значимым препаратом [13–16];
тесты, основанные на определении в пораженных тканях цитотоксических Т-лимфоцитов (ЦТЛ) и натуральных киллеров (NК-клеток) при развитии реакции ЛАЗТ. В исследованиях показано, что при различных видах воспаления при реакциях ЛАЗТ преобладают различные виды ЦТЛ: CD4+ Т-лимфоциты — при макуло-папулезных экзантемах, CD8+Т-лимфоциты и NК-клетки — при буллезных дерматозах [17, 18].
Генетическое тестирование — это единственный метод обследования, благодаря которому можно предвидеть и тем самым профилактировать развитие ЛА. В настоящее время описаны следующие ассоциации HLA-I класса с развитием тяжелых реакций ЛА: HLA-B*5701 ассоциировано с развитием жизнеугрожающих реакций на абакавир у ВИЧ-инфицированных больных европеоидной расы [19], HLA-B*5801 — с развитием синдрома Стивенса — Джонсона (ССД) и токсического эпидермального некролиза (ТЭН) на аллопуринол у тайцев [20], ханьцев [21], японцев [22], европейцев [23]. HLA-B*1502 ассоциировано с развитием ССД/ТЭН на карбамазепин и фенитоин у ханьцев [24], тайцев [25], на карбамазепин у индусов [26]; HLA-A*3101 ассоциировано с развитием реакций на карбамазепин, таких как ССД/ТЭН, DRESS-синдром (drug reaction with eosinophil and systemic symptoms — лекарственная сыпь с эозинофилией и системными проявлениями) у северных европейцев [27].
Таким образом, проведение генетического тестирования является единственным видом обследования, которое целесообразно проводить, чтобы профилактировать развитие тяжелых реакций на такие препараты, как карбамазепин, фенитоин, аллопуринол у определенных этнических групп.
Тесты in vivo
К диагностическим тестам in vivo относятся провокационные тесты: кожные тесты (КТ), ПДТ. Следует отметить, что данные тесты просты в исполнении, не требуют значительных материальных затрат. Однако необходимо помнить, что при проведении этих тестов (в т. ч. и КТ) могут развиться тяжелые системные реакции. Особенно это опасно при немедленных аллергических реакциях. Перед проведением обследования in vivo следует обязательно подписывать информированное согласие.
Кожные тесты
К ним относятся прик-тест, аппликационный и внутрикожные (в/к) тесты. Следует отметить, что КТ с ЛС может проводить только обученный персонал с обязательным соблюдением методики проведения (концентрация препаратов, способ введения, объем вводимого препарата, время оценки теста, отрицательный контроль, положительный контроль). КТ рекомендуется проводить через 4–6 нед. после перенесенной реакции [28]. Выбор способа КТ зависит от предполагаемого механизма перенесенной реакции. Данные о чувствительности и специфичности КТ противоречивы. Информативность кожного тестирования может зависеть как от механизма развития реакции, клинических проявлений, так и непосредственно от причинно-значимого ЛС. В настоящее время нет доступных сертифицированных реагентов для КТ при ЛА, за исключением препаратов пенициллинового ряда (большая (пенициллоил-полилизин) и малые детерминанты), True test для исключения ЛАЗТ (неомицин, хинолоны, смесь местных анестетиков (бензокаин, тетракаина гидрохлорид, дибукаина гидрохлорид) (в России не зарегистрированы).
По международным данным показана высокая диагностическая значимость КТ при ЛАНТ на β-лактамные антибиотики, миорелаксанты, производные платины и гепарины. Для большинства других препаратов информативность КТ значительно ниже [28]. При ЛАЗТ показаны высокая чувствительность и специфичность КТ для β-лактамных антибиотиков (особенно пенициллины, аминопенициллины, цефалоспорины), метамизол натрия, карбамазепин, фенитоин, йодсодержащие рентгенконтрастные препараты и пр. [29–32].
При ЛАНТ КТ начинают с прик-тестов, которые относятся к первичному скринингу. Прик-тесты более безопасны по сравнению с в/к тестами, однако менее информативны. Ложноотрицательные результаты могут встречаться часто. При в/к тестах риск развития системных реакций достаточно высок. Могут встречаться как ложноположительные, так и ложноотрицательные тесты. И прик-, и в/к тесты могут проводиться только с ЛС в виде стерильных растворов. Оценивают результаты КТ при ЛАНТ через 20–60 мин, но следует учитывать, что крайне редко реакция может проявиться и через 6 ч. Чувствительность КТ выше, чем при специфических IgE.
КТ при ЛАЗТ начинают с аппликационных (пэтч) тестов. Применяются нативные ЛС или в виде раствора, или в виде таблетки, разведенной либо в физиологическом растворе, либо в вазелиновом масле. Как правило, положительный результат получают через 24 ч. Но следует учитывать возможность развития положительной реакции через 48, 72 ч, а в некоторых случаях (острый генерализованный экзантематозный пустулез) — через 96 ч и позже [33].
Если результат аппликационного тестирования отрицательный, то следующим этапом будет в/к тест, который можно проводить, как уже сказано выше, только с ЛС в виде стерильных растворов. Но при ЛАЗТ результат в/к тестирования оценивают в те же временные интервалы, что и аппликационные тесты.
Аппликационные тесты имеют меньшую чувствительность, чем в/к тесты, но при этом они, как правило, не обладают раздражающим действием и безопасны. Кроме этого, применение в/к тестов ограниченно у детей из-за болезненности.
КТ имеют ряд недостатков: риск развития системных реакций (особенно в/к тесты), отсутствие стандартизованных диагностикумов, раздражающее действие (в/к пробы), невозможность оценить реакцию на метаболит (особенно аппликационные тесты). КТ противопоказаны в острую фазу реакции, после перенесенных тяжелых реакций. Согласно международным рекомендациям, при ЛАНТ тестирование рекомендуется проводить через 5 дней после отмены антигистаминных препаратов, β-адренергических средств, через 3 нед. после отмены системных глюкокортикостероидов (сГКС) длительного действия, через 1 нед. после отмены сГКС короткого действия, применяемого в высоких дозах (>50 мг по преднизолону), через 3 дня после отмены короткодействующих сГКС в дозах <50 мг по преднизолону, не ранее чем через 14 дней, если в местах постановки тестов использовали местные ГКС. При этом при ЛАЗТ отмена антигистаминных препаратов, β-адренергических средств, короткодействующих сГКС в дозах <50 мг по преднизолону не рекомендуется [33].
Провокационный дозируемый тест
ПДТ является «золотым стандартом» диагностики ЛГ. Проводится после получения отрицательных результатов предшествующего тестирования (тесты in vitro, КТ). Следует помнить, что ПДТ проводится только при невозможности замены препаратом, не обладающим перекрестными аллергенными свойствами; если на момент развития реакции применялось большое количество препаратов, т. е. ПДТ проводится не только для того, чтобы подтвердить ЛГ, но, в большей степени, чтобы ее исключить. ПДТ противопоказан после перенесенных ТЭН, ССД, тяжелых поражений внутренних органов, анафилактического шока и т. д., при тяжелой или неконтролируемой сопутствующей патологии, во время беременности. Исключениями являются ситуации, когда назначение ЛС необходимо по жизненным показаниям.
Согласно международному консенсусу, показания для проведения ПДТ можно разделить на 4 группы:
Для исключения ЛА в случаях с сомнительным анамнезом, нехарактерной клинической картиной и неспецифическими симптомами перенесенной реакции, т. е. когда диагноз ЛА маловероятен.
Для того чтобы показать пациентам с подтвержденной ЛА на определенную группу ЛС, но при этом с фобическими реакциями перед применением других ЛС безопаснос