Может ли подниматься температура при аллергии на антибиотики
Содержание статьи
Главная » Аллергены » Лекарства
Аллергия на антибиотики развивается при неправильном применении противомикробных препаратов. Превышение суточной дозировки или рекомендуемой частоты приема медикаментов приводит к увеличению токсичности активного вещества, входящего в состав продукта. В результате из-за повышения концентрации антибиотика в организме иммунная система распознает лекарство как угрозу и начинает вырабатывать антитела.

Какие антибиотики вызывают аллергию?
В большинстве случаев неадекватная иммунная реакция возникает на противомикробные препараты из следующих групп:
- пенициллинового ряда (в т.ч. ампициллин);
- тетрациклинового ряда;
- макролидного ряда;
- фторхинолонового ряда;
- ряда цефалоспоринов.
Пенициллин является основным активным соединением, входящим в состав наиболее распространенных препаратов. Вещество, полученное из грибков, считается высокоаллергенным. При длительном и частом использовании препаратов на его основе повышается риск развития аллергии. Макролиды, наоборот, редко вызывают негативную реакцию иммунитета. Вероятность развития патологии зависит от состава препарата и способа его введения в организм.
Причины возникновения реакции
Аллергическая реакция на антибактериальные средства развивается в таких случаях:
- у людей с индивидуальной непереносимостью структурных компонентов лекарства, с наследственной предрасположенностью к развитию патологии;
- отравление организма: аллергия возникает как проявление передозировки;
- ферментативные и метаболические нарушения в организме.
Клиническая картина при сборе анамнеза и внешнего осмотра во всех случаях одинакова. Интоксикация на фоне передозировки и расстройство обмена веществ являются псевдоаллергиями, которые прогрессируют не из-за выброса гистамина. Для определения точного диагноза требуется проведение лабораторных тестов.
Индивидуальная непереносимость средств может быть вызвана следующими факторами:
- генетической предрасположенностью;
- длительной лекарственной терапией;
- желудочно-кишечными патологиями или бронхиальной астмой;
- наличием дерматита или хронического ринита;
- поражением грибковыми заболеваниями;
- приемом высокой дозы противомикробных препаратов, одновременным применением нескольких видов антибиотиков.

При развитии аллергии вырабатывается специфический иммуноглобулин E. Его также можно определить в плазме крови в результате биохимического анализа крови. Если это вещество отсутствует, значит развивается псевдоаллергия.
Как проявляется аллергия на антибиотики?
Негативная реакция иммунитета проходит системно, поэтому может затронуть любые мягкие ткани и внутренние органы. В результате исследований было выведено 2 типа аллергии:
- Внезапная. Признаки патологического процесса наблюдаются в течение 15-120 минут после выпитого лекарства.
- Медленная. Симптомы проявляются в течение суток после антибиотиков. Редко клиническая картина возникает по прошествии 2-3 недель с момента начала лечения.
В последнем случае происходит накопительный эффект – потенциальные аллергены скапливаются в крови. По мере увеличения их концентрации в плазме повышается токсичность активных веществ и сила неадекватного иммунного ответа. В результате развивается крапивница, ангионевротический отек глотки и кишечника, который прогрессирует в анафилактический шок. Развивается дыхательная недостаточность, связанная с бронхоспазмом, нарушения работы сердечно-сосудистой системы.
Дерматологические проявления
Наиболее распространенным симптомом в ответ на прием антибиотиков являются кожные высыпания. При этом внешне они выглядят по-разному:
- плотные узелки;
- красные точки;
- волдыри;
- папулы.
Сыпь сопровождается сильным жжением и зудом. Пузырчатые образования окрашены в бледно-серый цвет, на границе – покраснения. При развитии высыпаний в редких случаях повышается температура тела до +38…+39°C. Возможно проявление слабовыраженного отека Квинке: наблюдается воспаление лица, губ, шеи.
Респираторные расстройства
Нарушение работы дыхательной системы обусловлено развитием бронхоспазма и отеком гортани.
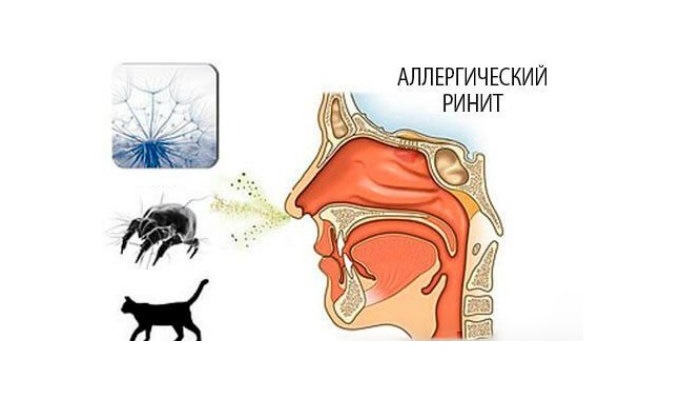
Помимо этих симптомов, наблюдается следующая клиническая картина:
- аллергический ринит, характеризующийся заложенностью или насморком с выделением прозрачной жидкости;
- частое чихание;
- чувство тревожности;
- повышение потоотделения;
- удушье;
- головокружения, головные боли;
- приступы кашля с хрипом и свистом, першение в горле;
- одышка.
При бронхоспазме и отеке глотки наблюдается осиплость голоса. Такой эффект обусловлен воспалением мягких тканей горла и сужением просвета дыхательных путей. На фоне респираторной недостаточности появляется цианоз кожи носогубного треугольника.
Синдром Стивенса-Джонсона
Характеризуется размытой клинической картиной, симптомы напоминают поражение инфекцией:
- появляется мышечная слабость;
- начинают болеть суставы;
- проявляется лихорадка;
- человек отказывается от приема пищи;
- после непродолжительной физической активности или сна возникает боль в мышцах;
- насморк.
По прошествии 2-4 часов появляется сыпь – преимущественно на слизистых оболочках. Ее форма может быть разной: от мелких гнойников до пятен и волдырей. На коже возникают геморрагии – сосудистые звездочки из-за небольших кровоизлияний в подкожно-жировой клетчатке. Через некоторое время на месте сыпи формируются пузыри до 1-2 см в диаметре, которые могут сливаться. Внутри них скапливается жидкость.
При разрыве сосудов или появлении гноя сыпь меняет свой цвет на розовый или желтый соответственно. Пузыри легко повредить, поэтому часто их содержимое вытекает наружу. На месте высыпаний возникают эрозии, покрытые бледной коркой. Помимо них, на коже появляются кольцевидные образования синего или красного цвета.
Синдром Стивенса-Джонсона сопровождается общей интоксикацией организма. Токсины присутствуют в крови около месяца. При отравлении наблюдается воспаление миокарда, развитие плеврита.
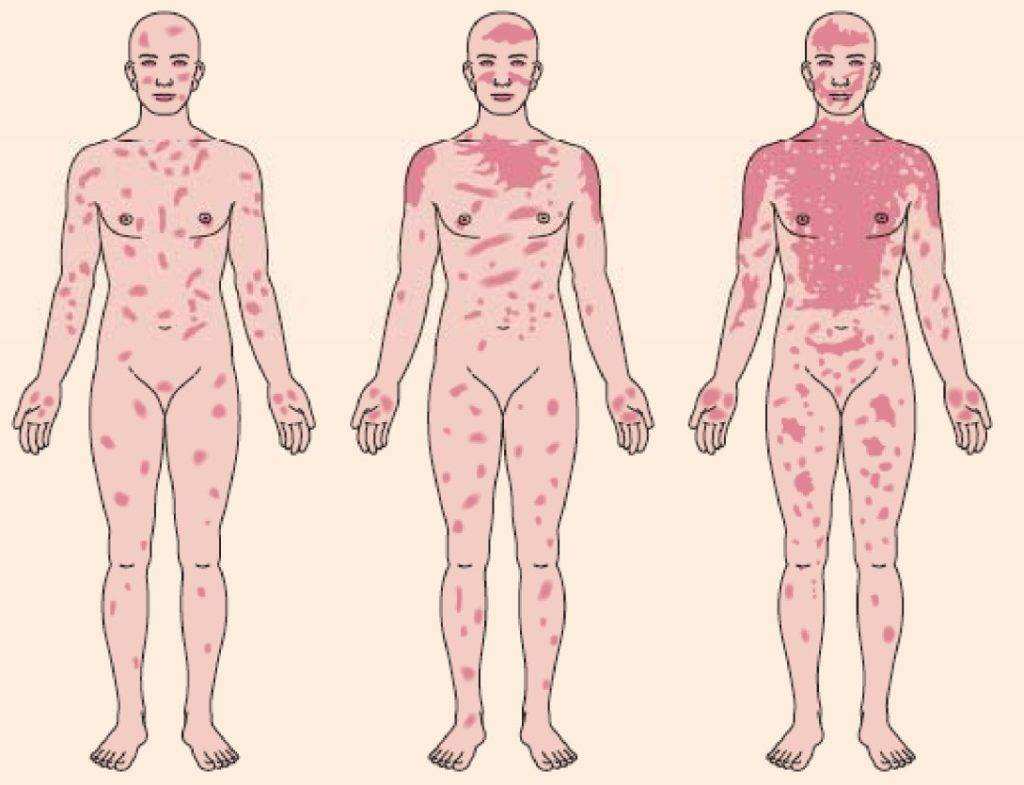
Синдром Лайелла
Альтернативное название – аллергический ожог, распространяющийся от поверхностных к глубоким слоям эпителиальной ткани. Из-за этого кожа отслаивается, наблюдаются следующие симптомы:
- сонливость;
- повышение температуры;
- резкое увеличение чувствительности кожного покрова, иногда сопровождающееся болезненностью и чувством жжения;
- в области очага поражения наблюдается покалывание, мурашки;
- обезвоживание;
- мышечная слабость.
На месте сыпи в виде пятен постепенно формируются пузыри. В первую очередь они появляются в ротовой полости, сливаются друг с другом, после чего на их месте возникают болезненные эрозии с отслаивающейся кожей насыщенного красного цвета. Пузыри легко лопаются, обнажая открытые раны. Они начинают кровоточить, поэтому в них легко попадает инфекция, начинается абсцесс, сепсис.
Другие симптомы
Возможны и другие клинические проявления:
| Внутренние органы и системы | Симптомы аллергии |
| Мочевыделительная система | Возникает нефрит, появляется мышечная слабость и боли в пояснице. Во время анализов наблюдается наличие белка, небольшого количества эритроцитов. |
| Клетки печени | Повышается билирубин, развивается желтуха, зуд кожи и слизистых. Увеличивается активность ферментов АЛТ и АСТ. |
| Желудочно-кишечный тракт | Пропадает аппетит из-за сильной рвоты и чувства тошноты. Возникает боль в эпигастральной области и расстройство стула. |
| Опорно-двигательный аппарат | Артралгия в симметрично расположенных суставах. |
| Сердечно-сосудистая система | Боль в грудной клетке, повышение температуры и дыхательная недостаточность. |
| Нервная система | Головные боли, головокружение, обмороки. |

Как подтвердить диагноз?
Чтобы определить наличие аллергии на антибиотик, используется комплексная диагностика. Провести ее в домашних условиях невозможно.
Оценка анамнестических данных
Методика представляет собой сбор анамнеза. Пациента опрашивают на предмет жалоб, когда и где появились первые симптомы. Больной должен сообщить врачу обо всех периодах возникновения аллергии на антибактериальные средства у себя или близких родственников. Можно составить список препаратов, которые применялись в течение 2-3 недель до обращения к аллергологу. Специалисту дополнительно сообщают о наличии аллергии на другие вещи:
- шерсть;
- пыль;
- продукты;
- средства бытовой химии.
Кожные и провокационные пробы
Пробы проводят 2 способами:
- Провокационный тест. 1-2 капли антибиотика наносят в виде раствора на язык, слизистые носа или глаз. После этого наблюдают за реакцией в течение 1 часа.
- Кожные аллергопробы. Врач осуществляет прокол или надрез на здоровом, предварительно дезинфицированном участке кожи. После наносит 2-3 капли антибиотика. Покраснения, высыпания и зуд свидетельствуют о наличии аллергии на препарат.
Тесты используются, чтобы определить, на какой препарат возникла аллергия. Пробы запрещено проводить людям с высоким риском развития анафилактического шока, синдрома Лайелла и в период лечения тяжелых инфекционных заболеваний.
Лабораторные тесты
Это безопасная методика, позволяющая установить вид аллергена без контакта больного с антибиотиком. Врач осуществляет забор крови, после чего отправляет ее на следующие анализы:
- уровень высвобождения интерлейкина-альфа;
- иммуноферментный;
- степень активации базофилов;
- РАСТ.

Тесты позволяют определить содержание эозинофилов в крови, которые являются первым признаком наличия аллергии.
Первая помощь при анафилактическом шоке
При дыхательной и сердечно-сосудистой недостаточности на фоне возможного развития анафилактического шока осуществляют следующие действия для помощи пострадавшему:
- Вызывают бригаду скорой помощи.
- Кладут человека так, чтобы ноги находились выше уровня туловища. Для предупреждения закупорки дыхательных путей рвотными массами голову поворачивают на бок.
- При возможности дают принять антигистаминный препарат.
- Каждые 3 минуты подсчитывают пульс, измеряют кровяное давление.
- Если рядом есть аптечка с адреналином, необходимо сделать внутримышечные инъекции. Дозировка определяется из расчета 0,01 мл активного вещества на 1 кг тела. Максимально допустимая норма составляет 0,5 мл.
- После прибытия медиков врачу сообщают о развившихся симптомах, препаратах, которые давались пострадавшему.
Как лечить аллергию на антибиотики?
При наличии аллергии на антибиотики необходимо прекратить прием любых противомикробных препаратов до обращения к врачу. После больному назначается лекарственная терапия и специфическая иммунотерапия.
Медикаментозные препараты
При аллергической реакции принимают следующие виды лекарств:
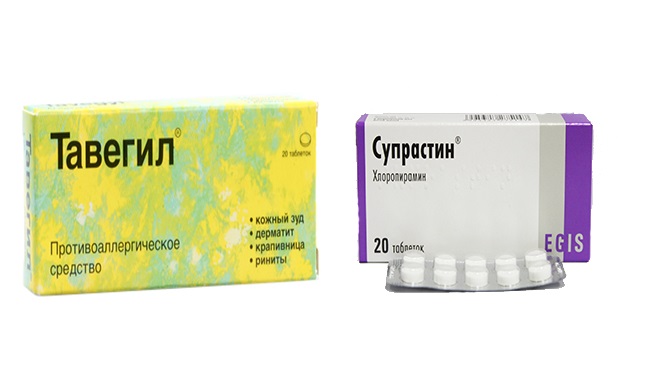
- Антигистамины: «Зодак», «Зиртек», «Супрастин» и «Тавегил». Они подавляют активность гистамина I, снимая воспаление, зуд, помогают избавиться от высыпаний.
- Глюкокортикостероиды: «Гидрокортизон», «Преднизолон». Назначаются при тяжелом отеке гортани, глотки, языка.
- Негормональные средства для наружного применения: «Фенистил гель». Устраняют сыпь, ускоряют заживление ран.
- Гормональные мази: «Тридерм», «Адвантан».
Если у ребенка возникает нарушение работы желудочно-кишечного тракта, необходим прием противорвотных и седативных средств.
Десенсибилизация организма
Специфическая иммунотерапия представляет собой ряд процедур, при которых больному вкалывают безопасное количество антибиотика. По мере привыкания организма к введению препарата дозировку постепенно увеличивают. В результате можно на длительное время обеспечить невосприимчивость иммунитета к потенциальным аллергенам. Иммунотерапия показана только взрослым.
Диета при аллергии
Диетотерапия позволяет восстановить естественную кишечную микрофлору, которая является частью иммунной системы. Во время приема антибиотиков часть микроорганизмов погибает, развивается дисбактериоз, который может спровоцировать развитие аллергии.
При неадекватной реакции иммунитета рекомендуется соблюдать следующие правила:
- Выпивать до 2 л жидкости в день. Это должна быть минеральная вода, которая позволит быстрее вывести аллергены из организма и поддержит водно-электролитный баланс.
- Введение в рацион кисломолочных продуктов.
- По прошествии недели следует включить в меню нежирные сорта рыбы и мяса. Яйца можно есть вареными 2 раза в неделю.
- Полностью исключить употребление жирной, копченой, соленой пищи. Запрещено использовать специи, пищевые добавки, соль, консервированные и маринованные продукты.
Профилактические меры
Чтобы предупредить развитие аллергии, необходимо придерживаться следующих принципов:
- соблюдать строгую дозировку препарата;
- не использовать альтернативные методы лечения и высокоаллергенные народные средства в период антибактериальной терапии;
- колоть и принимать противомикробные препараты строго по показаниям;
- комбинировать лекарства после врачебной консультации;
- применять новый препарат только после того, как врач скажет, каким антибиотиком заменить используемое средство.
При наличии аллергии на какой-либо вид антибиотиков потребуется тщательно изучать состав покупаемых препаратов, особенно из пенициллиновой группы.
Источник
Может ли быть температура при аллергии, причины ее повышения — Семейная клиника ОПОРА г. Екатеринбург

Возможна ли температура при аллергии, может ли аллергия вызвать температуру
Уже многие сталкивались с вопросом, может ли повышаться температура при попадании аллергенов в организм человека.
Само повышение температуры говорит о том, что в организме идёт процесс воспаления. Повышение может быть и незаметно выше нормы, но это всё же воспаление. Рост температуры соотносим с борьбой в организме против вируса и инфекции.
Когда в организм попадают элементы чужеродных белков, специальные вещества-медиаторы передают нервные импульсы в головной мозг. Главным среди медиаторов является гистамин. Именно гистамин отвечает за работоспособность бронхов и желудочной секреции.
Аллерген же нарушает функциональность гистамина. Поэтому в работе внутренних органов организма возникает сбой.
При атипично выраженной аллергии может и повышаться температура тела, местно — практически всегда, при наличии ее кожных проявлений, а в общем, иногда, при предрасположенности организма к генерализованным реакциям. В последнее время температура при аллергии по статистике заболеваемости стала чаще встречаться.
Вообщем, как не крути, вопрос далеко не однозначный, может ли повышаться температура при аллергии, и все имеющиеся симптомы должны быть оценены достаточно скрупулезно и выверено.
Температура при аллергии – один из симптомов непереносимости организмом какого-либо вещества. Это может быть чужеродный белок, пыль и другие компоненты.
Причины
Может ли быть температура при аллергии? Действительно, повышение температуры имеет место быть при аллергической реакции у взрослых и детей. Однако, такой симптом указывает на очень сильную интоксикацию организма. Это значит, что в кровь проникло слишком большое количество аллергена и организм начал активную борьбу с инородным веществом.
Температура тела чаще поднимается при следующих видах аллергической реакции:
- Пищевая. При реакции на продукты возможно появление сыпи на коже, раздражения, в том числе и лихорадка с повышением температуры вплоть до 39-40 градусов. При аллергии на продукты питания отмечается боль в области живота, особенно в кишечнике. Боль может сопровождаться защитным рефлексом, то есть рвотой, не исключение и диарея в этом случае. Появляется озноб. Это всё признаки аллергической токсемии.
- Шерсть животных. Возможно повышение показателя до 37 градусов. Симптом устраняется приемом антигистаминных препаратов.
- Медикаменты. Характерна острая реакция и такие признаки, как зуд на коже, дерматит, раздражение слизистых, проявления общей интоксикации, повышение температуры тела до 38-39 градусов.
- Цветение растений, пыльца. В этом случае температура чаще проявляется не вследствие аллергии, а в результате реакции организма на сопутствующие симптомы – ринит, кашель, конъюнктивит.
- Укусы насекомых. Для большинства случаев характерно повышение местной температуры, в месте укуса, сопровождается болевым синдромом и развитием отека. Иногда наблюдаются не только изменения в температуре, но и снижение кровяного давления, или же наоборот повышение, при укусе насекомого в голову не исключен отёк гортани с последующей одышкой. Особенно, если у человека есть в анамнезе аллергия на пчелопродукты.
- Иногда развитие аллергии происходит параллельно с какой-либо инфекцией. Иммунитет в результате заболевания ослабляется, организм становится более чувствительным к чужеродным компонентам.

Температура при аллергии: отличия от других заболеваний
Может ли аллергия давать повышение температуры?
Да, действительно реакция организма на действие аллергена может сопровождаться высокими цифрами на термометре. Но этот же симптом возникает и при простуде, ОРВИ и других заболеваниях. Важно правильно дифференцировать заболевание и начать правильное лечение. Диагностикой в любом случае должен заниматься доктор.
Рассмотрим характерные признаки для различных состояний:
- Аллергия. При развитии непереносимости какого-либо аллергена у больного кроме жара развиваются другие симптомы аллергической реакции – сыпь на коже, зуд, чихание и аллергический насморк, слезотечение.
- ОРВИ или грипп. Для респираторных инфекций бактериальной или вирусной природы характерны наряду с повышением температуры – боль в горле, головная боль, общая слабость, ломота в теле.
Нужно отметить, что формирование аллергической реакции происходит довольно быстро после контактирования с аллергеном. Развитие же простуды более медленное и занимает не менее 7 дней, то есть сначала начинается легкая боль в горле, которая дополняется через пару дней насморком и другими симптомами.
Стремительное повышение температуры при аллергической реакции может указывать на развитие анафилактического шока, что опасно для жизни. Сопутствующие симптомы – одышка, переходящая в удушье, отек лица. Следует немедленно вызвать неотложную медицинскую помощь.

Повышение температуры у детей при аллергии
Температура при аллергии у ребенка – более частое явление. Причина в слабой иммунной системе у детей, в результате чего организм не способен противостоять внешним факторам. Поэтому реакция может быть более острой и проявляться тяжелее, нежели у взрослого человека. Стоит знать и об опасности такой реакции у малыша.
Если она возникает после укуса насекомого, приема нового лекарственного препарата или вакцинации, необходимо немедленно обратиться за медицинской помощью во избежание развития тяжелых осложнений.
Повышение температуры возможно и на фоне аллергии, но по другим причинам. Например, при кожном зуде дети часто расчесывают очаги поражения. В результате нежная кожа травмируется, присоединяется инфекция, возможно нагноение. Вследствие этого поднимается температура.
Если случается небольшое повышение температуры у детей на градус или полтора и при этом наблюдаются аллергические процессы, увеличение лимфоузлов — это означает, что возможно стоит обратиться к фтизиатру. Данные симптомы часто указывают на проявления туберкулёза. Поставить диагноз сможет только специалист после опроса и просмотра снимков легких. Если же данные симптомы замечены у взрослого человека, плюс наблюдается кашель, слабость, высокое потоотделение, то это также заставляет заподозрить инфицирование палочкой Коха.
Лечение
Первый этап – диагностика и определение аллергена. Далее врач рекомендует исключить все контакты с раздражающим веществом.
Для снятия небольших симптомов аллергии назначают антигистаминные таблетки первого поколения: Диазолин; Димедрол; Супрастин; Тавегил. При более сильных проявлениях аллергической реакции возможен прием препаратов нового поколения: Цетрин; Кларитин; Лоратадин и др.
Дополнительно необходимо принимать сорбенты, цель которых – как можно быстрее вывести аллерген из организма, оказать помощь иммунной системе: Активированный уголь; Энтеросгель; Лактофильтрум и др.
При проявлениях на коже эффективны мази, гели и кремы с антигистаминным действием. Их задача – снять зуд, раздражение. При тяжелых формах показаны глюкокортикостероиды, например, гидрокортизоновая мазь.
Жаропонижающее средство имеет смысл принимать при столбике термометра выше 38,5 градусов. Подойдут такие лекарства: Нурофен; Ибупрофен; Аспирин; Парацетамол. Следует учитывать, что некоторые составляющие жаропонижающих, например, в форме сиропа, сами могут быть аллергенами. Поэтому назначением препаратов должен заниматься доктор, самолечение способно только усугубить ситуацию.
Народная медицина советует: взять корни лопуха и обычного одуванчика, размельчить их. Затем эту массу (50 грамм) насыпать в воду (600 мл). Такая настойка очень хорошо помогает при высокой температуре. Ей нужно настояться где-то в течение двух или трёх часов, в тёмном месте.
Врачи также советуют пить в это время как можно больше воды, но не газированной. До 3 литров в сутки.
*****
На сегодня аллергия довольно частое явление как среди взрослых, так и среди детей. Да, температура может сопровождаться аллергическими реакциями, но эти две вещи не всегда зависят друг от друга.
В итоге, ответ очевиден. Высокая температура возможна, но только при острой пищевой аллергии, укусах насекомых и аллергической реакции на лекарственные вещества, отеке Квинке. В остальных случаях она, как правило, не повышается или колеблется в районе 37,5 градусов.
Источник