Пищевая аллергия у детей
Содержание статьи
Пищевая аллергия у детей — это специфические иммунологические реакции и клинические симптомы, возникающие при попадании аллергенов из еды либо при перекрестных воздействиях. Заболевание проявляется дерматологическими (сыпью, кожным зудом), респираторными (заложенностью носа, насморком, чиханием) и гастроинтестинальными признаками (болями в животе, тошнотой и рвотой, неустойчивостью стула). Для диагностики используют кожные прик-тесты, клинические и иммунологические исследования крови, провокационные тесты. Для лечения пищевой аллергии у детей назначают элиминационные диеты, медикаментозную терапию.
Общие сведения
Пищевая аллергия — одна из самых распространенных проблем педиатрии, которая, по разным данным, выявляется у 8-30% детей. Наиболее часто болезнь диагностируется в младенческом и раннем детском возрасте и в промежутке 7-10 лет. Реже всего проблема встречается в 3-7 лет. Мальчики и девочки одинаково восприимчивы к влиянию пищевых аллергенов. Изменение характера питания и появление большего количества экзогенных антигенов, попадающих в организм, обуславливает дальнейшее повышение заболеваемости пищевой аллергией.
Пищевая аллергия у детей
Причины
Этиологические факторы заболевания — это различные компоненты питания, к которым организм вырабатывает антитела. Существует явление перекрестной аллергии, когда наличие сенсибилизации к пыльце растений или шерсти животных сопровождается непереносимостью определенной пищи. Для развития патологии также должны присутствовать предрасполагающие факторы:
- Генетические предпосылки. Установлено, что более 50% больных с пищевой аллергией имеют наследственную предрасположенность к атопическим заболеваниям. Это контролируется 4-мя группами генов, которые передаются независимо друг от друга, поэтому у ребенка может быть абсолютно любая их комбинация.
- Антенатальные воздействия. Сюда относят экстрагенитальные болезни женщины и патологии течения беременности, которые негативно влияют на плод. Весомый фактор риска — наличие у беременной вредных привычек. Нерациональное питание будущей матери и употребление большого числа аллергизирующих продуктов также повышают вероятность заболевания у ребенка.
- Постнатальные факторы. К ним принадлежат патологические роды, которые снижают адаптационные возможности организма и повышают риск сенсибилизации от матери. Пищевая аллергия чаще возникает у детей, которые находились на искусственном вскармливании или начали слишком рано (до 6 месяцев) получать прикорм.
- Функциональные нарушения. В раннем возрасте у детей недостаточно развита система ферментов пищеварения, которые расщепляют белковые антигены и предотвращают их попадание в организм. Местный кишечный иммунитет также неактивен, что усиливает вероятность проникновения аллергена.
Патогенез
Наиболее частые аллергены для детей — коровье молоко, яйца, орехи, соя, пшеница, рыба. Основные патогенные компоненты такой пищи — водорастворимые гликолипиды. Это небольшие молекулы, которые устойчивы к действию термической обработки, влиянию пищеварительных ферментов. Поэтому они поступают в детский организм в неизмененном виде, приводя к специфическим иммунологическим реакциям.
Основной иммунологический механизм пищевой аллергии — реагиновый тип повреждения тканей (I тип). Его суть заключается во взаимодействии аллергенов пищи с иммуноглобулинами, в результате чего активируются тучные клетки (базофилы). Они выделяют в окружающие ткани гистамин, другие биологически активные вещества, которые вызывают характерные симптомы. Реже встречаются реакции замедленной чувствительности (IV тип).
Сенсибилизация к аллергенам происходит как через оболочки ЖКТ, так и через слизистую респираторного тракта. В первом случае происходит нарушение естественного защитного барьера кишечника, вследствие чего чужеродные белки попадают в кровь. Ингаляционные аллергены преимущественно являются пыльцой растений. Они стимулируют образование IgE, которые могут реагировать с некоторыми веществами из продуктов питания, вызывая перекрестную пищевую аллергию.

Пищевая аллергия у детей
Классификация
По количеству продуктов, провоцирующих нежелательные симптомы, выделяют моновалентную сенсибилизацию, которая составляет всего 20-30% и поливалентную пищевую аллергию. В 79% случаев заболевание сочетается с чувствительностью к другим типам аллергенных веществ (пыль, пыльца растений, медикаменты). По патогенезу выделяют IgE-зависимую и IgE-независимую форму. В дополнение к этим классификациям педиатры подразделяют болезнь на 3 типа:
- Тип А — аллергия у новорожденных и детей раннего возраста, которая связана с нарушениями барьерной функции пищеварительного тракта и отсутствием оральной толерантности.
- Тип B — патология младших школьников и подростков, когда сенсибилизация преимущественно происходит через респираторный тракт, а пищевая аллергия развивается по перекрестному механизму.
- Тип С — редкий вид, который диагностируется у подростков (чаще — девушек) без предрасположенности к атопии или других факторов риска.
Симптомы
Все проявления пищевой аллергии у детей делятся на типичные и атипичные. К первым относят поражения дыхательной системы и кожи (встречаются чаще), пищеварительной системы (наблюдаются реже). Этим течение болезни отличается от взрослых, у которых обычно поражается ЖКТ. Атипичные признаки включают симптомы со стороны мочевыделительной, сердечно-сосудистой, нервной и костно-мышечной системы.
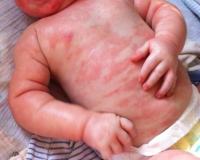
Первым признаком аллергии на продукты питания, как правило, служат патологические изменения кожи. Высыпания имеют вид плоских красных пятен или папул, возвышающихся над кожным покровом. Сыпь зачастую сопровождается шелушениями и мучительным зудом. Поражения в основном расположены на лице и шее, в зоне локтевых сгибов, предплечий и кистей. При повторных эпизодах пищевой сенсибилизации высыпания локализуются на этих же местах.
Респираторные проявления протекают с вовлечением верхних дыхательных путей. У детей возникает заложенность носа, многократное чихание, обильные водянистые выделения. Реже беспокоят першение в горле и покашливание. Подобные симптомы характерны для грудничков и детей до трехлетнего возраста. У дошкольников и младших школьников превалирует поражение бронхолегочной системы — приступы одышки, удушья.
Аллергическое воспаление ЖКТ отличается полиморфизмом симптоматики. У младенцев отмечаются частые срыгивания, рвота, кишечные колики и метеоризм. Для энтероколита характерен жидкий стул со слизью и примесями крови. В старшем возрасте пищевая аллергия протекает по типу гастродуоденита — ребенок жалуется на боли и рези в области желудка, тошноту и тяжесть в брюшной полости после еды, неустойчивость стула.
Скорость развития клинической картины определяется разновидностью иммунологических реакций. При I типе патологические симптомы выявляются сразу или через один-два часа после употребления запрещенного продукта, а при IV типе от приема пищи до аллергических проявлений может пройти до 2 суток, что затрудняет постановку диагноза и откладывает начало лечения. Продолжительность симптоматики — от 1-2 до 10 дней, что обусловлено степенью тяжести болезни, количеством съеденного аллергена.
Осложнения
Опасность пищевой аллергии заключается в том, что без лечения она является первой ступенькой в так называемом «аллергическом марше». Сначала на фоне сенсибилизации к продуктам у ребенка развивается атопический дерматит, после чего заболевание переходит на следующую ступень — поражение органов дыхания в форме аллергического ринита. При отсутствии лечения «марш» достигает третьей ступени, когда манифестирует бронхиальная астма.
Длительно недиагностированная патология сопровождается аллергическим поражением суставов и повышает риск ревматоидного артрита. Самое тяжелое проявление пищевой аллергии — анафилактический шок. Состояние более характерно для новорожденных, младенцев. Симптоматика появляется в течение 1-3 минут после контакта с аллергеном. Начинаются бронхоспазм, отек гортани, коллапс, которые без во время начатого лечения приводят к летальному исходу.
Диагностика
Своевременное обнаружение пищевой аллергии для подбора лечения представляет проблему в детской аллергологии-иммунологии, что обусловлено разнообразием иммунологических механизмов и высокой частотой перекрестных реакций. Диагностический поиск начинается с опроса родителей и ребенка: как давно начались симптомы, с чем связывается их появление, есть ли в семье факторы риска. Для установления факта пищевой аллергии проводятся лабораторные исследования:
- Кожные пробы. Простое и безопасное исследование, которое выявляет сенсибилизацию к основным видам аллергенов. Выполняется в любом возрасте, но у пациентов до 2-х лет врач может получить искаженные результаты в связи с недоразвитием реактивности кожи. Наличие и степень реакции оценивают по размеру покраснения и отека после постановки прик-теста.
- Гемограмма. Чтобы обнаружить патологию, ребенку выполняют провокационный тест: дают аллергенный продукт и сразу же назначает анализ крови. Если есть гиперчувствительность, в результатах будет снижение уровня лейкоцитов (более, чем на 1000) и тромбоцитов (на 20% и более), а уровень эозинофилов возрастет.
- Иммунологические методы. В клинической аллергологии большое значение имеет диагностика уровня общего IgE и специфических IgE-антител. Исследование имеет точность более 95% и является решающим в постановке диагноза пищевой аллергии, особенно если сомнительны результаты других тестов.
В диагностическом поиске используют элиминационный метод: из пищевого рациона исключают определенные продукты, способные вызвать аллергию, и наблюдают за самочувствием ребенка. Если патология присутствует, соблюдение диеты без какого-либо лечения приводит к улучшению состояния. По показаниям врач рекомендует консультацию смежных специалистов — детского гастроэнтеролога, пульмонолога, дерматолога. Специалисты могут предложить дополнительные лабораторные и инструментальные исследования.

Кожные пробы
Лечение пищевой аллергии у детей
Диетотерапия
Основу лечения составляют специальные элиминационные диеты. Они предназначены для контроля симптомов аллергии, предотвращения осложнений и стабилизации состояния. Рацион подбирается исходя из возраста больного, степени тяжести заболевания и количества запрещенных продуктов. В современной педиатрии выделяют 2 основных типа диетотерапии для лечения у детей пищевой аллергии:
- Неспецифическая гипоаллергенная диета. В этом случае все продукты разделяют на три группы по степени аллергенности (высокая, средняя и низкая). Из питания полностью исключают еду из первой категории (яйца, коровье молоко, цитрусовые и т. д.) и ограничивают количество продуктов со средней степенью аллергизирующей активности.
- Индивидуальная элиминационная диета. Меню подбирают после полной диагностики и выявления продуктов, при употреблении которых у ребенка начинаются неприятные симптомы. Основные типы рационов: безмолочный, с исключением яиц, с отказом от злаков. Возможны и другие варианты питания, особенно при поливалентной пищевой аллергии.
Назначение диетотерапии у детей включает 3 последовательных этапа: подбор питания, что занимает 3-10 дней, период строгого соблюдения ограничений, этап расширения рациона, который проводится в среднем через 12-18 месяцев. Такой подход современных протоколов лечения показывает высокую эффективность: у 43% пациентов клинические проявления пищевой аллергии исчезают на 5-7 день, у 11% — через 2 недели, у 23% — спустя 1 месяц от начала терапии.
Подбор диеты у детей грудного возраста имеет свои особенности. Учитывая, что самая частая причина пищевой аллергии в этот период — белки коровьего молока, малышу требуется перевод на лечебные смеси. Специализированное детское питание содержит гидролизаты протеинов, которые не имеют аллергизирующих свойств. Недостатком смесей является их горький вкус, из-за чего иногда приходится переходить на составы с соевыми белками.
Консервативная терапия
Помимо диетотерапии, схемы лечения пищевых аллергий включают медикаменты. Основная группа препаратов, разрешенная к применению у детей, — антигистаминные средства. Они назначаются в период обострения болезни, чтобы быстро убрать аллергическое воспаление и улучшить состояние пациента. При среднетяжелом течении показаны препараты в пероральной форме выпуска, а на пике обострения для лечения используют средства первого поколения в виде парентеральных растворов.
Еще одна категория медикаментов — энтеросорбенты. Они эффективно связывают избыток пищевых белковых аллергенов в ЖКТ и выводят их из организма, уменьшая степень интоксикации. При тяжелых формах пищевых аллергий и развитии «марша» в схемы лечения включаются топические и системные глюкокортикоиды, стабилизаторы мембран тучных клеток, антилейкотриеновые препараты.
Прогноз и профилактика
При раннем выявлении аллергизирующих факторов и их исключении из рациона происходит полное выздоровление. Соблюдение рекомендаций по питанию позволяет предотвратить рецидивы заболевания. По мере того как увеличивается оральная толерантность, у части детей наступает спонтанное выздоровление, что подтверждается данными статистики: среди взрослых истинными формами пищевой аллергии страдает только 1-3% (в сравнении с 8-30% у детей).
Чтобы снизить риск аллергических проявлений у детей, необходимо максимально ограничить влияние аллергенов на организм. Профилактика состоит из двух этапов:
- Антенатальный этап. Включает рациональное питание беременной, назначение элиминационных диет женщинам, которые имеют отягощенный аллергологический анамнез.
- Постнатальный этап. Предполагает исключительно грудное вскармливание до 6-месячного возраста, что дает ребенку антигенную защиту, а также основанное на принципах доказательной медицины введение прикорма, при необходимости — молочных смесей.
Источник
Недоказанная аллергия покраснения на попе у ребенка
анонимно, Женщина, 4 года
Здравствуйте!!! Меня зовут Айгуль, из Республики Татарстан, г.Казань. Хотим Вам, рассказать о своей проблеме. У младшей дочки Малики (12.12.2014 года рождения) с весны 2018 года на ягодицах начали появляться красные пятнышки, как маленькие прыщики, постепенно они стали увеличиваться. На ночь давала супрастин 14 часть. Продолжали ходить в садик государственный. К вечеру пятен становилось больше, именно в том месте, Решили сходить на прием к детскому дерматологу. Она посмотрела и назначила: — уголь активированный, мазь пимафукорт, придерживаться диеты. Я итак готовлю на втором бульоне, свинину мы не едим, основное мясо это говядина, курица. Курицу исключили из рациона, стали давать побольше воды, готовить из мясо индейки, говядины, из овощей капуста, кабачок, огурцы из сада, т.е. если в садике ест например печенье, то вечером старались не давать. Пролечились пимафукортом и актив.углем пятна постепенно исчезли. Все было хорошо. Диету нарушили, думали пятна больше не появяться. Ели мороженое «Славица». Пятна вышли чуть-чуть. Поехали отдыхать в Лазаресвкое. (27.07 по 07.08.18). Пятна исчезли. Но там был насморк, и горло красноватое у неё. Пропили анаферон, в нос капли Изофра, и горло полоскали морской водой, температуры не было. Вернулись в Казань. В конце сентября2018г. заболели ОРВИ +аллергический дерматит. Педиатр назначил: Смекта по 1 пак. 2 р.д — 5 дней, супрастин -14 таб. 2р.д. Эриспирус от кашля 2мл.- 3р.д. 5-7 дней. Промывать нос морской водой, написала консультация аллерголога. ОАК был плохой, СОЭ-28, лейкоциты-23, эритроциты 10.37. Были на больничном с 18.09. по 27.09.18г. В этот период сходили к аллергологу. Она поставила диагноз: Аллергический контактный дерматит, течение. Назначила: гипоаллерг.диета, крем Пимафукорт 2 р.д. 7 дней + увл. средства (Бепантен, Цикапласт), +актив.уголь 12 т. 2 р.д. -7 дней. Сказала, что в садике ходить на отдельный горшок, или стелить тряпочку, когда она садится на унитаз. Именно это место очень красное и раздражено. Повтор осмотр через 2 недели. Но это ничего не помогло. Пришли к педиатру 27.09.18г. нам написали, что у нас Атопический дерматит обострение и направили в 7-ю детскую больницу на Айдарова 2а. С 28.09.18 по 8.10.18г.находились на лечении в больнице с диагнозом: Атопический дерматит пищевой этиологии, детская форма, распространенный, среднетяжелое течение, осложненный вторичным инфицированием, обострение. Проведено лечение: режим палатный, стол 3 алл, 3/44% масл.раствор витамина А, галотерапия, наружно мазь целестодерм с гарамицином, активированный уголь, зиртек. Рекомендации: Диета с исключением облигатных аллергенов 1 группы, соблюдение гипоаллергенного быта, наружно увлажняющие крема Ежедневно Липикар, Эмолиум. Купать шампунем фридерм цинк 1 колпачок на детскую ванну. При обострении кожного процесса зиртек по 5 капель 2 раза в день + наружно крем комфодерм*1 раз в сутки до стихания кожного процесса не более 10-14 дней. Пятна в больнице исчезли. После того, как выписались началось все тоже самое. На этот раз пятна были и на ногах и на руках, был страшный зуд, до крови. Уже сами стали делать ванночки с чередой, мазали облепиховое масло, чередовали с калиной. В садик носили и носим свою еду, завтрак дома, обед 1 и 2 своё кушаем, на вечер давала огурцы с хлебом и кефир. Клюкву приносим или черный чай без добавок, даем редко тростниковый сахар, иногда для детского удовольствия хлебцы. Готовим на втором бульоне говядина, индейка, котлеты паровые. Крупы: каша геркулесовая, овсяная, куурузная на воде, макароны из полбы, гречка, рис, простые макароны, очень редко перепелиные яйца, хлеб ржаной, из крупного помола, кукурузный, сельский, обычную воду, но вот капусту не любит и кабачки сейчас, т.е каждый день одно и тоже, носим с собой «Сидушку» в садик, чтобы она могла сходить в туалет. До сегодняшнего дня мазали боро плюс, и в садике. Пьем козье молоко, 2 месяца. Но к большому сожалению ничего не проходит. Анализ мочи плохие, лейкоциты постоянно повышены, не давно сдали 2700, гельминты не обнаружены. С 18.01.2019г. по записи начали ходить в дневное стационарное лечение, думали будут делать царапки, но сказали, что, кожа должна быть чистой, назначили крем камфодерм, диета. В понедельник (21.01.19г) будут брать кровь из вены. На работе узнала о креме не гармональном, СКИН-КАП, купили, сегодня будем мазать, надеюсь станет лучше. Кому-то назначали Полисорб и Энтеросгель, хотелось бы узнать и Ваше мнение об этих средствах. Малика родилась здоровой девочкой, рост 52, вес при выписке 3410. 06.08.15г., когда было 8 месяцев лежали в инфекционной больнице. Диагноз: ОРВИ, автозный стоматит, аллергический дерматит, вирусная диарея. Лечение: Супрастин, регидрон, обработка зева, и уколы, но не могу разобрать, что написано. Дома пили аципол. В левом ухе есть не большая Атерома и маленькие шишки на голове 2-3 шт.Они периодически появляются и исчезают. В ноябре 2017г. был Ат.конъюктивит. С 20.03 по 28.03.17г. лежали в 1 детской больн.- Цистит (Пиелонефрит, этот диагноз до си пор не сняли, периодически сдаем анализ мочи, пьем канефрон, узи почек, наблюдаемся у нефролога). Получается все инфекционные болезни у нас: Стоматит, пиелонефрит, орви, атит. Может у нас лямбли, может быть нам пропить таблетки или бады от паразитов? Помогите нам пожалуйста разобраться. Точного диагноза нет. А ребенок страдает, она капризничает, очень активная, не сидит на месте, постоянно хочет есть, аппетит хороший, стул тоже. Очень надеемся на Вашу помощь…
Источник