Пищевая аллергия у детей
Содержание статьи
Пищевая аллергия у детей — это специфические иммунологические реакции и клинические симптомы, возникающие при попадании аллергенов из еды либо при перекрестных воздействиях. Заболевание проявляется дерматологическими (сыпью, кожным зудом), респираторными (заложенностью носа, насморком, чиханием) и гастроинтестинальными признаками (болями в животе, тошнотой и рвотой, неустойчивостью стула). Для диагностики используют кожные прик-тесты, клинические и иммунологические исследования крови, провокационные тесты. Для лечения пищевой аллергии у детей назначают элиминационные диеты, медикаментозную терапию.
Общие сведения
Пищевая аллергия — одна из самых распространенных проблем педиатрии, которая, по разным данным, выявляется у 8-30% детей. Наиболее часто болезнь диагностируется в младенческом и раннем детском возрасте и в промежутке 7-10 лет. Реже всего проблема встречается в 3-7 лет. Мальчики и девочки одинаково восприимчивы к влиянию пищевых аллергенов. Изменение характера питания и появление большего количества экзогенных антигенов, попадающих в организм, обуславливает дальнейшее повышение заболеваемости пищевой аллергией.
Пищевая аллергия у детей
Причины
Этиологические факторы заболевания — это различные компоненты питания, к которым организм вырабатывает антитела. Существует явление перекрестной аллергии, когда наличие сенсибилизации к пыльце растений или шерсти животных сопровождается непереносимостью определенной пищи. Для развития патологии также должны присутствовать предрасполагающие факторы:
- Генетические предпосылки. Установлено, что более 50% больных с пищевой аллергией имеют наследственную предрасположенность к атопическим заболеваниям. Это контролируется 4-мя группами генов, которые передаются независимо друг от друга, поэтому у ребенка может быть абсолютно любая их комбинация.
- Антенатальные воздействия. Сюда относят экстрагенитальные болезни женщины и патологии течения беременности, которые негативно влияют на плод. Весомый фактор риска — наличие у беременной вредных привычек. Нерациональное питание будущей матери и употребление большого числа аллергизирующих продуктов также повышают вероятность заболевания у ребенка.
- Постнатальные факторы. К ним принадлежат патологические роды, которые снижают адаптационные возможности организма и повышают риск сенсибилизации от матери. Пищевая аллергия чаще возникает у детей, которые находились на искусственном вскармливании или начали слишком рано (до 6 месяцев) получать прикорм.
- Функциональные нарушения. В раннем возрасте у детей недостаточно развита система ферментов пищеварения, которые расщепляют белковые антигены и предотвращают их попадание в организм. Местный кишечный иммунитет также неактивен, что усиливает вероятность проникновения аллергена.
Патогенез
Наиболее частые аллергены для детей — коровье молоко, яйца, орехи, соя, пшеница, рыба. Основные патогенные компоненты такой пищи — водорастворимые гликолипиды. Это небольшие молекулы, которые устойчивы к действию термической обработки, влиянию пищеварительных ферментов. Поэтому они поступают в детский организм в неизмененном виде, приводя к специфическим иммунологическим реакциям.
Основной иммунологический механизм пищевой аллергии — реагиновый тип повреждения тканей (I тип). Его суть заключается во взаимодействии аллергенов пищи с иммуноглобулинами, в результате чего активируются тучные клетки (базофилы). Они выделяют в окружающие ткани гистамин, другие биологически активные вещества, которые вызывают характерные симптомы. Реже встречаются реакции замедленной чувствительности (IV тип).
Сенсибилизация к аллергенам происходит как через оболочки ЖКТ, так и через слизистую респираторного тракта. В первом случае происходит нарушение естественного защитного барьера кишечника, вследствие чего чужеродные белки попадают в кровь. Ингаляционные аллергены преимущественно являются пыльцой растений. Они стимулируют образование IgE, которые могут реагировать с некоторыми веществами из продуктов питания, вызывая перекрестную пищевую аллергию.

Пищевая аллергия у детей
Классификация
По количеству продуктов, провоцирующих нежелательные симптомы, выделяют моновалентную сенсибилизацию, которая составляет всего 20-30% и поливалентную пищевую аллергию. В 79% случаев заболевание сочетается с чувствительностью к другим типам аллергенных веществ (пыль, пыльца растений, медикаменты). По патогенезу выделяют IgE-зависимую и IgE-независимую форму. В дополнение к этим классификациям педиатры подразделяют болезнь на 3 типа:
- Тип А — аллергия у новорожденных и детей раннего возраста, которая связана с нарушениями барьерной функции пищеварительного тракта и отсутствием оральной толерантности.
- Тип B — патология младших школьников и подростков, когда сенсибилизация преимущественно происходит через респираторный тракт, а пищевая аллергия развивается по перекрестному механизму.
- Тип С — редкий вид, который диагностируется у подростков (чаще — девушек) без предрасположенности к атопии или других факторов риска.
Симптомы
Все проявления пищевой аллергии у детей делятся на типичные и атипичные. К первым относят поражения дыхательной системы и кожи (встречаются чаще), пищеварительной системы (наблюдаются реже). Этим течение болезни отличается от взрослых, у которых обычно поражается ЖКТ. Атипичные признаки включают симптомы со стороны мочевыделительной, сердечно-сосудистой, нервной и костно-мышечной системы.
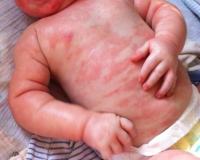
Первым признаком аллергии на продукты питания, как правило, служат патологические изменения кожи. Высыпания имеют вид плоских красных пятен или папул, возвышающихся над кожным покровом. Сыпь зачастую сопровождается шелушениями и мучительным зудом. Поражения в основном расположены на лице и шее, в зоне локтевых сгибов, предплечий и кистей. При повторных эпизодах пищевой сенсибилизации высыпания локализуются на этих же местах.
Респираторные проявления протекают с вовлечением верхних дыхательных путей. У детей возникает заложенность носа, многократное чихание, обильные водянистые выделения. Реже беспокоят першение в горле и покашливание. Подобные симптомы характерны для грудничков и детей до трехлетнего возраста. У дошкольников и младших школьников превалирует поражение бронхолегочной системы — приступы одышки, удушья.
Аллергическое воспаление ЖКТ отличается полиморфизмом симптоматики. У младенцев отмечаются частые срыгивания, рвота, кишечные колики и метеоризм. Для энтероколита характерен жидкий стул со слизью и примесями крови. В старшем возрасте пищевая аллергия протекает по типу гастродуоденита — ребенок жалуется на боли и рези в области желудка, тошноту и тяжесть в брюшной полости после еды, неустойчивость стула.
Скорость развития клинической картины определяется разновидностью иммунологических реакций. При I типе патологические симптомы выявляются сразу или через один-два часа после употребления запрещенного продукта, а при IV типе от приема пищи до аллергических проявлений может пройти до 2 суток, что затрудняет постановку диагноза и откладывает начало лечения. Продолжительность симптоматики — от 1-2 до 10 дней, что обусловлено степенью тяжести болезни, количеством съеденного аллергена.
Осложнения
Опасность пищевой аллергии заключается в том, что без лечения она является первой ступенькой в так называемом «аллергическом марше». Сначала на фоне сенсибилизации к продуктам у ребенка развивается атопический дерматит, после чего заболевание переходит на следующую ступень — поражение органов дыхания в форме аллергического ринита. При отсутствии лечения «марш» достигает третьей ступени, когда манифестирует бронхиальная астма.
Длительно недиагностированная патология сопровождается аллергическим поражением суставов и повышает риск ревматоидного артрита. Самое тяжелое проявление пищевой аллергии — анафилактический шок. Состояние более характерно для новорожденных, младенцев. Симптоматика появляется в течение 1-3 минут после контакта с аллергеном. Начинаются бронхоспазм, отек гортани, коллапс, которые без во время начатого лечения приводят к летальному исходу.
Диагностика
Своевременное обнаружение пищевой аллергии для подбора лечения представляет проблему в детской аллергологии-иммунологии, что обусловлено разнообразием иммунологических механизмов и высокой частотой перекрестных реакций. Диагностический поиск начинается с опроса родителей и ребенка: как давно начались симптомы, с чем связывается их появление, есть ли в семье факторы риска. Для установления факта пищевой аллергии проводятся лабораторные исследования:
- Кожные пробы. Простое и безопасное исследование, которое выявляет сенсибилизацию к основным видам аллергенов. Выполняется в любом возрасте, но у пациентов до 2-х лет врач может получить искаженные результаты в связи с недоразвитием реактивности кожи. Наличие и степень реакции оценивают по размеру покраснения и отека после постановки прик-теста.
- Гемограмма. Чтобы обнаружить патологию, ребенку выполняют провокационный тест: дают аллергенный продукт и сразу же назначает анализ крови. Если есть гиперчувствительность, в результатах будет снижение уровня лейкоцитов (более, чем на 1000) и тромбоцитов (на 20% и более), а уровень эозинофилов возрастет.
- Иммунологические методы. В клинической аллергологии большое значение имеет диагностика уровня общего IgE и специфических IgE-антител. Исследование имеет точность более 95% и является решающим в постановке диагноза пищевой аллергии, особенно если сомнительны результаты других тестов.
В диагностическом поиске используют элиминационный метод: из пищевого рациона исключают определенные продукты, способные вызвать аллергию, и наблюдают за самочувствием ребенка. Если патология присутствует, соблюдение диеты без какого-либо лечения приводит к улучшению состояния. По показаниям врач рекомендует консультацию смежных специалистов — детского гастроэнтеролога, пульмонолога, дерматолога. Специалисты могут предложить дополнительные лабораторные и инструментальные исследования.

Кожные пробы
Лечение пищевой аллергии у детей
Диетотерапия
Основу лечения составляют специальные элиминационные диеты. Они предназначены для контроля симптомов аллергии, предотвращения осложнений и стабилизации состояния. Рацион подбирается исходя из возраста больного, степени тяжести заболевания и количества запрещенных продуктов. В современной педиатрии выделяют 2 основных типа диетотерапии для лечения у детей пищевой аллергии:
- Неспецифическая гипоаллергенная диета. В этом случае все продукты разделяют на три группы по степени аллергенности (высокая, средняя и низкая). Из питания полностью исключают еду из первой категории (яйца, коровье молоко, цитрусовые и т. д.) и ограничивают количество продуктов со средней степенью аллергизирующей активности.
- Индивидуальная элиминационная диета. Меню подбирают после полной диагностики и выявления продуктов, при употреблении которых у ребенка начинаются неприятные симптомы. Основные типы рационов: безмолочный, с исключением яиц, с отказом от злаков. Возможны и другие варианты питания, особенно при поливалентной пищевой аллергии.
Назначение диетотерапии у детей включает 3 последовательных этапа: подбор питания, что занимает 3-10 дней, период строгого соблюдения ограничений, этап расширения рациона, который проводится в среднем через 12-18 месяцев. Такой подход современных протоколов лечения показывает высокую эффективность: у 43% пациентов клинические проявления пищевой аллергии исчезают на 5-7 день, у 11% — через 2 недели, у 23% — спустя 1 месяц от начала терапии.
Подбор диеты у детей грудного возраста имеет свои особенности. Учитывая, что самая частая причина пищевой аллергии в этот период — белки коровьего молока, малышу требуется перевод на лечебные смеси. Специализированное детское питание содержит гидролизаты протеинов, которые не имеют аллергизирующих свойств. Недостатком смесей является их горький вкус, из-за чего иногда приходится переходить на составы с соевыми белками.
Консервативная терапия
Помимо диетотерапии, схемы лечения пищевых аллергий включают медикаменты. Основная группа препаратов, разрешенная к применению у детей, — антигистаминные средства. Они назначаются в период обострения болезни, чтобы быстро убрать аллергическое воспаление и улучшить состояние пациента. При среднетяжелом течении показаны препараты в пероральной форме выпуска, а на пике обострения для лечения используют средства первого поколения в виде парентеральных растворов.
Еще одна категория медикаментов — энтеросорбенты. Они эффективно связывают избыток пищевых белковых аллергенов в ЖКТ и выводят их из организма, уменьшая степень интоксикации. При тяжелых формах пищевых аллергий и развитии «марша» в схемы лечения включаются топические и системные глюкокортикоиды, стабилизаторы мембран тучных клеток, антилейкотриеновые препараты.
Прогноз и профилактика
При раннем выявлении аллергизирующих факторов и их исключении из рациона происходит полное выздоровление. Соблюдение рекомендаций по питанию позволяет предотвратить рецидивы заболевания. По мере того как увеличивается оральная толерантность, у части детей наступает спонтанное выздоровление, что подтверждается данными статистики: среди взрослых истинными формами пищевой аллергии страдает только 1-3% (в сравнении с 8-30% у детей).
Чтобы снизить риск аллергических проявлений у детей, необходимо максимально ограничить влияние аллергенов на организм. Профилактика состоит из двух этапов:
- Антенатальный этап. Включает рациональное питание беременной, назначение элиминационных диет женщинам, которые имеют отягощенный аллергологический анамнез.
- Постнатальный этап. Предполагает исключительно грудное вскармливание до 6-месячного возраста, что дает ребенку антигенную защиту, а также основанное на принципах доказательной медицины введение прикорма, при необходимости — молочных смесей.
Источник
Как я вылечила аллергию
Аллергии у меня не было никогда в жизни: ела апельсины и мандарины, дружила с котами и собаками, без проблем пользо-валась всеми стиральными порошками. И вдруг…
Опубликовано: 29 октября 2020 г.
ЭКСПЕРТ:
НАДЕЖДА ЛОГИНА,
кандидат медицинских наук, аллерголог, главный врач клиники «Медстайл»
НЕ ЖДАЛИ
Отправляясь в отпуск, я бросила в косметичку проверенный крем для кожи вокруг глаз и тушь — этой маркой я пользовалась лет десять, только в этот раз решила поменять черную на голубую. Но, как назло, забыла про средство для снятия макияжа. Пришлось на месте купить флакончик известной марки.
Как обычно, утром накрасила глаза, вечером смыла макияж, а через час глаза стали чесаться, к утру появился отек. С кем не бывает! Думала, выброшу новую смывку, и все будет как прежде. Но не тут-то было. Когда вернулась домой после отпуска, из-за отека уже не было видно глаз, мучил насморк,текли слезы, после утренней чашки кофе чихала по полчаса. Пришлось пить антигистамины.
Таблетки на время улучшили мое в буквальном смысле плачевное состояние. Но стоило помазать лицо обычным, проверенным годами кремом, как все начиналось сначала. Знакомый хирург, глядя на мои страдания, дал телефон хорошего гомеопата: «Я с семьей только у него лечусь!».
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Аллергия может начаться в любом возрасте. Разумнее всего было бы сразу после отпуска разобраться в причинах такой реакции, ведь антигистамины устраняют только следствие. Кофе (как и алкоголь) действительно может усилить проявления аллергии. Ведь кожные реакции часто бывают еще и при аллергии на непатогенные и даже полезные наши собственные бактерии, населяющие желудочно-кишечный тракт. Кофе увеличивает проницаемость мембран, количество аллергена в крови растет, реакция усиливается.
ВОЛШЕБНЫЕ ШАРИКИ
Первый прием у гомеопата длился больше двух часов. Его интересовало буквально все — от моих детских болезней до подробностей вроде «спите ли вы ночью с открытой форточкой». В результате я получила от врача один крохотный шарик, который надо было развести в стакане воды и выпивать по глотку три раза через два дня. Честно скажу, моему разочарованию не было предела: что можно вылечить крошечным шариком, да еще растворенным в воде?! Но все же решила попробовать.
К шарику прилагались пищевые добавки — ферментированные отруби и фруктовые сахариды для улучшения работы кишечника. И что вы думаете? Случилось чудо: аллергию через пару недель как рукой сняло! Я снова стала понемногу краситься и мазать лицо кремом.
Но через полтора года проблема вернулась — те же слезы-сопли, плюс раздражение на коже и приступы удушья. Заветный гомеопатический шарик, а за ним и второй, и третий, помогли, но уже не так эффективно,как в первый раз. Поэтому я решила искать причину аллергии, а не лечить ее последствия.
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Гомеопатические средства сегодня достаточно широко используются как поддерживающее лечение аллергии у детей и ослабленных людей. Но доказанной эффективностью против аллергии гомеопатия не обладает. Самое кардинальное лечение сегодня — аллерген-специфическая гипосенсибилизация (АСИТ). Ее еще называют «прививками от аллергии». Но возможности этого метода достаточно ограничены. Кожные формы аллергии (атопический дерматит, крапивница, отек Квинке, холодовая крапивница, фотодерматоз), к сожалению, этим методом не лечатся.
ПО ПОЛНОЙ ПРОГРАММЕ
Внимательно изучив медицинские форумы в Интернете, я решила обратиться в Институт иммунологии. Увы, полис ОМС не спас от расходов — за полное обследование пришлось выложить больше 20 тысяч рублей. Но так детально и досконально мой организм еще никто не изучал! Целую неделю специалисты делали всевозможные анализы, УЗИ, цитологические исследования мазка из глаз, соскобы кожи, кожные тесты на пыль, клещей, шерсть животных, пыльцу и прочее-прочее. На сутки к моей спине прилепили пластырь с разными химическими компонентами, чтобы определить, на что у меня есть аллергия.
Вывод был такой: на натуральные продукты и природные компоненты (включая распространенные аллергены) реакции нет. Главный виновник моих бед — хлорид кобальта. Я про него и не слышала никогда! Оказывается, этот серебристый металл входит в состав многих сплавов, а соли кобальта повсеместно применяются в качестве красящих пигментов.
ГОЛУБОЙ, НЕ МОГУ ДРУЖИТЬ С ТОБОЙ!
Оказалось, кобальт входит в состав светлых красок для волос (да, я блондинка!), голубой туши (той самой, моей любимой), мыла, антиперспирантов, голубой и синей красок для одежды (моя расцветка!). Еще он содержится в выхлопных газах, так как используется в качестве катализатора сгорания.Кроме того, тесты показали, что мой организм не любит смеси хинолов (это консерванты, которые часто добавляют в лекарства), перуанский бальзам (мощный ароматизатор для косметики и парфюмерии) и совсем не выносит этилендиамид-бесцветную жидкость, применяемую при производстве промышленных, лечебно-косметических и бытовых товаров.
После обследования у меня к врачам был лишь один вопрос: почему полжизни я не реагировала на эти химикаты, а тут — бац! — отек Квинке? Ответ был таким: во-первых, реакция организма на аллергены зависит от иммунитета — чем он выше, тем меньше проблем. Переохладилась, перенервничала, резко сменила климат, пристрастиласьк спиртному и сигаретам, неправильно питалась — миллион причин, чтобы иммунитет тут же ослаб. Ослабленный организм не справляется с агрессивной средой, не выводит аллергены. А во-вторых, химикаты сейчас везде — в воздухе, в еде, воде…
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Мы не стали генетически более предрасположенык аллергии, но увеличилось количество факторов, которые эту предрасположенность реализуют: загазованность, лекарства, неправильное питание, красители, косметика, бытовая химия, электромагнитные излучения, стресс. Даже многие микроорганизмы, которые раньше считались непатогенными (микоплазма, уреаплазма и пр.), могут вызвать тяжелые воспалительные процессы. Наш иммунитет стал, с одной стороны, более открытым по отношению к аллергенам, уязвимым, а с другой — более агрессивным. Раньше сенной лихорадкой страдали только некоторые крестьяне во время сенокоса. Сейчас аллергия на пыльцу — одна из самых распространенных.
ЧТО ДЕЛАТЬ?
Врач объяснил: сначала нужно очистить организм от накопившихся химикатов, аллергенов и вредных микробов. Для этого мне назначили антибиотики и абсорбенты. Потом мой организм «заселяли» полезными микроорганизмами: я принимала живые биокомплексы и фаги. А главное, теперь нужно было избегать контакта с аллергенами — в моем случае забыть про все голубое и синее, не носить украшений с кобальтом, не есть консервантов, красителей и прочей химии, не пользоваться ароматизированной косметикой.
В выписке мне еще рекомендовали соблюдать рациональный режим труда и отдыха, исключить чрезмерное пребывание на солнце, переохлаждение, стресс, алкоголь, острую и жирную пищу. И, конечно, диета — она очень важна при лечении аллергии, которая вызвана даже непищевыми аллергенами.
КОММЕНТАРИЙ СПЕЦИАЛИСТА
Для Татьяны есть альтернатива — аутолимфоцитотерапия (АЛТ). Из крови аллергика выделяют небольшое количество лимфоцитов — клеток иммунологической памяти. Их обрабатывают в центрифуге, в результате активируется соответствующий рецептор клетки, отвечающий за реакцию на тот или иной аллерген. После этого лимфоциты вводят человеку под кожу или в носовые пазухи. Формируется дополнительный иммунитет, и наступает долгая ремиссия. В большинстве случаев АЛТ справляется с аллергией на металлы.
МОИ ВЫВОДЫ
● Раньше я была уверена, что у кого аллергии не было в детстве, тот застрахован от нее на всю жизнь. Теперь знаю: это не так.
● Моей ошибкой было то, что я долго пыталась лечить проявления аллергии, а не искала причину.
●Схема лечения аллергии с виду проста, но назначить ее может только опытный врач. Я строго ей следую и чувствую себя отлично.
Опубликовано: 29 октября 2020 г.
Источник