Пищевая аллергия у детей
Содержание статьи
Пищевая аллергия у детей — это специфические иммунологические реакции и клинические симптомы, возникающие при попадании аллергенов из еды либо при перекрестных воздействиях. Заболевание проявляется дерматологическими (сыпью, кожным зудом), респираторными (заложенностью носа, насморком, чиханием) и гастроинтестинальными признаками (болями в животе, тошнотой и рвотой, неустойчивостью стула). Для диагностики используют кожные прик-тесты, клинические и иммунологические исследования крови, провокационные тесты. Для лечения пищевой аллергии у детей назначают элиминационные диеты, медикаментозную терапию.
Общие сведения
Пищевая аллергия — одна из самых распространенных проблем педиатрии, которая, по разным данным, выявляется у 8-30% детей. Наиболее часто болезнь диагностируется в младенческом и раннем детском возрасте и в промежутке 7-10 лет. Реже всего проблема встречается в 3-7 лет. Мальчики и девочки одинаково восприимчивы к влиянию пищевых аллергенов. Изменение характера питания и появление большего количества экзогенных антигенов, попадающих в организм, обуславливает дальнейшее повышение заболеваемости пищевой аллергией.
Пищевая аллергия у детей
Причины
Этиологические факторы заболевания — это различные компоненты питания, к которым организм вырабатывает антитела. Существует явление перекрестной аллергии, когда наличие сенсибилизации к пыльце растений или шерсти животных сопровождается непереносимостью определенной пищи. Для развития патологии также должны присутствовать предрасполагающие факторы:
- Генетические предпосылки. Установлено, что более 50% больных с пищевой аллергией имеют наследственную предрасположенность к атопическим заболеваниям. Это контролируется 4-мя группами генов, которые передаются независимо друг от друга, поэтому у ребенка может быть абсолютно любая их комбинация.
- Антенатальные воздействия. Сюда относят экстрагенитальные болезни женщины и патологии течения беременности, которые негативно влияют на плод. Весомый фактор риска — наличие у беременной вредных привычек. Нерациональное питание будущей матери и употребление большого числа аллергизирующих продуктов также повышают вероятность заболевания у ребенка.
- Постнатальные факторы. К ним принадлежат патологические роды, которые снижают адаптационные возможности организма и повышают риск сенсибилизации от матери. Пищевая аллергия чаще возникает у детей, которые находились на искусственном вскармливании или начали слишком рано (до 6 месяцев) получать прикорм.
- Функциональные нарушения. В раннем возрасте у детей недостаточно развита система ферментов пищеварения, которые расщепляют белковые антигены и предотвращают их попадание в организм. Местный кишечный иммунитет также неактивен, что усиливает вероятность проникновения аллергена.
Патогенез
Наиболее частые аллергены для детей — коровье молоко, яйца, орехи, соя, пшеница, рыба. Основные патогенные компоненты такой пищи — водорастворимые гликолипиды. Это небольшие молекулы, которые устойчивы к действию термической обработки, влиянию пищеварительных ферментов. Поэтому они поступают в детский организм в неизмененном виде, приводя к специфическим иммунологическим реакциям.
Основной иммунологический механизм пищевой аллергии — реагиновый тип повреждения тканей (I тип). Его суть заключается во взаимодействии аллергенов пищи с иммуноглобулинами, в результате чего активируются тучные клетки (базофилы). Они выделяют в окружающие ткани гистамин, другие биологически активные вещества, которые вызывают характерные симптомы. Реже встречаются реакции замедленной чувствительности (IV тип).
Сенсибилизация к аллергенам происходит как через оболочки ЖКТ, так и через слизистую респираторного тракта. В первом случае происходит нарушение естественного защитного барьера кишечника, вследствие чего чужеродные белки попадают в кровь. Ингаляционные аллергены преимущественно являются пыльцой растений. Они стимулируют образование IgE, которые могут реагировать с некоторыми веществами из продуктов питания, вызывая перекрестную пищевую аллергию.

Пищевая аллергия у детей
Классификация
По количеству продуктов, провоцирующих нежелательные симптомы, выделяют моновалентную сенсибилизацию, которая составляет всего 20-30% и поливалентную пищевую аллергию. В 79% случаев заболевание сочетается с чувствительностью к другим типам аллергенных веществ (пыль, пыльца растений, медикаменты). По патогенезу выделяют IgE-зависимую и IgE-независимую форму. В дополнение к этим классификациям педиатры подразделяют болезнь на 3 типа:
- Тип А — аллергия у новорожденных и детей раннего возраста, которая связана с нарушениями барьерной функции пищеварительного тракта и отсутствием оральной толерантности.
- Тип B — патология младших школьников и подростков, когда сенсибилизация преимущественно происходит через респираторный тракт, а пищевая аллергия развивается по перекрестному механизму.
- Тип С — редкий вид, который диагностируется у подростков (чаще — девушек) без предрасположенности к атопии или других факторов риска.
Симптомы
Все проявления пищевой аллергии у детей делятся на типичные и атипичные. К первым относят поражения дыхательной системы и кожи (встречаются чаще), пищеварительной системы (наблюдаются реже). Этим течение болезни отличается от взрослых, у которых обычно поражается ЖКТ. Атипичные признаки включают симптомы со стороны мочевыделительной, сердечно-сосудистой, нервной и костно-мышечной системы.
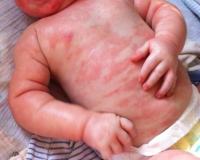
Первым признаком аллергии на продукты питания, как правило, служат патологические изменения кожи. Высыпания имеют вид плоских красных пятен или папул, возвышающихся над кожным покровом. Сыпь зачастую сопровождается шелушениями и мучительным зудом. Поражения в основном расположены на лице и шее, в зоне локтевых сгибов, предплечий и кистей. При повторных эпизодах пищевой сенсибилизации высыпания локализуются на этих же местах.
Респираторные проявления протекают с вовлечением верхних дыхательных путей. У детей возникает заложенность носа, многократное чихание, обильные водянистые выделения. Реже беспокоят першение в горле и покашливание. Подобные симптомы характерны для грудничков и детей до трехлетнего возраста. У дошкольников и младших школьников превалирует поражение бронхолегочной системы — приступы одышки, удушья.
Аллергическое воспаление ЖКТ отличается полиморфизмом симптоматики. У младенцев отмечаются частые срыгивания, рвота, кишечные колики и метеоризм. Для энтероколита характерен жидкий стул со слизью и примесями крови. В старшем возрасте пищевая аллергия протекает по типу гастродуоденита — ребенок жалуется на боли и рези в области желудка, тошноту и тяжесть в брюшной полости после еды, неустойчивость стула.
Скорость развития клинической картины определяется разновидностью иммунологических реакций. При I типе патологические симптомы выявляются сразу или через один-два часа после употребления запрещенного продукта, а при IV типе от приема пищи до аллергических проявлений может пройти до 2 суток, что затрудняет постановку диагноза и откладывает начало лечения. Продолжительность симптоматики — от 1-2 до 10 дней, что обусловлено степенью тяжести болезни, количеством съеденного аллергена.
Осложнения
Опасность пищевой аллергии заключается в том, что без лечения она является первой ступенькой в так называемом «аллергическом марше». Сначала на фоне сенсибилизации к продуктам у ребенка развивается атопический дерматит, после чего заболевание переходит на следующую ступень — поражение органов дыхания в форме аллергического ринита. При отсутствии лечения «марш» достигает третьей ступени, когда манифестирует бронхиальная астма.
Длительно недиагностированная патология сопровождается аллергическим поражением суставов и повышает риск ревматоидного артрита. Самое тяжелое проявление пищевой аллергии — анафилактический шок. Состояние более характерно для новорожденных, младенцев. Симптоматика появляется в течение 1-3 минут после контакта с аллергеном. Начинаются бронхоспазм, отек гортани, коллапс, которые без во время начатого лечения приводят к летальному исходу.
Диагностика
Своевременное обнаружение пищевой аллергии для подбора лечения представляет проблему в детской аллергологии-иммунологии, что обусловлено разнообразием иммунологических механизмов и высокой частотой перекрестных реакций. Диагностический поиск начинается с опроса родителей и ребенка: как давно начались симптомы, с чем связывается их появление, есть ли в семье факторы риска. Для установления факта пищевой аллергии проводятся лабораторные исследования:
- Кожные пробы. Простое и безопасное исследование, которое выявляет сенсибилизацию к основным видам аллергенов. Выполняется в любом возрасте, но у пациентов до 2-х лет врач может получить искаженные результаты в связи с недоразвитием реактивности кожи. Наличие и степень реакции оценивают по размеру покраснения и отека после постановки прик-теста.
- Гемограмма. Чтобы обнаружить патологию, ребенку выполняют провокационный тест: дают аллергенный продукт и сразу же назначает анализ крови. Если есть гиперчувствительность, в результатах будет снижение уровня лейкоцитов (более, чем на 1000) и тромбоцитов (на 20% и более), а уровень эозинофилов возрастет.
- Иммунологические методы. В клинической аллергологии большое значение имеет диагностика уровня общего IgE и специфических IgE-антител. Исследование имеет точность более 95% и является решающим в постановке диагноза пищевой аллергии, особенно если сомнительны результаты других тестов.
В диагностическом поиске используют элиминационный метод: из пищевого рациона исключают определенные продукты, способные вызвать аллергию, и наблюдают за самочувствием ребенка. Если патология присутствует, соблюдение диеты без какого-либо лечения приводит к улучшению состояния. По показаниям врач рекомендует консультацию смежных специалистов — детского гастроэнтеролога, пульмонолога, дерматолога. Специалисты могут предложить дополнительные лабораторные и инструментальные исследования.

Кожные пробы
Лечение пищевой аллергии у детей
Диетотерапия
Основу лечения составляют специальные элиминационные диеты. Они предназначены для контроля симптомов аллергии, предотвращения осложнений и стабилизации состояния. Рацион подбирается исходя из возраста больного, степени тяжести заболевания и количества запрещенных продуктов. В современной педиатрии выделяют 2 основных типа диетотерапии для лечения у детей пищевой аллергии:
- Неспецифическая гипоаллергенная диета. В этом случае все продукты разделяют на три группы по степени аллергенности (высокая, средняя и низкая). Из питания полностью исключают еду из первой категории (яйца, коровье молоко, цитрусовые и т. д.) и ограничивают количество продуктов со средней степенью аллергизирующей активности.
- Индивидуальная элиминационная диета. Меню подбирают после полной диагностики и выявления продуктов, при употреблении которых у ребенка начинаются неприятные симптомы. Основные типы рационов: безмолочный, с исключением яиц, с отказом от злаков. Возможны и другие варианты питания, особенно при поливалентной пищевой аллергии.
Назначение диетотерапии у детей включает 3 последовательных этапа: подбор питания, что занимает 3-10 дней, период строгого соблюдения ограничений, этап расширения рациона, который проводится в среднем через 12-18 месяцев. Такой подход современных протоколов лечения показывает высокую эффективность: у 43% пациентов клинические проявления пищевой аллергии исчезают на 5-7 день, у 11% — через 2 недели, у 23% — спустя 1 месяц от начала терапии.
Подбор диеты у детей грудного возраста имеет свои особенности. Учитывая, что самая частая причина пищевой аллергии в этот период — белки коровьего молока, малышу требуется перевод на лечебные смеси. Специализированное детское питание содержит гидролизаты протеинов, которые не имеют аллергизирующих свойств. Недостатком смесей является их горький вкус, из-за чего иногда приходится переходить на составы с соевыми белками.
Консервативная терапия
Помимо диетотерапии, схемы лечения пищевых аллергий включают медикаменты. Основная группа препаратов, разрешенная к применению у детей, — антигистаминные средства. Они назначаются в период обострения болезни, чтобы быстро убрать аллергическое воспаление и улучшить состояние пациента. При среднетяжелом течении показаны препараты в пероральной форме выпуска, а на пике обострения для лечения используют средства первого поколения в виде парентеральных растворов.
Еще одна категория медикаментов — энтеросорбенты. Они эффективно связывают избыток пищевых белковых аллергенов в ЖКТ и выводят их из организма, уменьшая степень интоксикации. При тяжелых формах пищевых аллергий и развитии «марша» в схемы лечения включаются топические и системные глюкокортикоиды, стабилизаторы мембран тучных клеток, антилейкотриеновые препараты.
Прогноз и профилактика
При раннем выявлении аллергизирующих факторов и их исключении из рациона происходит полное выздоровление. Соблюдение рекомендаций по питанию позволяет предотвратить рецидивы заболевания. По мере того как увеличивается оральная толерантность, у части детей наступает спонтанное выздоровление, что подтверждается данными статистики: среди взрослых истинными формами пищевой аллергии страдает только 1-3% (в сравнении с 8-30% у детей).
Чтобы снизить риск аллергических проявлений у детей, необходимо максимально ограничить влияние аллергенов на организм. Профилактика состоит из двух этапов:
- Антенатальный этап. Включает рациональное питание беременной, назначение элиминационных диет женщинам, которые имеют отягощенный аллергологический анамнез.
- Постнатальный этап. Предполагает исключительно грудное вскармливание до 6-месячного возраста, что дает ребенку антигенную защиту, а также основанное на принципах доказательной медицины введение прикорма, при необходимости — молочных смесей.
Источник
Пищевая аллергия у детей дошкольного возраста статья на тему
В последнее время в детский сад часто посещают дети с такими отклонениями как аллергия, целиакия и т.д. Именно они чаще других заболевают острыми респираторными заболеваниями, инфекциями, острыми кишечными заболеваниями и являются источниками распространения инфекций в коллективе. В этой статье речь пойдет именно о пищевой аллергии. Таким детям необходим индивидуальный подход при организации их питания.
Конечно, это затрудняет работу персонала, как в группах, так и на пищеблоке, однако, практика показывает, что правильная организация питания детей, имеющих различные отклонения в состоянии здоровья, позволяет добиться хороших результатов в их оздоровлении и снижает общую заболеваемость детей в учреждении.
Широкое распространение аллергии связано с загрязнением окружающей среды выхлопными газами, выбросами отходов промышленного производства, с увеличивающимся применением антибиотиков и других лекарственных средств; бурным развитием химической промышленности, в результате чего появилось большое количество синтетических материалов, красителей моющих средств и других веществ, многие из которых являются аллергенами. Способствуют развитию аллергии психоэмоциональные перегрузки, гиподинамия, нерациональное питание.
Аллергенами могут быть различные соединения. Одни из них попадают в организм извне (экзогенные аллергены), другие образуются в самом организме (эндогенные аллергены, или аутоаллергены). Эндогенные аллергены бывают неинфекционного (бытовая пыль, шерсть животных, лекарственные средства и другие химические вещества, пыльца растений, животные и растительные пищевые продукты) и инфекционного (бактерии, вирусы, грибки и продукты их жизнедеятельности) происхождения. Выделяют биологические, лекарственные, бытовые, пыльцевые, пищевые и промышленные аллергены.
В дошкольных учреждениях часто приходится встречаться с детьми, страдающими непереносимостью отдельных пищевых продуктов. Пищевая аллергия у детей проявляется различными поражениями кожных покровов (экссудативный диатез), иногда кишечными расстройствами, а также повышенной склонностью к респираторным заболеваниям (респираторный аллергоз). Наиболее ярко выражены эти нарушения у детей раннего возраста, хотя и у более старших нередко бывает резко выраженная непереносимость отдельных продуктов.
Основным методом лечения аллергических реакций является диетотерапия, основанная на исключении из рациона ребенка продуктов, которые вызывают проявления аллергии. При этом производят замену исключенных продуктов другими равноценными с таким расчетом, чтобы общее количество основных пищевых веществ оставалось в рационе ребенка в пределах возрастных норм.
Наиболее часто проявления аллергии у детей вызывают так называемые облигатные аллергены: шоколад, какао, кофе, клубника, земляника, малина, апельсины, мандарины, реже — морковь, рыба, яйца. У некоторых детей может быть повышенная чувствительность к коровьему молоку и молочным продуктам.
В организации питания детей, страдающих аллергией участвует врач детского дошкольного учреждения. Он дает указания персоналу детских групп, какие продукты не переносит данный ребенок и какими продуктами их следует заменять. Для этого в детских группах заводятся специальные листки питания детей, страдающих пищевой аллергией. В них указывается, какие продукты ребенку противопоказаны и чем их надо заменять.
На основании назначений врача медицинская сестра дошкольного учреждения заботится о том, чтобы на пищеблоке были приготовлены для нуждающихся детей необходимые блюда для замены. Так, у некоторых детей, страдающих непереносимостью коровьего молока, может быть также повышенная чувствительность к говяжьему мясу. В таком случае для них можно попробовать использовать мясо курицы или индейки.
В рационе ребенка, страдающего аллергией, рекомендуется несколько уменьшить количество углеводов, ограничивая количество сахара, сладостей, заменяя их овощами и фруктами. Крупяные и мучные блюда также лучше заменять овощными.
Пищевая аллергия – заболевание, характеризующееся проявлением повышенной чувствительности организма к приему пищи вследствие иммунных реакций пищевых антигенов с соответствующими антителами или сенсибилизированными лимфоцитами. Антигенами являются белки самого пищевого продукта или вещества, образующиеся при его переваривании, кулинарной обработке или длительном хранении. Пищевая аллергия чаще возникает в детском возрасте. Важную роль в этиологии болезни играет наследственная предрасположенность, “аллергический диатез”, т.е. конституциональные особенности, склонность к продукции иммуноглобулина Е – основного носителя аллергических антител – реагинов. Способствуют возникновению аллергических реакций на пищевые продукты избыточное потребление однородной пищи, быстрый темп еды, острых приправ. Основную роль в развитии пищевой аллергии, играют содержащиеся в пище белки.
Пищевая аллергия – заболевание очень серьезное. К сожалению, некоторые родители легкомысленно относятся к этому заболеванию. Мне неоднократно приходилось наблюдать, как взрослые, несмотря на запреты, давали детям шоколад или другие продукты. По-видимому, это идет от незнания того, какие могут быть последствия.
К сожалению, родители нередко, даже поняв, что у их чада – детская аллергия, не идут к врачу, а пытаются вылечить недуг своими силами, народной медициной и «таблеточками из телевизора». К тому же, лекарства, которыми лечится аллергия, в том числе, и детская аллергия, продаются без рецепта. В итоге ребенок поступает к аллергологу, имея уже определенный «опыт» лечения, и с уже развившейся болезнью. Диагностика аллергии у детей представляет определённую сложность даже для опытных педиатров, поэтому родители, занимающиеся диагностикой и непрофессиональным лечением этой серьёзной патологии, могут причинить ребёнку непоправимый вред. Другая причина, по которой обязательно нужно обратиться к аллергологу, особенно с маленьким ребенком – это прививки. Прививочные материалы могут содержать вещества, на которые у ребенка есть аллергия, к примеру, прививки против кори или краснухи могут содержать следы куриных яичных белков. И даже если аллергия у детей в этом случае вызывается очень редко, лучше все-таки поговорить с врачом или даже сделать кожный тест на прививочный материал.
Совершенно очевидно, что дети с подобными проблемами хуже адаптируются к жизни в современном обществе, испытывают физический и психологический дискомфорт, чаще подвержены сопутствующим заболеваниям и нуждаются в систематическом оздоровлении. Поэтому для реабилитации и укрепления здоровья таких детей мы разрабатываем следующие технологии:
- медико-профилактические;
- физкультурно-оздоровительные;
- технологии обеспечения социально-психологического благополучия ребенка;
- здоровьесбережения и здоровьеобогащения педагогов дошкольного образования;
- валеологического просвещения родителей; здоровьесберегающие образовательные технологии в детском саду
Здоровье ребенка во многом зависит от обстановки, которая окружает его дома. Доброжелательные семейные отношения определяют эмоциональное состояние ребенка, его психическое здоровье. Положительный результат оздоровительной работы возможен только при поддержке родителей.
Список использованной литературы
1.Богина Т.Л. Охрана здоровья детей в дошкольных учреждениях. М., 2005.
2.Здоровый малыш. Программа оздоровления детей в ДОУ/ Ред. З.И.Берсенева. М., 2004
3.Кудрявцев В.Т., Егоров Б.Б. Развивающая педагогика оздоровления. М., 2000.
4.Шулика Е. Зеленый огонек// Дошкольное воспитание. 2003, № 12.
Источник