Пищевая аллергия у детей
Содержание статьи
Пищевая аллергия у детей — это специфические иммунологические реакции и клинические симптомы, возникающие при попадании аллергенов из еды либо при перекрестных воздействиях. Заболевание проявляется дерматологическими (сыпью, кожным зудом), респираторными (заложенностью носа, насморком, чиханием) и гастроинтестинальными признаками (болями в животе, тошнотой и рвотой, неустойчивостью стула). Для диагностики используют кожные прик-тесты, клинические и иммунологические исследования крови, провокационные тесты. Для лечения пищевой аллергии у детей назначают элиминационные диеты, медикаментозную терапию.
Общие сведения
Пищевая аллергия — одна из самых распространенных проблем педиатрии, которая, по разным данным, выявляется у 8-30% детей. Наиболее часто болезнь диагностируется в младенческом и раннем детском возрасте и в промежутке 7-10 лет. Реже всего проблема встречается в 3-7 лет. Мальчики и девочки одинаково восприимчивы к влиянию пищевых аллергенов. Изменение характера питания и появление большего количества экзогенных антигенов, попадающих в организм, обуславливает дальнейшее повышение заболеваемости пищевой аллергией.
Пищевая аллергия у детей
Причины
Этиологические факторы заболевания — это различные компоненты питания, к которым организм вырабатывает антитела. Существует явление перекрестной аллергии, когда наличие сенсибилизации к пыльце растений или шерсти животных сопровождается непереносимостью определенной пищи. Для развития патологии также должны присутствовать предрасполагающие факторы:
- Генетические предпосылки. Установлено, что более 50% больных с пищевой аллергией имеют наследственную предрасположенность к атопическим заболеваниям. Это контролируется 4-мя группами генов, которые передаются независимо друг от друга, поэтому у ребенка может быть абсолютно любая их комбинация.
- Антенатальные воздействия. Сюда относят экстрагенитальные болезни женщины и патологии течения беременности, которые негативно влияют на плод. Весомый фактор риска — наличие у беременной вредных привычек. Нерациональное питание будущей матери и употребление большого числа аллергизирующих продуктов также повышают вероятность заболевания у ребенка.
- Постнатальные факторы. К ним принадлежат патологические роды, которые снижают адаптационные возможности организма и повышают риск сенсибилизации от матери. Пищевая аллергия чаще возникает у детей, которые находились на искусственном вскармливании или начали слишком рано (до 6 месяцев) получать прикорм.
- Функциональные нарушения. В раннем возрасте у детей недостаточно развита система ферментов пищеварения, которые расщепляют белковые антигены и предотвращают их попадание в организм. Местный кишечный иммунитет также неактивен, что усиливает вероятность проникновения аллергена.
Патогенез
Наиболее частые аллергены для детей — коровье молоко, яйца, орехи, соя, пшеница, рыба. Основные патогенные компоненты такой пищи — водорастворимые гликолипиды. Это небольшие молекулы, которые устойчивы к действию термической обработки, влиянию пищеварительных ферментов. Поэтому они поступают в детский организм в неизмененном виде, приводя к специфическим иммунологическим реакциям.
Основной иммунологический механизм пищевой аллергии — реагиновый тип повреждения тканей (I тип). Его суть заключается во взаимодействии аллергенов пищи с иммуноглобулинами, в результате чего активируются тучные клетки (базофилы). Они выделяют в окружающие ткани гистамин, другие биологически активные вещества, которые вызывают характерные симптомы. Реже встречаются реакции замедленной чувствительности (IV тип).
Сенсибилизация к аллергенам происходит как через оболочки ЖКТ, так и через слизистую респираторного тракта. В первом случае происходит нарушение естественного защитного барьера кишечника, вследствие чего чужеродные белки попадают в кровь. Ингаляционные аллергены преимущественно являются пыльцой растений. Они стимулируют образование IgE, которые могут реагировать с некоторыми веществами из продуктов питания, вызывая перекрестную пищевую аллергию.

Пищевая аллергия у детей
Классификация
По количеству продуктов, провоцирующих нежелательные симптомы, выделяют моновалентную сенсибилизацию, которая составляет всего 20-30% и поливалентную пищевую аллергию. В 79% случаев заболевание сочетается с чувствительностью к другим типам аллергенных веществ (пыль, пыльца растений, медикаменты). По патогенезу выделяют IgE-зависимую и IgE-независимую форму. В дополнение к этим классификациям педиатры подразделяют болезнь на 3 типа:
- Тип А — аллергия у новорожденных и детей раннего возраста, которая связана с нарушениями барьерной функции пищеварительного тракта и отсутствием оральной толерантности.
- Тип B — патология младших школьников и подростков, когда сенсибилизация преимущественно происходит через респираторный тракт, а пищевая аллергия развивается по перекрестному механизму.
- Тип С — редкий вид, который диагностируется у подростков (чаще — девушек) без предрасположенности к атопии или других факторов риска.
Симптомы
Все проявления пищевой аллергии у детей делятся на типичные и атипичные. К первым относят поражения дыхательной системы и кожи (встречаются чаще), пищеварительной системы (наблюдаются реже). Этим течение болезни отличается от взрослых, у которых обычно поражается ЖКТ. Атипичные признаки включают симптомы со стороны мочевыделительной, сердечно-сосудистой, нервной и костно-мышечной системы.
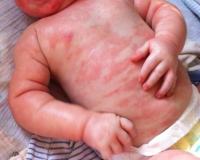
Первым признаком аллергии на продукты питания, как правило, служат патологические изменения кожи. Высыпания имеют вид плоских красных пятен или папул, возвышающихся над кожным покровом. Сыпь зачастую сопровождается шелушениями и мучительным зудом. Поражения в основном расположены на лице и шее, в зоне локтевых сгибов, предплечий и кистей. При повторных эпизодах пищевой сенсибилизации высыпания локализуются на этих же местах.
Респираторные проявления протекают с вовлечением верхних дыхательных путей. У детей возникает заложенность носа, многократное чихание, обильные водянистые выделения. Реже беспокоят першение в горле и покашливание. Подобные симптомы характерны для грудничков и детей до трехлетнего возраста. У дошкольников и младших школьников превалирует поражение бронхолегочной системы — приступы одышки, удушья.
Аллергическое воспаление ЖКТ отличается полиморфизмом симптоматики. У младенцев отмечаются частые срыгивания, рвота, кишечные колики и метеоризм. Для энтероколита характерен жидкий стул со слизью и примесями крови. В старшем возрасте пищевая аллергия протекает по типу гастродуоденита — ребенок жалуется на боли и рези в области желудка, тошноту и тяжесть в брюшной полости после еды, неустойчивость стула.
Скорость развития клинической картины определяется разновидностью иммунологических реакций. При I типе патологические симптомы выявляются сразу или через один-два часа после употребления запрещенного продукта, а при IV типе от приема пищи до аллергических проявлений может пройти до 2 суток, что затрудняет постановку диагноза и откладывает начало лечения. Продолжительность симптоматики — от 1-2 до 10 дней, что обусловлено степенью тяжести болезни, количеством съеденного аллергена.
Осложнения
Опасность пищевой аллергии заключается в том, что без лечения она является первой ступенькой в так называемом «аллергическом марше». Сначала на фоне сенсибилизации к продуктам у ребенка развивается атопический дерматит, после чего заболевание переходит на следующую ступень — поражение органов дыхания в форме аллергического ринита. При отсутствии лечения «марш» достигает третьей ступени, когда манифестирует бронхиальная астма.
Длительно недиагностированная патология сопровождается аллергическим поражением суставов и повышает риск ревматоидного артрита. Самое тяжелое проявление пищевой аллергии — анафилактический шок. Состояние более характерно для новорожденных, младенцев. Симптоматика появляется в течение 1-3 минут после контакта с аллергеном. Начинаются бронхоспазм, отек гортани, коллапс, которые без во время начатого лечения приводят к летальному исходу.
Диагностика
Своевременное обнаружение пищевой аллергии для подбора лечения представляет проблему в детской аллергологии-иммунологии, что обусловлено разнообразием иммунологических механизмов и высокой частотой перекрестных реакций. Диагностический поиск начинается с опроса родителей и ребенка: как давно начались симптомы, с чем связывается их появление, есть ли в семье факторы риска. Для установления факта пищевой аллергии проводятся лабораторные исследования:
- Кожные пробы. Простое и безопасное исследование, которое выявляет сенсибилизацию к основным видам аллергенов. Выполняется в любом возрасте, но у пациентов до 2-х лет врач может получить искаженные результаты в связи с недоразвитием реактивности кожи. Наличие и степень реакции оценивают по размеру покраснения и отека после постановки прик-теста.
- Гемограмма. Чтобы обнаружить патологию, ребенку выполняют провокационный тест: дают аллергенный продукт и сразу же назначает анализ крови. Если есть гиперчувствительность, в результатах будет снижение уровня лейкоцитов (более, чем на 1000) и тромбоцитов (на 20% и более), а уровень эозинофилов возрастет.
- Иммунологические методы. В клинической аллергологии большое значение имеет диагностика уровня общего IgE и специфических IgE-антител. Исследование имеет точность более 95% и является решающим в постановке диагноза пищевой аллергии, особенно если сомнительны результаты других тестов.
В диагностическом поиске используют элиминационный метод: из пищевого рациона исключают определенные продукты, способные вызвать аллергию, и наблюдают за самочувствием ребенка. Если патология присутствует, соблюдение диеты без какого-либо лечения приводит к улучшению состояния. По показаниям врач рекомендует консультацию смежных специалистов — детского гастроэнтеролога, пульмонолога, дерматолога. Специалисты могут предложить дополнительные лабораторные и инструментальные исследования.

Кожные пробы
Лечение пищевой аллергии у детей
Диетотерапия
Основу лечения составляют специальные элиминационные диеты. Они предназначены для контроля симптомов аллергии, предотвращения осложнений и стабилизации состояния. Рацион подбирается исходя из возраста больного, степени тяжести заболевания и количества запрещенных продуктов. В современной педиатрии выделяют 2 основных типа диетотерапии для лечения у детей пищевой аллергии:
- Неспецифическая гипоаллергенная диета. В этом случае все продукты разделяют на три группы по степени аллергенности (высокая, средняя и низкая). Из питания полностью исключают еду из первой категории (яйца, коровье молоко, цитрусовые и т. д.) и ограничивают количество продуктов со средней степенью аллергизирующей активности.
- Индивидуальная элиминационная диета. Меню подбирают после полной диагностики и выявления продуктов, при употреблении которых у ребенка начинаются неприятные симптомы. Основные типы рационов: безмолочный, с исключением яиц, с отказом от злаков. Возможны и другие варианты питания, особенно при поливалентной пищевой аллергии.
Назначение диетотерапии у детей включает 3 последовательных этапа: подбор питания, что занимает 3-10 дней, период строгого соблюдения ограничений, этап расширения рациона, который проводится в среднем через 12-18 месяцев. Такой подход современных протоколов лечения показывает высокую эффективность: у 43% пациентов клинические проявления пищевой аллергии исчезают на 5-7 день, у 11% — через 2 недели, у 23% — спустя 1 месяц от начала терапии.
Подбор диеты у детей грудного возраста имеет свои особенности. Учитывая, что самая частая причина пищевой аллергии в этот период — белки коровьего молока, малышу требуется перевод на лечебные смеси. Специализированное детское питание содержит гидролизаты протеинов, которые не имеют аллергизирующих свойств. Недостатком смесей является их горький вкус, из-за чего иногда приходится переходить на составы с соевыми белками.
Консервативная терапия
Помимо диетотерапии, схемы лечения пищевых аллергий включают медикаменты. Основная группа препаратов, разрешенная к применению у детей, — антигистаминные средства. Они назначаются в период обострения болезни, чтобы быстро убрать аллергическое воспаление и улучшить состояние пациента. При среднетяжелом течении показаны препараты в пероральной форме выпуска, а на пике обострения для лечения используют средства первого поколения в виде парентеральных растворов.
Еще одна категория медикаментов — энтеросорбенты. Они эффективно связывают избыток пищевых белковых аллергенов в ЖКТ и выводят их из организма, уменьшая степень интоксикации. При тяжелых формах пищевых аллергий и развитии «марша» в схемы лечения включаются топические и системные глюкокортикоиды, стабилизаторы мембран тучных клеток, антилейкотриеновые препараты.
Прогноз и профилактика
При раннем выявлении аллергизирующих факторов и их исключении из рациона происходит полное выздоровление. Соблюдение рекомендаций по питанию позволяет предотвратить рецидивы заболевания. По мере того как увеличивается оральная толерантность, у части детей наступает спонтанное выздоровление, что подтверждается данными статистики: среди взрослых истинными формами пищевой аллергии страдает только 1-3% (в сравнении с 8-30% у детей).
Чтобы снизить риск аллергических проявлений у детей, необходимо максимально ограничить влияние аллергенов на организм. Профилактика состоит из двух этапов:
- Антенатальный этап. Включает рациональное питание беременной, назначение элиминационных диет женщинам, которые имеют отягощенный аллергологический анамнез.
- Постнатальный этап. Предполагает исключительно грудное вскармливание до 6-месячного возраста, что дает ребенку антигенную защиту, а также основанное на принципах доказательной медицины введение прикорма, при необходимости — молочных смесей.
Источник
Особенности прикорма малышей с аллергией
Автор: Щербакова Алла Анатольевна
врач-педиатр, кандидат медицинских наук,
заместитель заведующей детским центром «Мать и дитя» на Савеловской
г. Москва
Время на прочтение : 7 минут
Есть и не краснеть: как вводить прикорм детям с аллергией, что делать, а чего — ни в коем случае… Главные правила и схема прикорма, продукты по месяцам, в том числе при аллергии на коровий белок, и профилактика пищевой аллергии… В питании детей-аллергиков мы разбирались с к. м. н., врачом высшей категории, врачом-педиатром и заместителем заведующей детским центром «Мать и Дитя» на Савеловской Аллой Анатольевной Щербаковой.
— Алла Анатольевна, расскажите, пожалуйста, что такое прикорм.
— Прикормом называют твердую пищу, которая дается ребенку в качестве дополнительного питания к жидкому молочному корму. Цель прикорма детей — удовлетворить потребности растущего организма во всех пищевых ингредиентах и нутриентах, которые постепенно замещают мамино грудное молоко или сухую молочную смесь. Введение первого прикорма начинается в 5—5,5 месяца.
— Какие продукты вызывают аллергические реакции у ребенка первого года жизни?
— У маленьких детей действительно преобладает пищевая аллергия. Реакцию могут вызвать любые продукты питания.
Аллергия (от греческих allos — «другой» и ergon — «действие») — неправильная реактивность организма по отношению к веществу-аллергену.
Список наиболее опасных аллергенов для детей:
- белок коровьего молока и продукты, содержащие коровье молоко, — кефир, ряженка, творог, йогурт;
- пшеница, соя;
- арахис, лесные орехи;
- яйца;
- рыба, морепродукты.
Бывают случаи, когда пищевая аллергия начинается в младенчестве и сохраняется на всю жизнь. Иногда аллергия проходит с возрастом. Но от чего это зависит, никто не знает, прогнозировать сложно.
Важно! Если аллергия возникла в первый месяц жизни ребенка и сопровождалась гиперчувствительностью, выраженной реакцией (отек Квинке, анафилактический шок), то она может сохраниться на всю жизнь.
— Как понять, что аллергия возникла на прикорм?
— Аллергия у маленьких детей проявляется в трех формах: кожной, гастроинтестинальной и смешанной — при сочетании первых двух форм.
Кожная аллергия — атопический дерматит
Наружная локализация сыпи у грудничка, скорее всего, указывает на ее аллергический характер. | Гастроинтестинальная аллергия — со стороны желудочно-кишечного тракта
Некоторые диетологи и нутрициологи считают младенческие колики видом пищевой аллергии. Но каждый случай нужно оценивать индивидуально. |
— Можно ли вводить прикорм при аллергии и в чем основные правила введения прикорма детей-аллергиков?
— Следует отличать два состояния у ребенка с аллергией — обострение и ремиссию. При обострении атопического дерматита новые продукты прикорма вводить не следует, а только что попробованный продукт требуется отменить и вернуться на ступень до этого.
Далее нужно действовать последовательно.
- Подобрать с врачом основное питание для ребенка.
- Дождаться ремиссии и исчезновения признаков аллергии.
- Начинать пробовать новые продукты прикорма.
— Расскажите, пожалуйста, подробнее про введение прикорма детям с аллергией — о его сроках и особенностях.
— Детям с разными формами аллергии разницы в правилах введения прикорма не будет.
- Если ребенок скомпенсирован по пищевой аллергии, то есть ему правильно подобрано основное питание, нет жалоб и проявлений, которые выдают в нем аллергика, то прикорм может вводиться так же, как здоровому ребенку.
- Если у ребенка обострение пищевой аллергии в гастроинтестинальной форме, то прикорм следует отменить и разобраться с основным питанием — основной потребностью ребенка.
Бытует мнение, что пищевую аллергию у малыша можно лечить с помощью прикорма — если отменить грудное молоко и ввести кашу, пищевая аллергия пройдет. Это неправильно, ребенок нуждается в белках животного происхождения, чтобы расти. Поэтому лечение пищевой аллергии — это назначение специальной лечебной смеси, а не назначение прикорма.
— Как вводить прикорм при аллергии на коровий белок?
— Если ребенок не переносит коровье молоко, то высока вероятность того, что он не будет переносить и козье молоко. Это показание к назначению лечебной смеси. Ребенку с пищевой аллергией ни творожков, ни йогуртов на первом году жизни давать не следует.
Козье молоко — это не лекарство от пищевой аллергии, а питание здоровых детей. Но малышам с отягощенным анамнезом, у которых аллергия не проявилась, для прикорма можно посоветовать молочные каши на козьем молоке и фруктовое пюре с козьим творожком.
— Как контролировать реакцию на прикорм?
— У взрослого аллергия немедленного типа — съел кусочек шоколада или меда и сразу зачесался. У малышей пищевая аллергия чаще накопительная. Поэтому интервал между введением новых продуктов прикорма должен составлять две недели, чтобы посмотреть, не накопился ли аллерген и не пошла ли реакция на данный прикорм.
На основании этих признаков пищевой аллергии врач может заподозрить у ребенка аллергию на прикорм:
- высыпания на коже, сухость, покраснения при кожной форме аллергии;
- срыгивания, боли в животе, недостаточная прибавка веса, слизь и кровь в стуле при гастроинтестинальной форме аллергии.
В пищевой дневник мама ежедневно записывает количество и объем кормлений, изменения в самочувствии малыша. Пищевой дневник может быть назначен для ребенка в любом возрасте:
- на грудном вскармливании — для контрольных взвешиваний;
- на искусственном вскармливании — для оценки суточного питания из бутылочки;
- при введении прикорма — для учета всех видов прикорма и достаточности суточного объема.
— Сколько времени должно пройти до введения следующего продукта в прикорм?
— Союз педиатров России рекомендует интервал в 14 дней между введениями в прикорм нового продукта. Для прикорма выбирают гипоаллергенные овощи белого и зеленого цвета — кабачок, цветную капусту, брокколи, шпинат, лук, картошку и другие.
Традиционная схема введения прикорма — новый продукт вводят постепенно, начиная с одной чайной ложки и каждый день понемногу увеличивая порцию.
Ротационная схема введения прикорма при аллергии — вводятся сразу две чайные ложки нового продукта. Такой прикорм следует повторять каждые четыре дня, увеличивая объем в два раза.
Пример ротационной схемы введения прикорма для детей с пищевой аллергией:
- 1-й день — 2 чайные ложки кабачка,
- 2-й день — ничего не даем,
- 3-й день — например, гречневая каша на воде,
- 4-й день — ничего не даем,
- 5-й день — 4 чайные ложки кабачка.
У мамы есть четыре дня, чтобы посмотреть, как ребенок себя чувствует на фоне прикорма. «Пустые» дни ребенок переносит плохо — пищевой интерес есть, он требует кушать, а ничего нет.
Независимо от способа введения прикорма рекомендуется ввести пищевой дневник.
— Что делать, если появилась аллергия?
— Чаще дебют аллергии случается в первые месяцы жизни, потому что самая популярная причина пищевой аллергии — непереносимость белков коровьего молока, которые ребенок порой получает с рождения. Если малыш хорошо переносит мамино молоко или сухую молочную смесь, а на прикорм проявились признаки аллергической реакции, нужно отменить прикорм и вернуться к тому, что ели раньше, понаблюдать за состоянием малыша и обратиться к врачу.
— Алла Анатольевна, расскажите о схемах введения прикорма в разном возрасте.
— В России самый главный эксперт — Союз педиатров, к его рекомендациям прислушиваются все педиатры, в том числе в вопросах вскармливания здоровых детей и малышей с пищевой аллергией.
Детям с пищевой аллергией первый прикорм начинают давать в 5—5,5 месяца. В отличие от здоровых малышей, детям-аллергикам из рациона исключают некоторые продукты — выявленные аллергены. В остальном все то же самое — каждый новый прикорм начинается с микродоз гипоаллергенных продуктов, порция увеличивается постепенно.
К девяти месяцам основные продукты прикорма малыш уже попробует. До года рацион ребенка продолжит расширяться, а консистенция продуктов будет уже другой — ему даются мелко- и крупноизмельченные пюре и каши.
— Стоит ли беспокоиться из-за дефицита питательных веществ, если ребенок не проявляет реакцию только на один вид прикорма?
— Если ребенок хорошо прибавляет вес, хорошо себя чувствует, скомпенсирован по своей пищевой аллергии, но при этом получает грудное молоко или молочную смесь и один вид прикорма, то этого недостаточно.
Если у ребенка идет аллергическая реакция на грудном или искусственном вскармливании, то любой прикорм будет переноситься плохо. В такой ситуации аллергия на грудное молоко или смесь первична, аллергия на прикорм — вторична.
Если ребенок скомпенсирован по основному питанию, то особенных рекомендаций по введению прикорма не требуется. Все питание, которое получает ребенок с рождения, лучше записывать в пищевой дневник. У ребенка с пищевой аллергией молочные виды прикорма на первом году жизни будут исключены. Малышу с пищевой аллергией нужен врач для консультации и наблюдения, потому что именно он в этом случае должен подбирать прикорм.
Врач-педиатр
Алла Анатольевна Щербакова
*Идеальным питанием для грудного ребенка является молоко матери. ВОЗ рекомендует исключительно грудное вскармливание в первые 6 мес. МАМАКО® поддерживает данную рекомендацию. Перед введением в рацион малыша новых продуктов проконсультируйтесь со специалистом.
Источник