Пищевая аллергия у детей
Содержание статьи
Пищевая аллергия у детей — это специфические иммунологические реакции и клинические симптомы, возникающие при попадании аллергенов из еды либо при перекрестных воздействиях. Заболевание проявляется дерматологическими (сыпью, кожным зудом), респираторными (заложенностью носа, насморком, чиханием) и гастроинтестинальными признаками (болями в животе, тошнотой и рвотой, неустойчивостью стула). Для диагностики используют кожные прик-тесты, клинические и иммунологические исследования крови, провокационные тесты. Для лечения пищевой аллергии у детей назначают элиминационные диеты, медикаментозную терапию.
Общие сведения
Пищевая аллергия — одна из самых распространенных проблем педиатрии, которая, по разным данным, выявляется у 8-30% детей. Наиболее часто болезнь диагностируется в младенческом и раннем детском возрасте и в промежутке 7-10 лет. Реже всего проблема встречается в 3-7 лет. Мальчики и девочки одинаково восприимчивы к влиянию пищевых аллергенов. Изменение характера питания и появление большего количества экзогенных антигенов, попадающих в организм, обуславливает дальнейшее повышение заболеваемости пищевой аллергией.
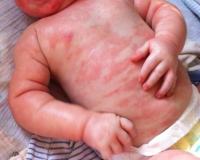
Пищевая аллергия у детей
Причины
Этиологические факторы заболевания — это различные компоненты питания, к которым организм вырабатывает антитела. Существует явление перекрестной аллергии, когда наличие сенсибилизации к пыльце растений или шерсти животных сопровождается непереносимостью определенной пищи. Для развития патологии также должны присутствовать предрасполагающие факторы:
- Генетические предпосылки. Установлено, что более 50% больных с пищевой аллергией имеют наследственную предрасположенность к атопическим заболеваниям. Это контролируется 4-мя группами генов, которые передаются независимо друг от друга, поэтому у ребенка может быть абсолютно любая их комбинация.
- Антенатальные воздействия. Сюда относят экстрагенитальные болезни женщины и патологии течения беременности, которые негативно влияют на плод. Весомый фактор риска — наличие у беременной вредных привычек. Нерациональное питание будущей матери и употребление большого числа аллергизирующих продуктов также повышают вероятность заболевания у ребенка.
- Постнатальные факторы. К ним принадлежат патологические роды, которые снижают адаптационные возможности организма и повышают риск сенсибилизации от матери. Пищевая аллергия чаще возникает у детей, которые находились на искусственном вскармливании или начали слишком рано (до 6 месяцев) получать прикорм.
- Функциональные нарушения. В раннем возрасте у детей недостаточно развита система ферментов пищеварения, которые расщепляют белковые антигены и предотвращают их попадание в организм. Местный кишечный иммунитет также неактивен, что усиливает вероятность проникновения аллергена.
Патогенез
Наиболее частые аллергены для детей — коровье молоко, яйца, орехи, соя, пшеница, рыба. Основные патогенные компоненты такой пищи — водорастворимые гликолипиды. Это небольшие молекулы, которые устойчивы к действию термической обработки, влиянию пищеварительных ферментов. Поэтому они поступают в детский организм в неизмененном виде, приводя к специфическим иммунологическим реакциям.
Основной иммунологический механизм пищевой аллергии — реагиновый тип повреждения тканей (I тип). Его суть заключается во взаимодействии аллергенов пищи с иммуноглобулинами, в результате чего активируются тучные клетки (базофилы). Они выделяют в окружающие ткани гистамин, другие биологически активные вещества, которые вызывают характерные симптомы. Реже встречаются реакции замедленной чувствительности (IV тип).
Сенсибилизация к аллергенам происходит как через оболочки ЖКТ, так и через слизистую респираторного тракта. В первом случае происходит нарушение естественного защитного барьера кишечника, вследствие чего чужеродные белки попадают в кровь. Ингаляционные аллергены преимущественно являются пыльцой растений. Они стимулируют образование IgE, которые могут реагировать с некоторыми веществами из продуктов питания, вызывая перекрестную пищевую аллергию.

Пищевая аллергия у детей
Классификация
По количеству продуктов, провоцирующих нежелательные симптомы, выделяют моновалентную сенсибилизацию, которая составляет всего 20-30% и поливалентную пищевую аллергию. В 79% случаев заболевание сочетается с чувствительностью к другим типам аллергенных веществ (пыль, пыльца растений, медикаменты). По патогенезу выделяют IgE-зависимую и IgE-независимую форму. В дополнение к этим классификациям педиатры подразделяют болезнь на 3 типа:
- Тип А — аллергия у новорожденных и детей раннего возраста, которая связана с нарушениями барьерной функции пищеварительного тракта и отсутствием оральной толерантности.
- Тип B — патология младших школьников и подростков, когда сенсибилизация преимущественно происходит через респираторный тракт, а пищевая аллергия развивается по перекрестному механизму.
- Тип С — редкий вид, который диагностируется у подростков (чаще — девушек) без предрасположенности к атопии или других факторов риска.
Симптомы
Все проявления пищевой аллергии у детей делятся на типичные и атипичные. К первым относят поражения дыхательной системы и кожи (встречаются чаще), пищеварительной системы (наблюдаются реже). Этим течение болезни отличается от взрослых, у которых обычно поражается ЖКТ. Атипичные признаки включают симптомы со стороны мочевыделительной, сердечно-сосудистой, нервной и костно-мышечной системы.
Первым признаком аллергии на продукты питания, как правило, служат патологические изменения кожи. Высыпания имеют вид плоских красных пятен или папул, возвышающихся над кожным покровом. Сыпь зачастую сопровождается шелушениями и мучительным зудом. Поражения в основном расположены на лице и шее, в зоне локтевых сгибов, предплечий и кистей. При повторных эпизодах пищевой сенсибилизации высыпания локализуются на этих же местах.
Респираторные проявления протекают с вовлечением верхних дыхательных путей. У детей возникает заложенность носа, многократное чихание, обильные водянистые выделения. Реже беспокоят першение в горле и покашливание. Подобные симптомы характерны для грудничков и детей до трехлетнего возраста. У дошкольников и младших школьников превалирует поражение бронхолегочной системы — приступы одышки, удушья.
Аллергическое воспаление ЖКТ отличается полиморфизмом симптоматики. У младенцев отмечаются частые срыгивания, рвота, кишечные колики и метеоризм. Для энтероколита характерен жидкий стул со слизью и примесями крови. В старшем возрасте пищевая аллергия протекает по типу гастродуоденита — ребенок жалуется на боли и рези в области желудка, тошноту и тяжесть в брюшной полости после еды, неустойчивость стула.
Скорость развития клинической картины определяется разновидностью иммунологических реакций. При I типе патологические симптомы выявляются сразу или через один-два часа после употребления запрещенного продукта, а при IV типе от приема пищи до аллергических проявлений может пройти до 2 суток, что затрудняет постановку диагноза и откладывает начало лечения. Продолжительность симптоматики — от 1-2 до 10 дней, что обусловлено степенью тяжести болезни, количеством съеденного аллергена.
Осложнения
Опасность пищевой аллергии заключается в том, что без лечения она является первой ступенькой в так называемом «аллергическом марше». Сначала на фоне сенсибилизации к продуктам у ребенка развивается атопический дерматит, после чего заболевание переходит на следующую ступень — поражение органов дыхания в форме аллергического ринита. При отсутствии лечения «марш» достигает третьей ступени, когда манифестирует бронхиальная астма.
Длительно недиагностированная патология сопровождается аллергическим поражением суставов и повышает риск ревматоидного артрита. Самое тяжелое проявление пищевой аллергии — анафилактический шок. Состояние более характерно для новорожденных, младенцев. Симптоматика появляется в течение 1-3 минут после контакта с аллергеном. Начинаются бронхоспазм, отек гортани, коллапс, которые без во время начатого лечения приводят к летальному исходу.
Диагностика
Своевременное обнаружение пищевой аллергии для подбора лечения представляет проблему в детской аллергологии-иммунологии, что обусловлено разнообразием иммунологических механизмов и высокой частотой перекрестных реакций. Диагностический поиск начинается с опроса родителей и ребенка: как давно начались симптомы, с чем связывается их появление, есть ли в семье факторы риска. Для установления факта пищевой аллергии проводятся лабораторные исследования:
- Кожные пробы. Простое и безопасное исследование, которое выявляет сенсибилизацию к основным видам аллергенов. Выполняется в любом возрасте, но у пациентов до 2-х лет врач может получить искаженные результаты в связи с недоразвитием реактивности кожи. Наличие и степень реакции оценивают по размеру покраснения и отека после постановки прик-теста.
- Гемограмма. Чтобы обнаружить патологию, ребенку выполняют провокационный тест: дают аллергенный продукт и сразу же назначает анализ крови. Если есть гиперчувствительность, в результатах будет снижение уровня лейкоцитов (более, чем на 1000) и тромбоцитов (на 20% и более), а уровень эозинофилов возрастет.
- Иммунологические методы. В клинической аллергологии большое значение имеет диагностика уровня общего IgE и специфических IgE-антител. Исследование имеет точность более 95% и является решающим в постановке диагноза пищевой аллергии, особенно если сомнительны результаты других тестов.
В диагностическом поиске используют элиминационный метод: из пищевого рациона исключают определенные продукты, способные вызвать аллергию, и наблюдают за самочувствием ребенка. Если патология присутствует, соблюдение диеты без какого-либо лечения приводит к улучшению состояния. По показаниям врач рекомендует консультацию смежных специалистов — детского гастроэнтеролога, пульмонолога, дерматолога. Специалисты могут предложить дополнительные лабораторные и инструментальные исследования.

Кожные пробы
Лечение пищевой аллергии у детей
Диетотерапия
Основу лечения составляют специальные элиминационные диеты. Они предназначены для контроля симптомов аллергии, предотвращения осложнений и стабилизации состояния. Рацион подбирается исходя из возраста больного, степени тяжести заболевания и количества запрещенных продуктов. В современной педиатрии выделяют 2 основных типа диетотерапии для лечения у детей пищевой аллергии:
- Неспецифическая гипоаллергенная диета. В этом случае все продукты разделяют на три группы по степени аллергенности (высокая, средняя и низкая). Из питания полностью исключают еду из первой категории (яйца, коровье молоко, цитрусовые и т. д.) и ограничивают количество продуктов со средней степенью аллергизирующей активности.
- Индивидуальная элиминационная диета. Меню подбирают после полной диагностики и выявления продуктов, при употреблении которых у ребенка начинаются неприятные симптомы. Основные типы рационов: безмолочный, с исключением яиц, с отказом от злаков. Возможны и другие варианты питания, особенно при поливалентной пищевой аллергии.
Назначение диетотерапии у детей включает 3 последовательных этапа: подбор питания, что занимает 3-10 дней, период строгого соблюдения ограничений, этап расширения рациона, который проводится в среднем через 12-18 месяцев. Такой подход современных протоколов лечения показывает высокую эффективность: у 43% пациентов клинические проявления пищевой аллергии исчезают на 5-7 день, у 11% — через 2 недели, у 23% — спустя 1 месяц от начала терапии.
Подбор диеты у детей грудного возраста имеет свои особенности. Учитывая, что самая частая причина пищевой аллергии в этот период — белки коровьего молока, малышу требуется перевод на лечебные смеси. Специализированное детское питание содержит гидролизаты протеинов, которые не имеют аллергизирующих свойств. Недостатком смесей является их горький вкус, из-за чего иногда приходится переходить на составы с соевыми белками.
Консервативная терапия
Помимо диетотерапии, схемы лечения пищевых аллергий включают медикаменты. Основная группа препаратов, разрешенная к применению у детей, — антигистаминные средства. Они назначаются в период обострения болезни, чтобы быстро убрать аллергическое воспаление и улучшить состояние пациента. При среднетяжелом течении показаны препараты в пероральной форме выпуска, а на пике обострения для лечения используют средства первого поколения в виде парентеральных растворов.
Еще одна категория медикаментов — энтеросорбенты. Они эффективно связывают избыток пищевых белковых аллергенов в ЖКТ и выводят их из организма, уменьшая степень интоксикации. При тяжелых формах пищевых аллергий и развитии «марша» в схемы лечения включаются топические и системные глюкокортикоиды, стабилизаторы мембран тучных клеток, антилейкотриеновые препараты.
Прогноз и профилактика
При раннем выявлении аллергизирующих факторов и их исключении из рациона происходит полное выздоровление. Соблюдение рекомендаций по питанию позволяет предотвратить рецидивы заболевания. По мере того как увеличивается оральная толерантность, у части детей наступает спонтанное выздоровление, что подтверждается данными статистики: среди взрослых истинными формами пищевой аллергии страдает только 1-3% (в сравнении с 8-30% у детей).
Чтобы снизить риск аллергических проявлений у детей, необходимо максимально ограничить влияние аллергенов на организм. Профилактика состоит из двух этапов:
- Антенатальный этап. Включает рациональное питание беременной, назначение элиминационных диет женщинам, которые имеют отягощенный аллергологический анамнез.
- Постнатальный этап. Предполагает исключительно грудное вскармливание до 6-месячного возраста, что дает ребенку антигенную защиту, а также основанное на принципах доказательной медицины введение прикорма, при необходимости — молочных смесей.
Источник
Пищевая аллергия у ребенка – причины и лечение, о которых должна знать каждая мама

Некоторые дети страдают от непереносимости определенных продуктов питания. Данная патология может привести к опасным последствиям, поэтому родители должны сразу заняться ее лечением. Правильная терапия и коррекция рациона помогает во многих случаях снизить гиперчувствительность малыша к еде или полностью ее устранить.
Пищевая аллергия – причины
Рассматриваемое заболевание представляет собой неадекватную реакцию иммунной системы на попадание в организм определенных белков. Пока точно не выяснено, почему у одного ребенка возникает аллергия на еду, а другой спокойно кушает аналогичные продукты. Факторы, которые предположительно связаны с развитием пищевой гиперчувствительности:
- наследственная предрасположенность;
- особенности внутриутробного развития;
- нездоровое питание матери в период вынашивания;
- раннее начало прикорма;
- перенесение любых острых инфекций;
- нарушение работы желудочно-кишечного тракта;
- гестоз у матери;
- неблагоприятная экологическая обстановка;
- прием запрещенных медикаментов и химических веществ во время беременности;
- недостаточная продолжительность грудного вскармливания.
На какую еду может быть аллергия?
Иммунные реакции возникают в ответ на потребление многих продуктов, но основных раздражителей всего восемь. Пищевая аллергия у детей раннего возраста наблюдается преимущественно на белок коровьего молока. Особенно часто она развивается при слишком быстром введении прикорма или преждевременном отлучении от груди. Продукты помимо коровьего молока, к которым есть гиперчувствительность у большинства малышей:
- пшеница;
- яйца;
- орехи;
- соя;
- ракообразные;
- арахис;
- рыба.
Пищевая аллергия у ребенка может возникнуть и на следующую еду:
- морковь;
- рожь;
- томаты;
- сельдерей;
- болгарский перец;
- земляника;
- цитрусы;
- малина;
- ананас;
- клубника;
- манго;
- дыня;
- гранат;
- хурма;
- киви;
- шоколад;
- какао;
- мед;
- грибы;
- кофе и другие.
Как проявляется пищевая аллергия у детей?
Признаки неадекватного иммунного ответа индивидуальны у каждого ребенка. Распространенные симптомы пищевой аллергии:
- кожные высыпания;
- скачки температуры тела;
- нарушения стула;
- патологии дыхания;
- насморк;
- чихание;
- кашель;
- тошнота;
- отек языка и губ;
- рвота;
- кишечные колики;
- анафилактический шок;
- отсутствие аппетита;
- уменьшение массы тела (чаще у грудничков);
- головокружения;
- снижение давления;
- обмороки;
- срыгивания;
- боли в животе;
- афтозный стоматит;
- метеоризм;
- отек Квинке;
- раздражительность и плаксивость;
- зуд.

Через сколько времени проявляется аллергия на еду?
Скорость возникновения симптомов представленной патологии непостоянна. Пищевая аллергия у ребенка может обнаружиться спустя 3-5 минут после употребления раздражающего продукта или появляется через несколько дней. Временные показатели зависят от интенсивности иммунной реакции, общего состояния здоровья, концентрации в еде химических веществ, к которым чувствителен малыш. Быстрее проявляется пищевая аллергия на коже у детей. Дерматологические признаки наблюдаются в течение 1-2 часов или раньше. Часто они сочетаются с нарушением функций дыхательной системы.
Сыпь при аллергии
Кожные симптомы заболевания поражают эпидермис преимущественно на лице, особенно в области щек, подбородка и вокруг рта. Иногда высыпания покрывают и другие участки, могут распространиться на все тело. Существуют разные варианты, как выглядит сыпь при аллергии:
- Пятна. Их диаметр колеблется от нескольких миллиметров до 5 см, они склонны сливаться друг с другом. Пятна не возвышаются над поверхностью здоровой кожи и не прощупываются, заметны только визуально. Цвет таких образований – розовый, красный, желто-коричневый.
- Бляшки. Уплощенные узелки, слегка выступающие над эпидермисом. Они имеют разные размеры, тоже часто объединяются. Оттенок бляшки редко отличается от здоровой кожи, иногда становится красновато-розовым.
- Везикулы. Маленькие пузырьки диаметром до 5 мм. Внутри таких полостей содержится мутный или прозрачный экссудат.
- Папулы. Визуально очень похожи на везикулы, образования выглядят как округлый бугорок над кожей. Внутри папул нет жидкости и полости.
- Волдыри. Сыпь, полностью идентичная везикулам, но большого размера. Диаметр волдыря более 5 мм.
- Пустулы. Мелкие и средние образования с полостью внутри. Она содержит гнойный экссудат, поэтому высыпания приобретают белый, желтовато-зеленый или коричневый цвет.
Дерматологические симптомы пищевой аллергии у детей сопровождаются не только визуальной клинической картиной. Все кожные проявления сочетаются с интенсивным зудом, шелушением, растрескиванием, иногда добавляется онемение и болезненность, образование мелких язв и эрозий. Внешние патологические признаки у ребенка представлены на фотографиях.
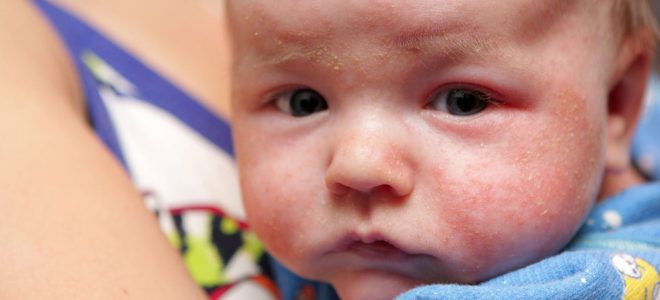

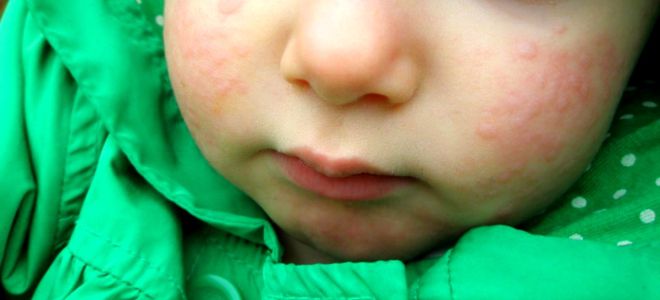
Температура при аллергии
Многие родители сталкиваются с лихорадкой и жаром у ребенка после употребления продуктов-раздражителей. Ответ на вопрос, бывает ли температура при аллергии у детей, положительный. Неадекватная реакция иммунной системы на пищевые белки может сопровождаться жаром, вплоть до 39-40 градусов. Это называется аллергической токсемией, она сочетается с ознобом и обильным потоотделением. Данное состояние является крайне опасным, требующим немедленного вызова бригады экстренной медицинской помощи.
Стул при аллергии у ребенка
В большинстве случаев гиперчувствительность сопровождается нарушением работы желудочно-кишечного тракта в виде диареи. Признаки пищевой аллергии у детей включают:
- частый и жидкий стул;
- вкрапления стекловидной слизи в кале;
- примеси крови в фекалиях;
- сильный метеоризм;
- рвоту и тошноту;
- спастические боли в животе;
- отрыжку, срыгивания.
Реже пищевая аллергия у ребенка протекает с запорами. Это провоцируется избыточным напряжением мускулатуры кишечника и задержкой каловых масс. Из-за отсутствия регулярной дефекации в организме накапливаются токсические соединения, и общее состояние малыша значительно ухудшается. Ребенок может испытывать боли в области анального отверстия, паха (с левой стороны), в низу живота.
Чем опасна пищевая аллергия у детей?
Симптоматика представленной патологии способна вызвать тяжелые осложнения. Пищевая аллергия у детей до года, в сочетании с диареей и рвотой, приводит к сильному обезвоживанию организма. Для грудничка это крайне опасное состояние, которое оканчивается даже летальным исходом. Помимо обезвоживания, пищевая аллергия провоцирует следующие последствия:
- анафилактический шок;
- удушье;
- отек Квинке;
- спазм бронхов.
Пищевая аллергия у ребенка – что делать?
Если у малыша наблюдаются перечисленные выше осложнения, следует сразу вызвать бригаду скорой медицинской помощи. В домашних условиях терапия проводится, когда диагностирована легкая или умеренная пищевая аллергия у детей – лечение предполагает такие мероприятия:
- исключение из рациона продукта, вызвавшего реакцию иммунной системы;
- прием антигистаминных препаратов;
- дезинтоксикация организма;
- восстановление водно-солевого баланса и микрофлоры кишечника;
- купирование дерматологических симптомов;
- соблюдение специальной диеты.

Лекарство от пищевой аллергии для детей
Медикаменты должен посоветовать педиатр, потому что малышам нельзя давать некоторые антигистаминные препараты. Пищевая аллергия у ребенка быстро купируется следующими средствами:
- Цетрин;
- Летизен;
- Парлазин;
- Зиртек;
- Цетиризин;
- Зодак;
- Кларисенс;
- Лоратадин;
- Кларитин;
- Дезал;
- Ломилан;
- Эриус;
- Лорагексал;
- Дезлоратадин;
- Кларотадин;
- Тавегил;
- Клемастин;
- Фексофенадин;
- Астемизол;
- Терфенадин и аналоги.
Параллельно с тем, как лечить пищевую аллергию у ребенка, необходимо восстановить водно-солевой баланс в организме, особенно при наличии рвоты и диареи. Для этого подойдут такие лекарства:
- Регидрон;
- Ионика;
- Орсоль;
- Гастролит;
- Регисол;
- Нормогидрон;
- Электрал;
- Ре-Соль и другие.
Вывести токсины помогают сорбенты:
- активированный или белый уголь;
- Атоксил;
- Полисорб;
- Неосмектит;
- Энтеросгель;
- Силикс;
- Максисорб;
- Смекта;
- Бента;
- Полипефан и синонимы.
Для восстановления микрофлоры кишечника и улучшения пищеварительных процессов рекомендуются:
- Бифиформ;
- Энтерожермина;
- Ацидолак;
- Биоспорин;
- Лактусан;
- Бифидумбактерин;
- Йогурт;
- Лактобактерин и аналоги.
Лечение аллергической сыпи
Местная терапия необходима для устранения дерматологических проявлений патологии, снятия зуда и болевого синдрома. Кожная аллергия на еду у детей хорошо поддается лечению с помощью следующих медикаментов:
- Фенистил;
- Псило-Бальзам;
- Кетоцин;
- Адвантан;
- Гистан;
- Элидел;
- Скин-Кап;
- Протопик;
- Деситин;
- Ла-Кри;
- Вундехил и другие.
Диета при пищевой аллергии у детей
Важной составляющей комплексного лечения рассмотренного заболевания считается правильный рацион. Исключение раздражающего продукта – не единственная мера, как вылечить пищевую аллергию у ребенка. Необходимо удалить из меню малыша все блюда и напитки, которые могут спровоцировать неадекватный иммунный ответ:
- яйца;
- рыба и любые морепродукты;
- жирное мясо и птица;
- наваристые бульоны;
- соусы;
- копчености;
- острые, соленые, кислые, пряные продукты;
- колбасные изделия;
- мясные субпродукты и потроха;
- острые, плавленые сыры;
- цельное молоко;
- грибы;
- томаты;
- болгарский перец;
- редька;
- щавель;
- редис;
- шпинат;
- маринады, соления, консервы;
- квашеные овощи;
- арахис;
- цитрусы;
- все орехи;
- абрикосы;
- виноград;
- клубника, земляника, малина;
- ананас;
- киви;
- арбузы и дыни;
- персики;
- облепиха, шиповник;
- шоколад;
- тугоплавкие жиры, маргарины;
- карамель;
- десерты с кремом;
- пастила;
- какао;
- мед;
- зефир;
- морковь;
- выпечка, изделия из муки высшего сорта;
- газированные напитки, особенно сладкие;
- манная крупа;
- соя и блюда из нее.

Разрешенные продукты при пищевой аллергии у ребенка:
- каши;
- постное мясо и птица;
- вегетарианские бульоны и супы;
- неострый сыр;
- растительное и топленое сливочное масло;
- кисломолочные продукты (нежирные);
- груши;
- белые и зеленые яблоки;
- светлые сорта сливы, черешни;
- сухофрукты;
- кабачки, патиссоны;
- зелень;
- любая капуста;
- хлеб второго сорта или темный;
- некрепкий чай;
- компоты, морсы из разрешенных ягод и фруктов;
- негазированная вода.
Пищевой дневник ребенка – образец при аллергии
Если точно не удается выяснить, к каким конкретно продуктам у малыша гиперчувствительность, нужно регистрировать все съеденные им блюда и реакцию на них. Пищевой дневник при аллергии у ребенка следует вести ежедневно, записывая туда не только наименования продуктов, но и количество в граммах. Можно делать это в бумажном или электронном варианте. Образец приведен ниже.
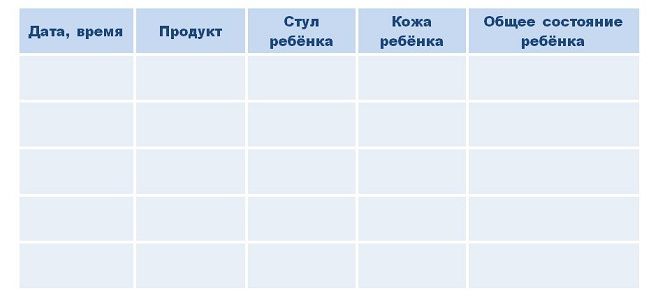
Меню для ребенка с пищевой аллергией
С описанными выше ограничениями сложно составить полноценный и вкусный рацион, но это вполне реально. Гастроинтестинальная пищевая аллергия у детей – не приговор. Малыш может «перерасти» патологию, и постепенно вернуться к нормальному питанию. Пока нужно соблюдать диету, важно позаботиться о достаточном содержании необходимых ребенку веществ и витаминов. Примерное меню представлено ниже.
Завтрак:
- овсяная каша;
- салат из творога с огурцами и зеленью.
Второй завтрак:
- кусочек сладкого печеного яблока;
- некрепкий чай.
Обед:
- вегетарианский суп;
- отварной рис;
- паровая мясная котлета;
- узвар.
Полдник:
- нутовые оладьи;
- кефир.
Ужин:
- тушеный картофель;
- суфле из мяса птицы;
- чай.
Перед сном:
- творожная запеканка;
- компот.
Если обнаружена пищевая аллергия у грудного ребенка на естественном вскармливании, диету следует соблюдать матери. «Искусственникам» подбираются специальные смеси:
- Нутрилон Пепти;
- Прегестимил;
- Нутрамиген;
- Фрисопеп;
- Нутрилак Пептиди и другие.
Источник