Почему чешутся локти и появились красные пятна?
Содержание статьи

Чешутся локти при разных заболеваниях. Иногда это проявления аллергической реакции либо других заболеваний. Далеко не всегда люди ухаживают за кожей локтей надлежащим образом. Многие ограничиваются тем, что время от времени смазывают этот участок питательным кремом. В результате кожа при нерегулярном уходе быстро меняет свою структуру. Она становится грубее, появляются такие проблемы, как сухость и трещины. И если сначала ощущается только зуд, то со временем появляются и болевые ощущения.
Основные причины
Причины появления зуда и шелушения зачастую никак не связаны с системными заболеваниями. Зуд может быть косметической проблемой из-за пересушивания кожи. Не всегда это обусловлено только неправильным уходом. Бывает и так, что такая ситуация возникает при отсутствии полноценного питания, когда организм недополучает витамины.
Но если появились красные пятна и волдыри, другие сопутствующие симптомы, то речь идет как минимум о кожном заболевании, а иногда и о более серьезной патологии.
Экзема
Экзема многими считается одной из форм хронической аллергической реакции организма. Но это воспалительный процесс, который связан и с другими факторами — заболеваниями эндокринной системы, ЦНС, кишечника. Появляется экзема и при беременности, поскольку в этот период обостряются все хронические проблемы. Процесс начинается с того, что на любой части тела, в том числе и на локтях, возникают маленькие пупырышки. Постепенно начинается их нагноение, и через какое-то время они лопаются, на их поверхности появляются корочки. Процесс сопровождается зудом.
Кожа на локтях становится красной, отечной. Присоединяется и вторичная бактериальная инфекция, поскольку человек расчесывает пупырышки.
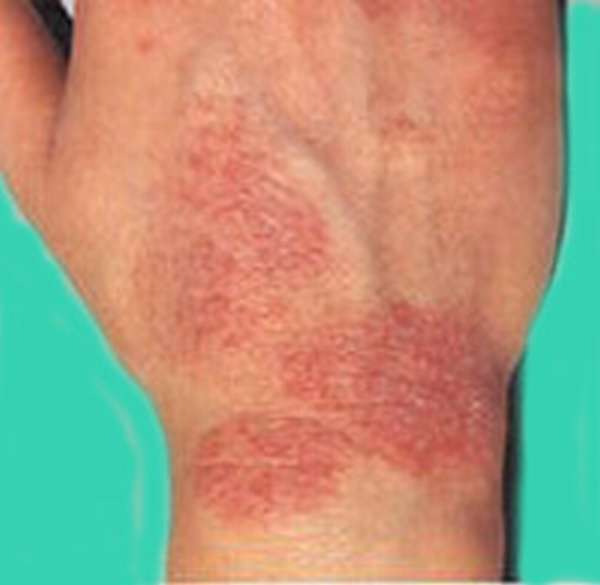
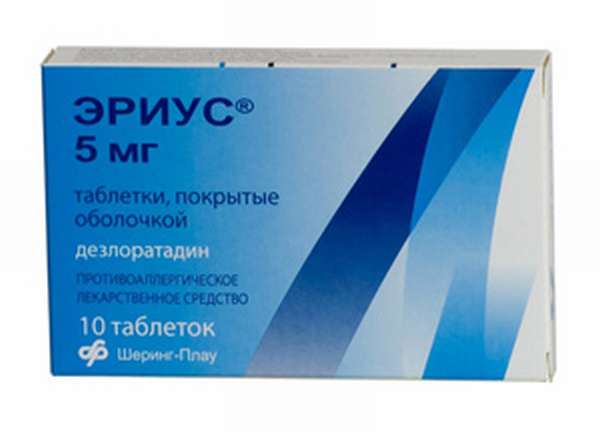
Лечение заболевания зависит от причины и форм экземы. Поскольку чаще всего имеет место аллергическая реакция, то для снятия зуда используются антигистаминные средства. В основном системные препараты второго и третьего поколения – Зиртек, Эриус, Кларитин.
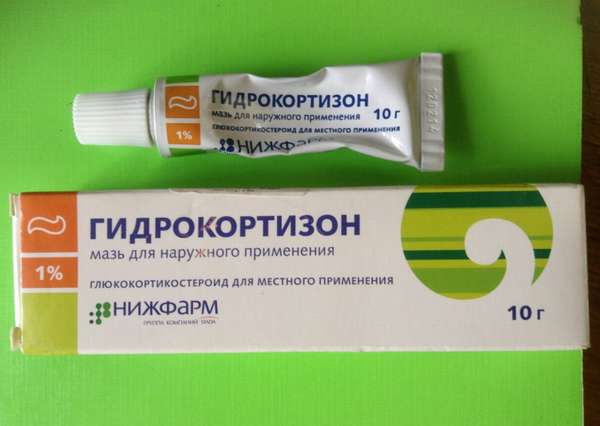
При тяжелом течении заболевания необходимо принимать кортикостероидные гормоны — сначала их назначают в виде таблеток, затем через неделю — уже в качестве наружных средств. Наибольшей популярностью пользуется гидрокортизоновая мазь.
Поскольку в развитии экземы важную роль играет психосоматика, то назначаются легкие успокаивающие средства – препараты валерианы. Важную роль играют и витамины группы В, аскорбиновая кислота.
Экзема развивается и у ребенка. Здесь важную роль играет профилактика — правильный уход за кожей и питание, при котором из рациона исключаются потенциальные аллергены (шоколад, цитрусовые и т. д.).
Взрослым тоже рекомендована диета, особенно в период обострения. В основном это молочно-растительный рацион питания, в котором источником белка являются кисломолочные продукты и в меньшей степени отварное нежирное мясо. Рекомендуется есть нейтральные овощи — кабачки, тыкву и т. д.
Атопический дерматит
Атопический дерматит — не аллергия как таковая, но предрасположенность к ней. Она развивается как хроническое заболевание, характерным симптомом которого является усиленный зуд. Чаще всего чешутся локти, но возникает и раздражение на других участках тела. Кожа сначала краснеет, потом становится сухой, на ней возникают чешуйки. Если есть расчесы, проникает бактериальная инфекция.
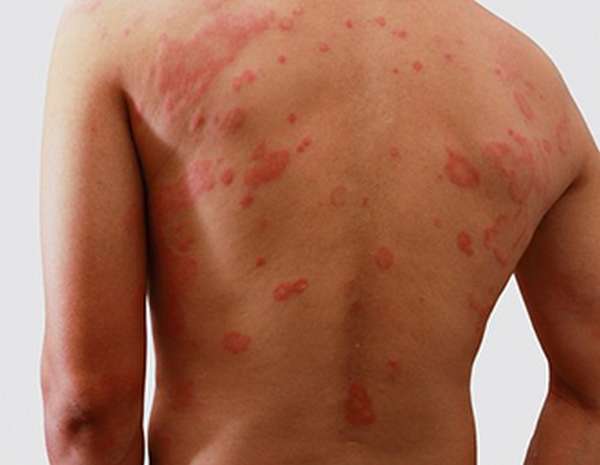
При легкой форме атопического дерматита основными признаками остаются зуд и сухость. Чаще всего симптомы заболевания наблюдаются у детей. Из-за постоянного зуда у них снижается концентрация внимания, нарушается сон.
Причиной атопического дерматита является обычно, помимо наличия самой предрасположенности, контакт с аллергеном, длительный горячий душ, повышенное потоотделение и изменение гормонального фона. У женщин это бывает после родов. Жесткая вода и нарушение иммунной защиты тоже провоцируют развитие заболевания.
Лечение атопического дерматита комплексное:
- 1. Прием антигистаминных препаратов (Зиртек, Кларитин и т. д.).
- 2. Противовоспалительные нестероидные препараты (Индометацин) – при необходимости, если есть сильное покраснение и отечность.
- 3. В тяжелых случаях — детоксикационная терапия (прием энтеросорбентов и введение реополиглюкина).
- 4. Для улучшения иммунной защиты — Тимолин и другие аналогичные препараты (если есть угроза бактериальной инфекции).
- 5. Легкие седативные средства.
- 6. Витаминотерапия — комплексы, которые включают аскорбиновую кислоту, витамины РР и группы В.
- 7. Глюкокортикоиды, в основном в виде мазей для наружного применения.
Для ускорения заживления назначают ихтиоловую или нафталановую мази, кремы с ментолом и т. д. Хорошо себя зарекомендовали нестероидные кремы на основе активированного цинка-пиритионата (Скин-кап).
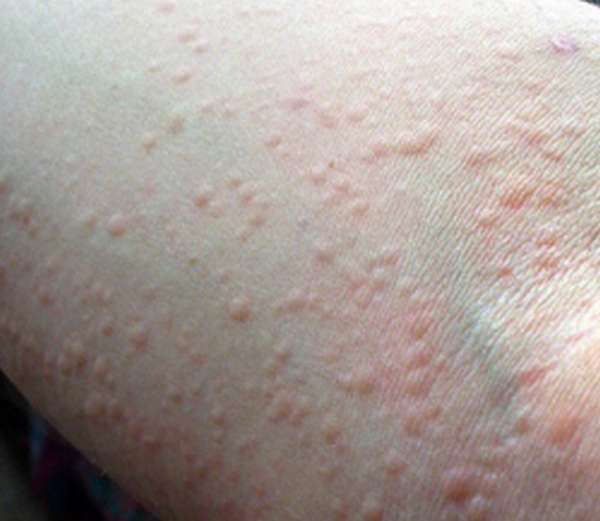
Крапивница
Сыпь, напоминающая по виду волдыри, появляющиеся после ожогов крапивы, имеет аллергическое происхождение. Крапивница — одно из распространенных заболеваний, которое встречается и у детей, и у взрослых. Оно может быть реакцией на самые разные раздражители, в том числе на холод или прямые солнечные лучи.
Но поскольку локти в таких случаях обычно закрыты одеждой, то такие волдыри на коже появляются чаще из-за контактов с другими аллергенами. Это укусы насекомых, некоторые лекарственные препараты (включая антибиотики), пищевые аллергены (цитрусовые, шоколад, морепродукты и т. д.).
Основные принципы лечения крапивницы:
В течение нескольких недель придется соблюдать диету, которая исключает упомянутые выше продукты, а также:
Одновременно назначаются антигистаминные препараты – Кларитин, Зиртек, Эриус. Крапивница протекает в разных формах, и при холинергическом типе заболевания нужно пить М-холиноблокаторы – Беллоид.
Важную роль играет витаминотерапия. Пациентам рекомендуется принимать аскорбиновую кислоту, рибофлавин, кальция пантотенат и другие витамины и минералы. Для того чтобы снизить проницаемость сосудов и уменьшить отечность и воспаление, рекомендуется пить глюконат кальция. Обычно его назначают одновременно с рутином и салицилатами.
Глюкокортикоиды принимают только при тяжелом течении заболевания. Обычно препараты для наружного использования в таких случаях считаются менее эффективными. Но в качестве дополнительной меры врач прописывает преднизолоновую мазь.

Иногда одновременно с сыпью на локтях развивается крапивница на слизистых оболочках. В таких случаях возникает отек Квинке. Он опасен тем, что отекают дыхательные пути. При нем вводят адреналин, но это делает только врач скорой помощи.
Инфекционные заболевания
Иногда прыщи и зуд на локтях вызваны не только аллергическими, но и инфекционными заболеваниями, хотя симптомы похожи. Грибковые поражения внешне проявляются как атопический дерматит. Чесотка, при которой возникают красные чешущиеся пятна, напоминает экзему. В каждом конкретном случае диагноз ставит только врач.
При грибковой инфекции используют нистатиновую мазь. При чесотке необходимо такое средство, как бензил бензоат — им смазывают пораженные участки, чтобы уничтожить чесоточного клеща.
Сложнее обстоят дела с лечением других заболеваний, которые провоцируют сыпь и зуд. Например, псориаз — патология, которая до сих пор изучена недостаточно. При ней обычно зуд и сыпь носят психогенный характер, и рекомендуются успокоительные средства, но специфического лечения до сих пор не разработано, хотя разработки препарата ведутся. Часто применяется ихтиоловая мазь и другие негормональные средства. Рекомендовано отказаться от горячего душа и ванны, чтобы не усугублять имеющиеся проблемы.
Зуд возникает и при сахарном диабете. В таком случае нужно нормализовать уровень глюкозы в крови. Необходимо применение наружных средств — увлажняющих и питательных кремов с противовоспалительным эффектом. Важно соблюдать определенную диету, назначенную врачом.
Иногда зуд является начальным проявлением поражения суставов. В таком случае нужно пройти полное обследование, которое поможет выявить патологию. Обычно назначаются противовоспалительные нестероидные мази.
Загрузка…
Источник
Проявление аллергии в области локтей и коленей
Главная » Симптомы »
Обычно сыпь на дерме возникает неожиданно. Это довольно неприятное проявление защитной реакции организма на различные раздражители (внешние, внутренние). На локтевых сгибах и коленях сыпь возникает в очень редких случаях и ей многие люди не придают должного внимания. Но они могут быть проявлением многих серьезных болезней.

Сыпь на локтях: причины возникновения
Сыпь в области локтей указывает на аллергию, воспаление, повреждение дермы, проникновение инфекции. К терапии такого симптома приступают после установления точной причины патологии. Высыпания появляются по всему телу. Но сыпь во внешней, внутренней области локтя обычно возникает при определенных патологиях:
- аллергический дерматит. Хроническая болезнь возникает после контакта с аллергеном (шерсть). Проявляется чаще всего аллергия на внутренней стороне локтя, также в области колен. Место поражения покрывается прыщами, внутри которых собирается жидкость. При этом человека беспокоит сильный зуд;
- псориаз. Эта болезнь практически неизлечима. Проявляется она шелушением, сыпью в области сгибов локтей. Характерный признак патологии – это чешуйки серебристого окраса которые легко снять. При отсутствии какой-либо терапии болезнь распространяется на новые территории;
- экзема. На дерме образуются мелкие прыщи (пузырьки), внутри которых присутствует жидкость. После того, как пузырь лопнет из него вытекает жидкость, появляется сильный зуд, шелушение. Иногда область поражения кровоточит. Эта болезнь чаще поражает колени, внутреннюю область локтя;
- микоз. Это грибковое поражение чаще наблюдается в областях с повышенной влажностью (район локтей с внутренней стороны, колен, паха, между пальцами). Микозу характерно поражение кожных покровов в виде пятен из прыщей;
- кольцевидная гранулема. Этот вид хронического заболевания чаще фиксируют у женщин. Первые признаки поражения видны в раннем возрасте. Они представлены сильной сыпью по локтям. Высыпания приносят массу неудобств, дискомфорта, но для жизни не опасны;
- другие причины. К ним относят недостаточную гигиену, чрезмерную чистоплотность, окружающая специфическая среда, употребление медикаментов, иммунные нарушения, постоянные стрессы, болезни внутренних органов, гормональные нарушения.
Также отметим механические повреждения кожных покровов. Их чаще фиксируют у людей, ведущих сидячий образ жизни (работа за компьютером). Руки таких работников постоянно соприкасаются с поверхностью стола, подлокотниками кресла.

Причины аллергической реакции на локтях у детей
Аллергия на локтях у взрослых пациентов и у детей возникает по различным причинам. У ребенка специфическая реакция организма в области локтей чаще вызывает контактный дерматит. Различные элементы окружающей среды начинают воздействовать на организм после рождения малыша. Раздражение может возникать на средства гигиены, пыль, детскую присыпку, даже пеленки из хлопка.
На локте сыпь может указывать и на пищевую аллергию. Если грудничка кормит грудью мать, значить сыпь, зуд, покраснение спровоцированы пищей, которую съела кормящая женщина. Серьезными аллергенами выступают белки, которые употребляет мать. Но даже у малышей, находящихся на искусственном вскармливании может развиться пищевая аллергия.
Аллергическая реакция на дерме может возникать и в период введения прикорма. Обычно покраснение, сыпь указывают на нарушение правил введения прикорма. Возможно новые продукты введены рано, быстро или в большом объеме.
Симптомы аллергии
Аллергические реакции организма имеют множество форм. Специфическая реакция организма обычно проявляется красными пятнами в области локтей, предплечий. На других частях тела такие покраснения отсутствуют. Если развивается контактная аллергия, пятна появляются на внутренней части локтя. При воздействии на организм пищевых аллергенов, специфические проявления реакции покрывают внешнюю сторону локтя.
Первым этапом развития аллергической реакции выступает красная сыпь. Затем ее дополняют другие проявления:
- растрескивание дермы;
- шелушение эпителия;
- отечность. Она может проявляться в легкой степени. При этом функции конечностей не нарушаются;
- надоедливый зуд.

Если же у больного появляются боли, нагноение, значит присоединилась инфекция, начался патологический процесс неаллергической природы.
При появлении отека слизистой оболочки врачи советуют вызывать скорую помощь. Ведь развитие отека Квинке несет опасность жизни пациента.
Основные причины аллергии в области колен
Аллергия на коленях обычно проявляется нижеуказанными признаками:
- смена текстуры дермы;
- кожный зуд;
- сыпь;
- шелушение;
- изменение окраса кожных покровов;
- жар.
Причины развития аллергической реакции в области колен те же, что и при аллергической реакции на локтях. Они представлены:
- шерстью животных;
- холодом;
- продуктами питания.
Иногда высыпания проявляются из-за таких факторов:
- наследственность;
- инфекция, спровоцированная грибками, бактериями;
- воздействие химического вещества, компонента.

Диагностика аллергических реакций
У многих болезней имеются сходные признаки. Сыпь в области колен, локтей может указывать на развитие разных патологических процессов. Для начала подходящей эффективной терапии врачу потребуется постановка точного диагноза. С этой целью врачи собирают анамнез, назначают больному диагностические процедуры.
Обязательной является дифференциальная диагностика, ведь пятна в области локтей появляются не только при аллергии. Их могут спровоцировать такие болезни:
- микоз;
- гранулемы;
- псориаз и т. д.
Основные методы терапии
Если проявилась аллергия на коленях или в области локтей не нужно начинать самолечение. Важно посетить специалиста. Только благодаря высокой квалификации врачей, использованию современного медицинского оборудования, препаратов можно точно установить причину развития аллергической реакции, начать ее правильное лечение.
Особым условием, от которого зависит эффективность предстоящего лечения, является исключение воздействия аллергена на организм. Определить фактор, провоцирующий появление пятен в районе локтей, колен поможет специальный тест (аллергопробы).
Обычно для устранения сыпи в области локтей, колен врачи используют следующие средства терапии:
- медикаменты наружного применения;
- масла;
- средства народной терапии;
- подсушивающие средства.
Лечение у взрослых
После того, как врач установит причину, по которой проявилась аллергия на локтях в виде сыпи, покраснений, назначается курс лечения. У взрослого пациента терапевтический курс аллергии обязательно включает следующие препараты, убирающие зуд, высыпания:
- «Преднизолон»;
- «Тавегил»;
- «Гидрокортизон»;
- «Дермовейт»;
- «Цетиризин»;
- «Локоид»;
- «Рупафин»;
- «Супрастин»;
- «Фенистил»;
- «Лоратадин»;
- «Латикорт».

Среди перечисленных лекарств присутствуют мази, в основе которых глюкокортикостероиды. Особенно эффективны такие препараты в устранении признаков аллергической реакции. Но использование любого средства из данной группы запрещено без консультации с врачом. Эти лекарства способны подавить воспалительный процесс. Если аллергическую реакцию дополнит проникновение инфекции, глюкокортикостероиды поспособствуют ее распространению, хронизации.
Лечение у детей
У ребенка лечение аллергии в области локтей начинают с того же момента, что и у взрослых пациентов. Первым делом устраняют аллерген. Определить раздражитель у детей до 3-х лет довольно сложно. Это объясняется тем, что их иммунная система в процессе формирования. Маме приходится самостоятельно устанавливать возможный аллерген.
Обязательно нужно:
- скорректировать питание малыша (исключить из рациона кофе, сдобную выпечку, морепродукты, молоко, шоколад);
- делать влажную уборку ежедневно.
Кроме этих действий, ребенку нужно давать сорбенты:
- «Смекта»;
- «Полисорб».
Также иногда врачи назначают антигистаминные средства. Но эти лекарства лишь временно убирают основные признаки аллергической реакции.
Народные методы
В лечении аллергических проявлений на сгибе локтя можно применять народную медицину. Из домашних средств можно использовать:
- отвар из чистотела;
- масло облепихи;
- отвар из цикория;
- масло чайного дерева;
- льняное масло;
- подсушивающие средства (йод, отвар зверобоя, перекись водорода, отвар чистотела);
- эфирные масла (роза, ромашка, лаванда, жасмин, герань);
- массаж увлажненными овсяными хлопьями;
- сбор успокоительных трав (лаванда, мята, липовый цвет, ромашка, мелисса).

Чтобы лечение принесло желаемый результат рекомендовано совмещать лечение народными средствами с использованием медикаментов, соблюдением профилактических мероприятий.
Профилактика
Профилактика аллергической реакции на коленях и локтях представлена нижеуказанными мероприятиями:
- соблюдение гипоаллергенной диеты;
- осуществление влажной уборки ежедневно;
- выбор гипоаллергенных косметических средств, парфюмов;
- из одежды использование только натуральных материалов;
- применение бытовой химии согласно инструкции, с соблюдением всех указаний, правил.
Источник
Сыпь и пятна на локтях — как отличить аллергию?
Информация носит справочный характер. Не занимайтесь самодиагностикой и самолечением. Обращайтесь ко врачу.
 Появление сыпи и пятен на локтях заставит задуматься о своем здоровье.
Появление сыпи и пятен на локтях заставит задуматься о своем здоровье.
Возможно, это сигнал о каких-то глубинных процессах, протекающих в организме, или патология сама по себе.
Получить по этой проблеме полезную информацию, иллюстрированную фото разновидностей высыпаний с пояснениями, которые помогут справиться с таким явлением, будет как раз кстати.
Причины патологии
Очень часто на руках в области локтей появляются всевозможные кожные проблемы.
На нем могут быть:
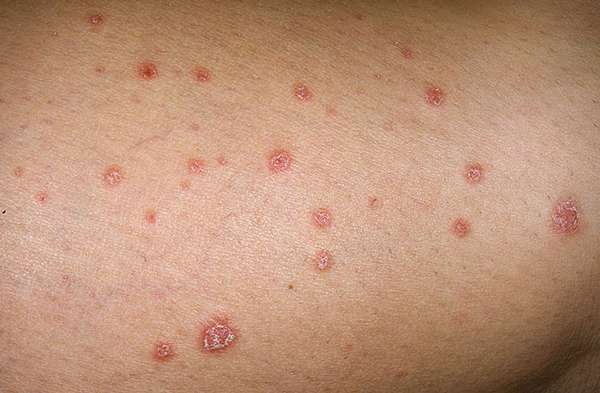
- красные пятна (см. фото)
- шелушения, трещины;
- волдыри, прыщи;
- язвочки, высыпания;
- сыпь.
Локализуются они как с внутренней, так и с наружной стороны, на изгибах локтевого сустава.
Причин такой патологии много, например:
- наследственность;
- травма, инфекция;
- аллергия, псориаз;
- лишай, грибок;
- авитаминоз;
- погрешности в гигиене.
Существует ряд заболеваний, характеризующихся патологией на локтях:
- атопический дерматит;
- кольцевидная гранулема;
- псориаз;
- экзема;
- микоз.
Признаками этих болезней будут пятна разных размеров и цвета или сыпь на локтях и у взрослых, и у детей, вызывающая зуд разной интенсивности.
Наличием овальных пятен сначала розовых, затем переходящих в шелушащиеся белые, отличается микоз. Появляется с внутренней стороны сгибов локтей и колен, где больше всего выделяется пот. Мелкая сыпь, покрывающая пятна, вызывает зуд. Чаще поражает людей, страдающих сахарным диабетом и ВИЧ инфицированных.
Покраснение кожи на локтевых сгибах, покрывающееся чешуйками серого цвета, которые разрастаются шероховатыми шелушащимися корками, наблюдается при псориазе. Возникает при аутоиммунных нарушениях в организме.
Фото различных высыпаний на локтях:
Аллергия
Атопический дерматит
Экзема
Кольцевидная гранулема
Микоз
Псориаз
Экзема проявляется мелкими волдырями, наполненными жидкостью на внутренней поверхности локтей и колен.
При дефиците витаминов, особенно группы B, A и E на локтевых сгибах появляются покраснения кожи, шелушащиеся и переходящие в темные пятна.
Характерная сыпь выступает на локтях с кольцевидной гранулемой.
Особую неприятность, сопровождающуюся сильным зудом, вызывает атопический дерматит (см. фото). Начинается с крапивницы как реакции организма на какой-либо аллерген. Сыпь чаще локализуется с внешней стороны на локтях или коленях как у взрослых, так и у детей.
Представляет собой прыщи, наполненные жидкостью. При расчесывании они могут кровоточить.
Аллергическим высыпаниям более подвержена нежная, тонкая кожа локтей. Причинами аллергии является как непосредственный контакт с аллергеном, так и общая реакция организма на него.
К непосредственным контактам относят воздействие каких-либо химических веществ:
- масел, бензина;
- моющих средств;
- бытовой химии;
- красителей;
- косметических средств.
Общая реакция организма вызывается определенными аллергенами, содержащимися:
- в продуктах питания;
- одежде;
- пыли;
- медикаментах;
- токсинах при укусах насекомых.
Симптомы аллергической реакции
Симптомы аллергии на локтях мало чем отличаются от признаков аллергических реакций на любых других участках тела.
Палитру признаков составляют:
- покраснение
 ;
; - припухлость;
- сильный зуд, жжение;
- красные пятна;
- сеть пузырьков, наполненных жидкостью;
- отсутствие четких границ.
Если вовремя выявлен и удален аллерген, границы высыпаний не меняются. После лечения наступает медленное постепенное заживление.
Сильный зуд приводит к расчесыванию. Пузырьки лопаются, образуя мокнущие поверхности, которые постепенно покрываются корочками.
Этот момент опасен развитием вторичного инфицирования, особенно у детей. После просыхания ранка шелушится, а если содрать корочки, может кровоточить.
Как отличить аллергию от дерматологических заболеваний?
Покраснение, отеки, зуд, пузырьки, шелушение, сыпь, пятна характерны и для других дерматологических заболеваний.
Как же определить болезнь и не ошибиться в постановке диагноза?
Это может выполнить только специалист. Особенно трудно бывает при постановке диагноза у детей.
Если в области изгиба локотка у младенца замечено 2 – 3 пузырька, то, вероятнее всего, это укус насекомого.
Если поднимается температура и наблюдается покраснение кожи на локтевых сгибах, то нужно исключить аллергию или инфекционное заболевание. В таких случаях выясняется, чем питался ребенок, были ли введены в рацион новые продукты или соки. В случае грудного вскармливания узнается, какие продукты употребляла мама.
Аллергический и атопический дерматиты вместе с себорейным относятся к группе дерматитов, куда входят экзема, псориаз.
Их основным признаком являются высыпания в виде пятен, сыпи, пузырьков.
Кроме высыпаний, отмечаются такие признаки:
- отечность;
- зуд;
- покраснение.
Заболевания имеют различную степень интенсивности и выраженности симптомов в зависимости от вида.
Таблица сравнительных характеристик высыпаний:
| Название | Высыпания | Зуд | Отечность | Покраснение | Шелушение |
|---|---|---|---|---|---|
| Атопический дерматит | Пятна на внешней стороне локтя; волдыри по типу крапивницы, границы размытые | Сильный | Незначительная | Ярко-красные | Появляются корки |
| Контактная аллергия | Прыщи с жидкостью внутри | Сильный надоедливый | Есть | Есть | Шелушение, трещины |
| Кольцевидная гранулема | Гладкие, плотные, блестящие папулы | Нет | Нет | Фиолетовые, красные, телесные | Дуги, кольца. Способны распространяться по периферии до 5 см |
| Микоз | Овальные пятна. Сверху мелкие, болезненные пузырьки | Сильный | Небольшое возвышение | Розовые. Переходят в белые | Облезание кожи, сильное шелушение |
| Псориаз | Крупные пятна | Неприятный, жжение | Припухлость при осложнении | Красные озерца. Белые корки сверху | Шероховатые огрубевшие, серебристые чешуйки. При снятии появляются капли крови – «кровяная роса» |
| Экзема | Пятна. Сверху мелкие прыщи или пузырьки с жидкостью внутри. Границы четкие, симметричные | Сильный | Есть | Красные, розовые. Может кровоточить | Есть. Формирует корочки |
Важным аспектом дифференциации аллергии на локтях является ее локализация. Она появляется как на внутренней поверхности изгиба локтевого сустава, так и на внешней.
Учеными замечено, что сыпь при контактной аллергии чаще проявляется с внутренней стороны локтей, а при атопическом дерматите – на внешней.
Если появилось шершавое пятно на локте, то, вероятнее всего, это проявления псориаза.
Красное пятно на сгибе с внутренней стороны говорит о лишае, а с внешней свидетельствует об атопическом дерматите.
Чтобы установить диагноз, врач-аллерголог внимательно осматривает пациента, интересуется началом, течением болезни.
Назначаются дополнительные исследования:
- общие анализы крови и мочи;
- иммуноферментный анализ для определения общего и специфического IgE;
- аллергопробы;
- диагностические тесты;
- соскобы;
- биопсию;
- осмотры лампой Вуда.
С целью дифференциации проводят вспомогательные обследования.
Если пациент ребенок, педиатр внимательно расспрашивает мать о режиме и питании малыша.
Для консультаций приглашаются врачи смежных специализаций.
Общие правила и методы лечения
Главным и общим правилом в лечении аллергии является исключение контакта с аллергеном.
Выбор метода лечения делает врач в зависимости от тяжести заболевания.
При легкой форме местно используют мази, кремы, спреи.
Это такие, как:
- Гидрокортизоновая мазь;
- Преднизолоновая;
- Латикорт;
- Локоид;
- Дермовейт.
Прежде чем мазать, нужно получить консультацию доктора.
В тяжелых случаях назначают антигистаминные препараты внутрь:
- Супрастин;
- Тавегил;
- Фенистил;
- Эриус;
- Кларитин;
- Зодак.
Возникновение аллергии у детей требует пересмотра питания, одежды, пеленок, средств по уходу за кожей и для мытья.
Назначают гипосенсибилизирующее лечение Глюконатом кальция 10% и дезинтоксикацию Тиосульфатом натрия.
Применяют мази, снижающие зуд и другие неприятные проявления.
В осложненных случаях терапия расширяется. Рекомендуют мочегонные (Фуросемид, Гидрохлортиазид), специальные диеты.
Видео от доктора Комаровского:
Рецепты народной медицины
- Для лечения аллергий применяются широко известные рецепты народной медицины:
- Чайная ложка чистотела заливается стаканом кипятка. Настаивается на водяной бане 15 минут. Через 45 мин. процеживается, вливается в ванночку. Нужно следить, чтобы ребенок не наглотался раствора.
- Таким же способом заварить 1 ч.л. цикория. Можно использовать не только для ванн, но и для обтираний.
- Используют масла. Хорошо зарекомендовали себя облепиховое или льняное. Покупают в аптеке или готовят самостоятельно. Нужно взять косточки облепихи или семени льна. Выжать из них масло специальным прибором. Смазывать проблемные места.
- Измельчить сочные листья алоэ. Засыпать в стеклянную посуду темного цвета. Поставить в прохладное место. Через 10 дней влить купленную в аптеке бутылочку касторового масла и четверть стакана красного вина. Все тщательно перемешать. Полученной смесью смазывать марлю и накрывать ранки. Держать около получаса. Курс лечения 20 дней.
- Берут полулитровую банку, заполняют цветками герани обыкновенной. Предварительно хорошо промытыми и высушенными. Сверху заливают оливковым маслом. Плотно закрывают и ставят в темное, прохладное место на 5 дней. Затем на 1,5 месяца выставляют к свету в теплое место. Полученным маслом обрабатывают больные места.
Хорошо для этих целей зарекомендовали себя эфирные масла.
Используют:
- масло чайного дерева;
- розы, жасмина;
- лаванды, герани.
Прежде чем мазать, необходимо проверить, нет ли и к ним аллергии.
Для облегчения состояний, если сильно чешется, применяют успокоительные сборы.
Для этого берут травы (предварительно проверив реакцию на непереносимость):
- мяты, мелиссы;
- ромашки, липы;
- лаванды.
 Проводят подсушивание изъязвленных пятен и сыпи с помощью перекиси водорода, йода.
Проводят подсушивание изъязвленных пятен и сыпи с помощью перекиси водорода, йода.
Маленьким деткам рекомендуют в ванночки добавлять отвары череды, ромашки.
Малышам советуют применять эмоленты. Это косметические средства, в состав которых входят специальные жирные компоненты. Наиболее эффективным и популярным считается Ойлатум.
Положительную оценку получили препараты с тем же принципом действия – увлажнять дерму:
- Физиогель Интенсив;
- А-Дерма;
- Биодерма-Атодерм.
Внимание! Обязательно перед употреблением советоваться с педиатром, который учтет стадию болезни и наличие признаков.
Очень хорошо деткам смягчают кожу на локтях и коленках Гидро- и Липолосьоны.
Особенно отмечена позитивными отзывами марка смягчителей Эксипиал.
Лучшими и безвредными считаются эмоленты, полученные при переработке нефтепродуктов:
- парафин;
- вазелин;
- минеральное масло.
Полезные советы
Кожа на коленях и локтях тонкая и очень чувствительная, поэтому за ней нужно тщательно ухаживать:
- При купании в гель для душа добавлять немного глицерина.
- Для обработки колен и локтей пользоваться скрабами.
- Кожу смазывать питательными кремами на основе эфирных масел или лечебных трав.
- Утром протирать кожу лимонным соком.
Если у ребенка на локтях замечены сыпь или пятна, нужно прислушаться к рекомендациям:
- Не давать ребенку расчесывать, облегчить его состояние, смазав Фенистил-гелем. Его охлаждающий эффект снизит имеющийся зуд. Малыш не будет так сильно чесаться.
- Немедленно обратиться к докторам, не пытаться лечить самостоятельно.
- Выявить как можно скорее аллерген, вызвавший заболевание.
- Если у ребенка поднялась температура, вызвать врача на дом.
- Оградить от контакта с заболевшим ребенком других детей и беременных женщин.
Источник