ПОСТВАКЦИНАЛЬНАЯ АЛЛЕРГИЯ
Содержание статьи
ПОСТВАКЦИНАЛЬНАЯ АЛЛЕРГИЯ (лат. post после + vaccinus коровий; аллергия) — повышенная реакция организма на введение профилактических препаратов.
Введение в организм профилактических препаратов (подкожно, внутримышечно, внутрикожно, аэрогенно и через рот), как правило, заканчивается формированием специфического иммунитета (см.). При этом в организме человека появляются специфические антитела (см.) и активируются клеточные механизмы иммунитета, что ведет к повышению резистентности к данному инфекционному агенту и одновременно уровня неспецифической реактивности организма к другим возбудителям. В основе П. а. лежит специфическая реакция между антигеном и антителом и антигеном и сенсибилизированными клетками, возникающая при повторном введении антигена. Проявления этой реакции зависят от степени повышения реактивности организма (см.), характера и качества профилактического препарата (живая или убитая, вирусная или бактериальная вакцина, сыворотка животных или человека), кратности и интервалов введения препарата.
Календарь обязательных профилактических прививок против инф. болезней, действующий в СССР (см. Иммунизация, календарь прививок), предусматривает иммунизацию детей против туберкулеза (см.), полиомиелита (см.), столбняка (см.), дифтерии (см.), коклюша (см.), паротита (см.), кори (см.) и др.
Каждый профилактический препарат, даже моновакцина, содержит несколько антигенов, которые вызывают реакцию клеток специальных органов защиты организма и соответствующую реакцию всех клеток организма независимо от того, какую функцию они выполняют в нем.
В нек-рых случаях первичное введение антигена вызывает типичную клинически выраженную аллергическую реакцию. Все проявления П. а. можно разделить на две группы — аллергические реакции немедленного типа и аллергические реакции замедленного типа (см. Аллергия). Оба типа этих реакций при известных условиях могут наблюдаться одновременно и даже на один и тот же антиген. При применении профилактических препаратов реакции П. а. немедленного типа возникают чаще при введении гетерогенных сывороток с профилактической (напр., профилактика столбняка) и леч. целями (напр., лечение бешенства, гриппа), при повторном введении вирусных, бактериальных, грибковых антигенов и белковых фракций гельминтов. Реакции П. а. немедленного типа, как правило, вызывают мелкодисперсные антигены при определенных методах введения их в организм. Они возникают у человека при введении бактериальных и вирусных антигенов в случаях появления в их сыворотке антител класса IgE. Бактериальные полисахариды также могут давать положительные кожные аллергические реакции немедленного типа.
Выделение медиаторов аллергических реакций немедленного типа (см. Медиаторы аллергических реакций) может быть не только в результате реакции антигена и антитела (см. Антиген — антитело реакция), но и при первичном введении белковых фракций гельминтов, а также действии токсичных продуктов бактерий на тучные клетки и базофилы. В этом плане особый интерес представляют компоненты нек-рых видов бактерий, по данным А. К. Акатова (1977), — стрептококков и стафилококков, которые вступают в реакцию с нек-рыми классами иммуноглобулинов человека и животных при первой встрече.
Реакции П. а. замедленного типа возникают после повторного введения в организм бактериальных анатоксинов с адъювантами, АКДС-вак-цины (адсорбированная коклюшно-дифтерийно-столбнячная) , корпускулярных вакцин и после однократного или двукратного введения живых вирусных риккетсиозных и бактериальных вакцин. В основе реакций П. а. замедленного типа лежит взаимодействие вводимого в организм антигена-вакцины с предварительно сенсибилизированными Т-лимфоцитами. Положительную кожную реакцию замедленного типа, возникающую при туберкулезе, сибирской язве, туляремии, клещевом энцефалите и других инфекциях, часто отождествляют с состоянием приобретенного иммунитета. В ряде случаев такая реакция кожи на антиген может возникнуть у животного, находящегося в состоянии повышенной чувствительности к бактериальным токсинам. Если этому животному ввести несмертельную дозу бактериального экзотоксина, то оно погибнет. Подобный тип повышенной чувствительности И. Л. Кричевспий и Н. В. Галанова (1934) назвали инфекционной аллергией (см.). Иногда используемые при иммунизации вакцины с высокими аллергенными свойствами не вызывают иммунитет, а сенсибилизируют организм. Так, в 1948 г. в г. Киото (Япония) с целью иммунизации против дифтерии был использован недостаточно обезвреженный анатоксин. Первое его введение не вызвало аллергических реакций, но сенсибилизировало детей к дифтерийному токсину. Вторичное введение дифтерийного анатоксина вызвало спустя 1-2 дня заболевание 606 детей с типичной интоксикацией, из к-рых 68 умерло. У больных была выявлена отрицательная реакция Шика, свидетельствовавшая, что в их крови был антитоксин в титрах, достаточных, чтобы нейтрализовать малую дозу токсина; однако нейтрализации токсина не произошло, т. к. организм находился в состоянии повышенной чувствительности к дифтерийному токсину типа инфекционной аллергии по Кричевскому.
Введение в организм живого вируса гриппа в качестве вакцины влечет за собой размножение его в клетках дыхательных путей. Создаются условия для образования состояния повышенной чувствительности к вирусу гриппа. В крови появляются специфические антитела против этого вируса, но иммунитета не создается, т. к. организм длительное время находится в состоянии повышенной чувствительности к нему.
В качестве вакцины против скарлатины применялся стрептококковый токсин, который был включен как 4-й компонент в вакцину АКДС. Введение препарата обеспечило выраженный иммунитет против столбняка, дифтерии и коклюша, но иммунитет против скарлатины не был получен, т. к. скарлатинозный токсин вызывает сенсибилизацию организма типа инфекционной аллергии.
Для профилактики аллергических реакций разработаны показания и противопоказания к применению убитых и живых вакцин (см. Вакцинация, Иммунизация).
Введение профилактических препаратов строго регламентировано.
Принципы лечения аллергических болезней, вызванных микробными аллергенами, включают специфические и неспецифические методы (см. Гипосенсибилизация).
См. также Аллергические болезни.
Библиография: Акатов А. К. Белок А золотистого стафилококка, Журн, микр., эпид, и иммун., № 5, с. 5, 1977; Беклемишев Н. Д. и С у х о д о е-в а Г. С. Аллергия к микробам в клинике и эксперименте, с. 260, М., 1979; Иммунотерапия при аллергии к микробам, под ред. Н. Д. Беклемишева, с. 260, Алма-Ата, 1980; Кравченко А. Т. Природа аллергических реакций кожи, Журн, микр., эпид, и иммун., № 7, с. 79, 1966; Кравченко А. Т. и Галанова Н. В. Третий фактор приобретенного иммунитета, Иммунитет и аллергия клеток, с. 198, М., 1948; К р и ч e fi-ски й И. JI. и Галанова Н. В. Новые пути изучения иммунитета и аллергии при инфекционных заболеваниях, Журн, микр., эпид. Pi иммун., т. 14, № 5, с. 698, 1935; М а янский А. Н. Иммунологические и неиммунологические механизмы в проявлениях инфекционной аллергии, там же, № 5, с. 14, 1979; Фирсанов В. И. и Кравченко А. Т. Инфекционная аллергия, там же, № 12, с. 78, 1969; Kurokawa М. a. Murata H. On the toxicity of the «toxoid» preparation responsible for the Kyoto catastrophe in 1948, Jap. J. med. Sci. Biol., v. 14, p. 249, 1961.
А. Т. Кравченко.
Источник
Поствакцинальная аллергия — проявления на коже
Осложнения после прививок бывают местными или общими. К местным относятся высыпания в виде крапивницы, появление уплотнения в виде абсцесса, лимфаденита, рубца. Вторые выражаются в виде анафилактической реакции, отека Квинке, сердечной недостаточности и нарушениях дыхания.
Многих родителей интересует — надо ли делать прививки детям, если есть риск возможных осложнений? Любая прививка — это залог здоровья и возможность избежать тяжелого течения болезни, но в любом случае решение о профилактическом прививании нужно принимать в индивидуальном порядке и после консультации с педиатром.
Какие прививки ставить детям
Родители спрашивают — какие прививки обязательны для детей, а какие нет? Какие прививки ставятся при рождении ребенка? Минздравом существуют четкие правила и календарь профилактических прививок.
Так, в первые 12 месяцев грудничка нужно вакцинировать от ряда опасных заболеваний. Плановые прививки детям до года — это вакцина от гепатита B, дифтерии, туберкулеза, коклюша, столбняка, кори, полиомиелита, гемофильной инфекции, паротита, краснухи. В график не включены вакцины от гепатита A, гриппа, ветряной оспы, энцефалита. Их делают грудничкам при определенных показаниях (например, в случае эпидемии).
На ряд прививок могут быть противопоказания. Так, вакцину от гепатита B нельзя ставить недошенным детям, зараженным ВИЧ-инфекцией, сильной аллергии у матери. АКДС, введение вакцины от краснухи, кори, паротита откладывается, если у ребенка есть острые заболевания, аллергия, имуннодефицит. Это связана с тем, что реакция на прививки у детей с противопоказаниями будет крайне негативная — от сильной аллергии до серьезных последствий.
Почему возникает поствакцинальная аллергия
Главными причинами, из-за которых развивает недуг, являются:
- Нарушение требований хранения вакцин
- Игнорирование врачами противопоказаний
- Чувствительность ребенка к компонентам прививки
- Неправильная техника и доза постановки препарата
На какие прививки чаще всего возникает аллергия
Как же выяснить, какая реакция у ребенка на прививку? По мнению эпидемиологов из Минздрава, чаще всего вызывают негативные реакции вакцина против столбняка, дифтерии и коклюша (АКДС). Причина в отечественных вакцинах, которые часто создаются на основе убитых бактерий.
В зарубежных препаратах используют очищенные токсины, вырабатываемые в процессе функционирования возбудителей-патогенов. После подобной обработки и фильтрации они превращаются в антитоксины, содержащие информационный материал. При постановке прививки имунная система ребенка считывает его и дает ответ. В подобных препаратах нет слабых вирусов, бактерий и их частей. Поэтому атопический дерматит после прививки в данном случае встречается крайне редко.
По мнению ученых, при использовании инактивированных препаратов резко возникает риск аллергии на прививки. В будущем медицинское сообщество планирует использовать синтезированные или анатоксические вакцины. Пока это только мечта — многие прививки так и остаются цельноклеточными (содержащими возбудителей). К таким относится прививка от полиомиелита.
Почему у одних возникает аллергия, а у других — нет
Анализируя случаи дерматита после прививки и иных проявлений аллергии, врачи нашли большой разброс проявлений гиперчувствительности у вакцинируемых детей (1-5%), разные реакции у девочек и мальчиков, связь с заболеваниями, состоянием здоровья, иммунитета. Эпидемиологи считают, что схема вакцинирования должна быть индивидуальна для каждого ребенка.
Классификация аллергических осложнений после прививки
К серьезным нарушениям, возникшим в процессе или после прививки, относятся:
- Резко развивающиеся аллергические реакции: сывороточная болезнь, анафилактический шок, отек Квинке и т. п.
- Серьезные поражения нервной системы: менингит, энцефалит, неврит.
- Заболевания почек, сердца, крови, костно-мышечной ткани.
- Инфекционные процессы — полиомиелит, туберкулез и т. п.
Критериями аллергии на прививки являются:
1. Сильные отеки и покраснения свыше 8 см в диаметре, появившиеся в течение двух дней после АКД-М, АКДС, резкое повышение температуры с судорогами или без них.
2. Любая аллергия, стремительно развивающаяся, при введении вакцины с живыми патогенами. В течение 4-14 дней при вакцинации от кори, в течение месяца при прививке от полиомиелита, паротита или другой прививки, высыпания на коже приобретают ярко выраженный характер.
3. Дерматит, появившийся через сутки.
4. Удушье, одышка, возникшие в течение 5-14 дней после вакцинации от кори.
5. Анафилактический шок или отек Квинке, появившиеся в течение 4 часов.
Профилактика аллергии на прививки
Медицинское сообщество рекомендует родителям указывать все возможные осложнения, которые появились после вакцинирования. Так, к осложнениям относят лихорадку, недомогание, рвоту и тошноту, нарушения сна, кровь их носа, подергивание рук или конечностей, бред, галлюцинации, эритемы, экземы, дерматиты, боли в почках, нарушения дефекации и мочеиспускания, патологии в нервной системе, анемии, малокровие и болезни соединительных тканей.
Одним из признаков осложнения после прививки грудничку является сильный крик или плач, продолжающийся в течение 3-5 часов после вакцины. Это означает, что прививка может вызвать повышение внутричерепного давления и спазм сосудов мозга.
Как лечить аллергию
Чем лечить аллергическую сыпь у ребенка? Аллергию легкой формы, появившуюся после прививки, лечат приемом антигистаминов и гормональных препаратов. Они помогут снять дерматит на коже и местные отеки. Легкую форму можно вылечить самостоятельно, но сколько же проходит аллергическая сыпь у ребенка в тяжелых ситуациях?
При средних случаях малыша госпитализируют, поскольку возникает риск осложнений. Лечение стационарное, проводится симптоматическая и инфузорная терапия. В тяжелых ситуациях выживание малыша зависит от быстроты реанимационных мероприятий — интубации трахеи, введения стероидов.
Поднимаем иммунитет
Прежде чем задаваться вопросом — как лечить дерматит у ребенка, нужно обратиться к первопричине — сниженному иммунитету. Аллергия и иммунитет имеют прямую взаимосвязь — чем ниже защитные силы организма, тем больше он подвержен различным недугам.
Есть несколько способов, как укрепить иммунитет ребенку. Это обеспечение полноценного питания, частые прогулки на свежем воздухе, комфортный микроклимат в помещении (соблюдение температурных условий, параметров влажности), исключение любых стрессовых ситуаций. Полезны различные общеукрепляющие процедуры — например, ванночки с травами. Придерживайтесь этих правил, и вы узнаете, как укреплять иммунитет ребенку до года.
Фитованны показаны при проблемах со здоровьем малыша. Без совета с врачами использовать их нельзя, поскольку можно навредить. Нельзя купать грудничка в травах при вакцинации, сильной температуре. В остальных случаях (и при аллергии) можно использовать травы для купания новорожденного.
К ним относятся ромашка, снимающая кожные воспаления, череда, крапива, кора дуба — природный противомикробный элемент, лавр и зверобой, особенно полезный при дерматите. На основе этих трав можно приготовить экстракт для купания малышей (обычно один стакан сырья на литр воды для купания). Или, как альтернативу, можно приобрести готовые экстракты для купания детей, которые подходят для ванн совсем маленьким детям — уже с первых недель жизни.
Источник
Поствакцинальные осложнения
Поствакцинальные осложнения — различные стойкие или тяжелые нарушения здоровья, развившиеся вследствие проведения профилактической вакцинации. Поствакцинальные осложнения могут быть местными (абсцесс в месте инъекции, гнойный лимфаденит, келоидный рубец и др.) или общими (анафилактический шок, БЦЖ-инфекция, энцефалит, менингит, сепсис, вакцино-ассоциированный полиомиелит и др.). Диагностика поствакцинальных осложнений основана на анализе клинических данных и их связи с недавно проведенной прививкой. Лечение поствакцинальных осложнений должно включать этиотропную, патогенетическую и симптоматическую общую и местную терапию.
Общие сведения
Поствакцинальные осложнения — патологические состояния, имеющие причинную связь с профилактической прививкой, нарушающие состояние здоровья и развитие ребенка. Проведение профилактической вакцинации в педиатрии направлено на формирование протективного иммунитета, не позволяющего развиться инфекционному процессу при повторном контакте ребенка с патогенном. Кроме индивидуального типоспецифического иммунитета, массовая вакцинация детей преследует цель создания коллективного (популяционного) иммунитета, призванного прекратить циркуляцию возбудителя и развитие эпидемий в обществе. С этой целью в России принят Национальный календарь профилактических прививок, регламентирующий перечень, сроки и порядок проведения обязательной и дополнительной вакцинации детей от рождения и до совершеннолетия.
В некоторых случаях у ребенка возникает неожидаемый, патологический ответ организма на вакцинацию, который расценивается как поствакцинальное осложнение. Частота поствакцинальных осложнений сильно варьируется в зависимости от вида прививки, используемых вакцин и их реактогенности. Согласно имеющимся в литературе данным, «лидером» по развитию поствакцинальных осложнений является прививка против коклюша, дифтерии и столбняка — частота осложнений составляет 0,2-0,6 случаев на 100 тыс. привитых. При вакцинации против полиомиелита, против кори, против паротита нежелательные последствия наступают в 1 и менее случае на 1 млн. вакцинированных.
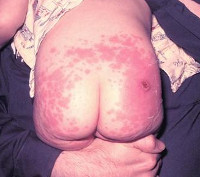
Поствакцинальные осложнения
Причины поствакцинальных осложнений
Возникновение поствакцинальных осложнений может быть связано с реактогенностью препарата, индивидуальными особенностями организма ребенка, ятрогенными факторами (техническими погрешностями и ошибками при проведении иммунизации).
Реактогенные свойства той или иной вакцины, т. е способность при введении в организм вызывать поствакцинальные реакции и осложнения, зависят от ее компонентов (бактериальных токсинов, консервантов, стабилизаторов, растворителей, адъювантов, антибиотиков и др.); иммунологической активности препарата; тропности вакцинных штаммов к тканям организма; возможного изменения (реверсии) свойств вакцинного штамма; контаминации (загрязнения) вакцины посторонними веществами. Различные вакцины значительно отличаются по количеству и тяжести побочных реакций; наиболее ректогенными из них считаются БЦЖ и АКДС-вакцины, наименее «тяжелыми» — препараты для прививок против полиомиелита, против гепатита В, против паротита, против краснухи и др.
Индивидуальные особенности организма ребенка, обусловливающие частоту и тяжесть поствакцинальных осложнений, могут включать фоновую патологию, обостряющуюся в постпрививочном периоде; сенсибилизацию и изменение иммунной реактивности; генетическую предрасположенность к аллергическим реакциям, аутоиммунной патологии, судорожному синдрому и пр.
Как показывает практика, частой причиной поствакцинальных осложнений выступают ошибки медицинского персонала, нарушающего технику прививки. К их числу может относиться подкожное (вместо внутрикожного) введение вакцины и наоборот, неправильное разведение и дозировка препарата, нарушение асептики и антисептики при проведении инъекции, ошибочное использование в качестве растворителей других лекарственных веществ и т. д.
Классификация поствакцинальных осложнений
К числу патологических состояний, сопровождающих вакцинальный процесс, относятся:
- интеркуррентные инфекции или хронические заболевания, присоединившиеся либо обострившиеся в поствакцинальном периоде;
- вакцинальные реакции;
- поствакцинальные осложнения.
Повышенная инфекционная заболеваемость в поствакцинальном периоде может быть обусловлена совпадением болезни и прививки во времени либо транзиторным иммунодефицитом, развивающимся после вакцинации. В этот период у ребенка может возникать ОРВИ, обструктивный бронхит, пневмония, инфекции мочевыводящих путей и др.
К вакцинальным реакциям относятся различные нестойкие расстройства, возникающие после прививки, сохраняющиеся кратковременно и не нарушающие жизнедеятельность организма. Поствакцинальные реакции однотипны по клиническим проявлениям, обычно не нарушают общего состояния ребенка и проходят самостоятельно.
Местные вакцинальные реакции могут включать гиперемию, отек, инфильтрат в месте инъекции и пр. Общие вакцинальные реакции могут сопровождаться повышением температуры, миалгией, катаральными симптомами, кореподобной сыпью (после вакцинации против кори), увеличением слюнных желез (после вакцинации против паротита), лимфаденитом (после вакцинации против краснухи).
Поствакцинальные осложнения делятся на специфические (вакциноассоциированные заболевания) и неспецифические (чрезмерно сильные токсические, аллергические, аутоиммунные, иммунокомплексные). По выраженности патологического процесса поствакцинальные осложнения бывают местными и общими.
Характеристика поствакцинальных осложнений
Чрезмерные по силе токсические реакции расцениваются как поствакцинальные осложнения, если развиваются в первые трое суток после вакцинации, характеризуются выраженным нарушением состояния ребенка (подъемом температуры выше 39,5°С, ознобами, вялостью, нарушением сна, анорексией, возможно — рвотой, носовыми кровотечениями и др.) и сохраняются в течение 1-3 суток. Обычно такие поствакцинальные осложнения развиваются после введения АКДС, Тетракока, живой коревой вакцины, противогриппозных сплит-вакцин и др. В отдельных случаях гипертермия может сопровождаться кратковременными фебрильными судорогами и галлюцинаторным синдромом.
Поствакцинальные осложнения, протекающие в форме аллергических реакций, делятся на местные и общие. Критериями локального поствакцинального осложнения выступает гиперемия и отек тканей, которые распространяются за область ближайшего сустава либо на площадь более 1/2 анатомической зоны в месте введения вакцины, а также гиперемия, отек и болезненность, сохраняющиеся свыше 3-х дней не зависимо от размеров. Наиболее часто местные аллергические реакции развиваются после введения вакцин, содержащих сорбент гидроксид алюминия (АКДС, Тетракок, анатокисны).
Среди поствакцинальных осложнений также встречаются общие аллергические реакции: анафилактический шок, крапивница, отек Квинке, синдром Лайелла, синдром Стивенса-Джонсона, многоморфная экссудативная эритема, манифестация и обострение бронхиальной астмы и атопического дерматита у детей. Иммунизация может вызвать инициацию иммунокомплексных поствакцинальных осложнений — сывороточной болезни, геморрагического васкулита, узелкового периартериита, гломерулонефрита, тромбоцитопенической пурпуры и др.
К поствакцинальным осложнениям с аутоиммунным механизмом развития относятся поражения центральной и периферической нервной системы (поствакцинальный энцефалит, энцефаломиелит, полиневрит, синдром Гийена-Барре), миокардит, ювенильный ревматоидный артрит, аутоиммунная гемолитическая анемия, системная красная волчанка, дерматомиозит, склеродермия и др.
Своеобразным посвакцинальным осложнением у детей первого полугодия жизни является пронзительный крик, имеющий упорный (от 3 до 5 часов) и монотонный характер. Обычно пронзительный крик развивается после введения коклюшной вакцины и обусловлен связанным с этим изменением микроциркуляции в головном мозге и острым приступом внутричерепной гипертензии.
Наиболее тяжелые по своему течению и последствиям поствакцинальные осложнения представляют так называемые вакциноассоциированные заболевания — паралитический полиомиелит, менингит, энцефалит, клиническая симптоматика которых не отличается от таковых заболеваний с другим механизмом возникновения. Вакциноассоциированные энцефалиты могут развиваться после вакцинации против кори, против краснухи, АКДС. Доказана вероятность заболевания вакциноассоциированным менингитом после получения прививки против эпидемического паротита.
Поствакцинальные осложнения после введения вакцины БЦЖ включают локальные поражения, персистирующую и диссеминированную БЦЖ-инфекцию. В числе локальных осложнений наиболее часто встречаются подмышечный и шейный лимфадениты, поверхностные или глубокие язвы, холодные абсцессы, келоидные рубцы. Среди диссеминированных форм БЦЖ-инфекции описаны остеиты (оститы, остеомиелиты), фликтенулезные конъюнктивиты, иридоциклиты, кератиты. Тяжелые генерализованные поствакцинальные осложнения обычно возникают у детей с иммунодефицитом и нередко заканчиваются летальным исходом.
Диагностика поствакцинальных осложнений
Поствакцинальное осложнение может быть заподозрено педиатром на основании появления в разгар вакцинального процесса тех или иных типичных клинических признаков.
Обязательным для дифференциальной диагностики поствакцинальных осложнений и осложненного течения вакцинального периода является лабораторное обследование ребенка: общий анализ мочи и крови, вирусологические и бактериологические исследования крови, мочи, кала. Для исключения внутриутробных инфекций (цитомегалии, герпеса, хламидиоза, токсоплазмоза, микоплазмоза, краснухи и др.) у детей первого года жизни используются методы ИФА, ПЦР, РНГА, РСК и др. Биохимический анализ крови позволяет исключить судорожные состояния, обусловленные снижением уровня кальция при рахите и спазмофилии; гипогликемией при сахарном диабете.
По показаниям (при признаках поражения ЦНС) назначается люмбальная пункция с исследованием ликвора, проводится электроэнцефалография и электромиография, нейросонография, МРТ головного мозга. Дифференциальная диагностика поствакцинальных осложнений в этих случаях осуществляется с эпилепсией, гидроцефалией, опухолями мозга и пр.
Диагноз поствакцинального осложнения устанавливается только после того, как исключаются все другие возможные причины нарушения состояния ребенка.
Лечение поствакцинальных осложнений
В рамках комплексной терапии поствакцинальных осложнений проводится этиотропное и патогенетическое лечение; организуется щадящий режим, тщательный уход и рациональная диета. С целью лечения локальных инфильтратов назначаются местные мазевые повязки и физиотерапия (УВЧ, ультразвуковая терапия).
При выраженной гипертермии показано обильное питье, физическое охлаждение (обтирания, лед на голову), жаропонижающие препараты (ибупрофен, парацематол), парентеральное введение глюкозо-солевых растворов. При аллергических поствакцинальных осложнениях объем помощи диктуется тяжестью аллергической реакции (введение антигистаминных препаратов, кортикостероидов, адреномиметиков, сердечных гликозидов и пр.).
В случае поствакцинальных осложнений со стороны нервной системы назначается посиндромная терапия (противосудорожная, дегидратационная, противовоспалительная и т. п.). Лечение поствакцинальных БЦЖ-осложнений проводится с участием детского фтизиатра.
Профилактика поствакцинальных осложнений
Профилактика поствакцинальных осложнений предусматривает комплекс мероприятий, среди которых первое место занимает правильный отбор детей, подлежащих вакцинации, и выявление противопоказаний. С этой целью проводится предвакцинальный осмотр ребенка педиатром, при необходимости — консультации детских специалистов, наблюдающих ребенка по основному заболеванию (детского аллерголога-иммунолога, детского невролога, детского кардиолога, детского нефролога, детского пульмонолога и др.). В поствакцинальном периоде за привитыми детьми должно быть организовано наблюдение. Важное значение имеет соблюдение техники иммунизации: к проведению вакцинации детей должен допускаться только опытный, специально обученный медперсонал.
Детям, перенесшим поствакцинальное осложнение, вакцина, вызвавшая реакцию, больше не вводится, однако в целом плановая и экстренная иммунизация не противопоказаны.
Источник