Признаки с фото и лечение пищевой аллергии у новорожденных детей и грудничков: как выглядят и когда проходят симптомы?
Содержание статьи
Организм младенцев до 1 года еще слишком чувствителен к воздействию внешних факторов, поэтому развитию аллергических реакций чаще всего подвержены малыши именно этого возраста. У грудничков особенно распространена пищевая аллергия, которая в большинстве случаев появляется по вине матери.
Если женщина в период грудного вскармливания употребляет аллергенные продукты, велика вероятность того, что с ее молоком аллергены попадут в неокрепший организм ребенка. Во избежание развития этого заболевания каждая мама должна знать, как проявляется пищевая аллергия у грудничка, в течение какого времени из организма выводятся потенциальные аллергены, как вылечить и предотвратить аллергию.
Симптомы пищевой аллергии с фото у малышей
Симптомы пищевой аллергии у новорожденных и грудничков делятся на 3 группы:
- поражения кожных покровов;
- нарушения функционирования пищеварительной системы;
- сбой в работе органов дыхания.
Признаки первого типа проявляются в виде:
- высыпаний на кожных покровах;
- красных пятен по всему телу;
- зуда, шелушения и растрескивания участков кожи;
- опрелостей;
- потницы;
- крапивницы;
- отека мягких тканей.
Ко второй группе признаков аллергической реакции относятся:
- постоянные срыгивания;
- приступы рвоты;
- пенистая консистенция каловых масс;
- частая диарея, сменяющаяся запорами;
- зеленый цвет кала;
- колики;
- повышенное образование газов в кишечнике;
- чрезмерное слюноотделение.
Для третьей группы симптомов характерны:
- заложенность носа;
- обильные выделения из носовых ходов;
- постоянное чихание;
- приступы кашля;
- першение в горле;
- астматические проявления;
- бронхиальные спазмы.
Наряду с этим у новорожденных и грудничков может наблюдаться повышенное слезоотделение и раздражение глаз. При тяжелой форме заболевания может возникнуть опасное явление – ангионевротический шок. Это состояние сопровождается сильной отечностью лица, неба, губ, век, шеи. При этом на теле нередко образуются большие волдыри. Такое явление требует немедленной медицинской помощи, поскольку любое промедление может стоить ребенку жизни.
Перечисленные симптомы не всегда указывают на пищевую аллергию. Насморк и кашель могут быть признаками простудного заболевания, а нарушение пищеварения нередко свидетельствует об интоксикации. Эти симптомы могут проявляться как одновременно, так и по отдельности.
Как быстро у малыша появляется аллергия и когда она проходит? Аллергическая реакция у детей до 12 месяцев на коже лица и тела проявляется, как правило, уже через несколько часов после попадания аллергена в детский организм.
Кишечник реагирует на внешний раздражитель в течение 2 суток после употребления аллергенного продукта. Если быстро выявить и исключить аллерген из рациона, кожные проявления аллергии пройдут уже через 1-2 часа. Для восстановления работы кишечника требуется гораздо больший срок – около 7-14 дней.
На то, сколько времени длится аллергическая реакция, влияет множество факторов:
- количество аллергена, попавшего в детский организм;
- срок исключения аллергенного продукта из рациона;
- качество подхода к разработке лечебного плана;
- уровень иммунитета.
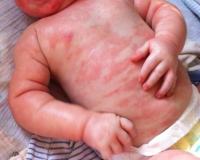
Пищевая аллергия у малышей младше 2 лет, как правило, появляется на яйца, шоколад, рыбу, кофе, коровье молоко, овощи и фрукты ярких цветов. В старшем возрасте у большинства детей аллергическая реакция на пищу практически исключена. Однако в некоторых случаях непереносимость определенных продуктов (рыбы, морепродуктов, арахиса) сохраняется до конца жизни. На фото, размещенном ниже, показано, как выглядят красные пятна аллергического происхождения на лице и теле грудничка.
Причины возникновения аллергической реакции
Среди факторов, провоцирующих у новорожденных детей развитие аллергии, выделяют:
- наследственную предрасположенность (доказано, что рождение малыша-аллергика наиболее вероятно у родителей, которые в детстве были подвержены аллергической реакции или имеют хроническую непереносимость некоторых продуктов);
- проживание в неблагополучных экологических условиях;
- снижение иммунитета ребенка на фоне заболевания;
- неполноценное питание, дефицит витаминов и микроэлементов;
- употребление женщиной во время беременности высокоаллергенных продуктов (риск возникновения аллергенного фона у малыша провоцируют яйца, шоколад, рыба, морепродукты, кофе, коровье молоко, орехи, мед, грибы, овощи и фрукты ярких цветов);
- инфицирование женщины во время вынашивания плода;
- хронические заболевания будущей матери;
- ОРВИ, кишечные инфекции и дисбактериоз, перенесенные ребенком в раннем младенческом возрасте;
- нехватку кислорода во время внутриутробного развития;
- неправильный перевод грудничка на искусственное вскармливание (причиной возникновения аллергии может стать частая смена детских смесей, введение в прикорм коровьего молока, некачественное питание).
У новорожденных младенцев процесс выработки ферментов, отвечающих за переваривание пищи, еще не отлажен, поэтому любая новая еда переваривается частично либо вовсе не перерабатывается. Зачастую постоянная смена продуктов провоцирует отторжение неокрепшим детским организмом, что впоследствии приводит к их полной непереносимости.
Диагностика аллергии
Если у малыша появились симптомы аллергии, нужно немедленно показать его педиатру, аллергологу или диетологу. Категорически запрещено самостоятельно лечить детей, особенно в возрасте до 1 года – неправильное и бесконтрольное применение лекарственных средств может причинить непоправимый вред их здоровью. На первичном приеме врач осматривает маленького пациента и опрашивает родителей об имеющихся патологических изменениях в состоянии ребенка. Мама малыша должна проинформировать специалиста обо всех употребляемых продуктах.
Неотъемлемая часть диагностирования — ведение пищевого дневника. В него заносятся все блюда, которые употребляет женщина, и отмечается, каким образом реагирует на них детский организм. Как правило, записи нужно делать в течение 2-3 недель.
На основании полученной информации врач устанавливает причинно-следственную связь между аллергической реакцией организма грудничка и употребляемой матерью пищей. Затем маленькому пациенту назначается анализ крови на иммуноглобулин Е. Кроме того, для исключения патологии желудка и кишечника врач может выписать направление на ультразвуковое исследование органов брюшной полости.
Для выявления аллергенного продукта проводится тест на аллергены. У младенцев младше 1 года процедура осуществляется с помощью забора венозной крови, у детей старшего возраста берутся кожные пробы. Такое исследование делается исключительно перед началом лечения, в противном случае его результаты могут быть недостоверными.
Аллергию у малышей грудного возраста нередко путают с дерматологическими заболеваниями, например, потницей, проявления которой можно увидеть на фото ниже. В этой связи при диагностировании аллергии нередко проводится дифференциальная диагностика. Этот метод позволяет исключить другие патологии со схожей симптоматикой.
Комплексное лечение
Лечение аллергии у малышей осуществляется в домашних условиях. Когда симптомы не проходят в течение долгого времени либо заболевание протекает с осложнениями, новорожденных госпитализируют. Терапия подразумевает использование лекарственных препаратов, народных средств и соблюдение специального режима питания.
План лечения разрабатывается в индивидуальном порядке. При этом учитывается возраст и особенности организма маленького пациента. Врач обязательно оценивает риск возникновения нежелательных реакций во время применения того или иного лекарственного средства. Такая мера позволит избежать опасных последствий для детского здоровья.
Медикаментозные препараты
Разработка медикаментозной терапии в данном случае осложняется тем, что список лекарств, разрешенных к применению у младенцев грудного возраста, весьма ограничен. Для лечения аллергии у грудничков используются антигистаминные препараты, энтеросорбенты и медикаменты для нормализации пищеварения. Сведения о лекарственных средствах, назначаемых детям такого возраста для купирования последствий аллергии, представлены в таблице.
| Форма выпуска | Наименование препарата | Действие |
| Сиропы и растворы для перорального применения | Супрастин, Диазолин, Дипразин, Кларитин | Купирование отеков |
| Линекс, Бификол, Бифиформ | Восстановление нормальной микрофлоры кишечника | |
| Мази и кремы для наружного использования | Скин-Кап, Деситин, Фенистил, Гистан, Элидел, Вундехил, Протопик, Бепантен, Де-пантенол, Псило-бальзам | Устранение высыпаний на коже |
| Капли для приема внутрь | Фенистил, Цетиризин | Избавление от воспалений, зуда, покраснений |
| Таблетки, порошки | Смекта, активированный уголь, Энтеросгель, Полисорб | Выведение из организма малыша токсических веществ, вирусов, бактерий |
При отсутствии должного результата от применения перечисленных препаратов в крайних случаях врач может назначить грудничку гормональные мази. Если у ребенка появился конъюнктивит, ему показаны глазные капли или назальные спреи.
Для устранения аллергии у малышей, находящихся на искусственном вскармливании, используются гипоаллергенные детские смеси.
Народные средства
Лечить покраснения, высыпания и зуд на коже помогают народные средства. Однако несмотря на то, что рецепты альтернативной медицины основаны на использовании натуральных компонентов, их применение может навредить ребенку. Во избежание этого любой применяемый лечебный способ должен быть обязательно согласован с педиатром. При этом грудничкам категорически запрещено пероральное использование отваров лекарственных трав. Информация о наиболее эффективных и безопасных для чувствительной детской кожи народных средствах представлена в таблице.
| Лечебный рецепт | Способ приготовления | Способ использования |
| Ванночка с отваром череды | 100 г лекарственного растения заливаются 1 л горячей воды. Настоянный в течение 10-12 часов раствор процеживается через несколько слоев чистой марли. | Купать малыша в воде с добавлением отвара нужно ежедневно на протяжении не менее 5 дней. Раствор разводится в воде в пропорции 1:12. |
| Ванночка с настоем лаврового листа | 100 г промытых листьев заливаются 1 л кипятка. Настоянная 6-8 часов смесь процеживается. | Ребенок помещается в воду, в которую добавлен лечебный раствор, на несколько минут. После купания коже малыша нужно дать высохнуть естественным образом. Процедура выполняется через день. Лечебный эффект заметен уже на 7 день регулярного купания. |
| Аппликации из алоэ | Сочный лист растения тщательно промывается и разрезается на небольшие пластины. | Срезанная часть алоэ ежедневно прикладывается к сильно пораженным участкам кожи. Растение следует зафиксировать с помощью чистого бинта. |
| Компрессы из настоя ромашки | 2 ст. л. цветков растения заливаются 250 мл кипятка и настаиваются в течение 1 часа. | Ватный диск, смоченный в лекарственном растворе, прикладывается к пораженным участкам кожи малыша на 5 минут. Процедуру нужно выполнять ежедневно до полного исчезновения аллергии. |
| Капустный компресс | Сочный лист капусты отваривается до мягкости. | Сваренный капустный лист ежедневно на несколько минут прикладывается к воспаленной коже. |
Диета и аллергенные продукты
Важную роль в лечении пищевой аллергии у малышей играет коррекция питания. Диета предполагает исключение или снижение употребления ряда продуктов женщиной в период грудного вскармливания. Такие же требования предъявляются к питанию малыша-искусственника, в рацион которого уже введен прикорм. Вся пища делится на гипоаллергенную, слабоаллергенную и высокоаллергенную. При неукоснительном соблюдении рекомендаций по питанию у ребенка достаточно быстро проходят проявления аллергии.
Что можно кушать?
В список разрешенных к употреблению продуктов входят:
- творог без каких-либо дополнительных ингредиентов;
- кефир;
- натуральный йогурт;
- сыр твердых сортов;
- гречневая, кукурузная и овсяная каша, приготовленная на воде;
- фрукты и овощи светлых цветов – картофель, кабачок, зеленые и желтые яблоки, груши;
- постная говядина и индейка;
- рыба нежирных сортов – судак, минтай, треска, сайра;
- растительное и сливочное масло;
- нежирные бульоны и супы;
- фруктовые и ягодные морсы и компоты;
- зеленый чай.
Этот перечень не является окончательным, он может быть скорректирован. Рекомендации по питанию врач разрабатывает в каждом конкретном случае.
Что нельзя?
К высокоаллергенной пище, которую нужно полностью исключить из рациона, относятся:
- грибы;
- орехи;
- мягкие сорта сыра;
- каши, приготовленные на коровьем молоке;
- мед;
- шоколад;
- морепродукты;
- красная рыбная икра;
- рыба жирных сортов – скумбрия, зубатка, горбуша, лосось, сибас, мойва;
- фрукты, ягоды и овощи с яркой кожурой или мякотью – помидоры, красный и желтый перец, гранат, свекла, клубника, малина, черника, ежевика;
- цитрусы – лимоны, апельсины, мандарины;
- маринованные и копченые блюда;
- пряности;
- соусы;
- кофе;
- какао;
- редька;
- редис;
- лук;
- чеснок;
- пища, содержащая искусственные красители и большое количество химических веществ;
- полуфабрикаты;
- газированные и алкогольные напитки;
- квас.
Что следует употреблять с ограничением?
В список продуктов, которые рекомендуется сократить до минимума, входят:
- цельное коровье молоко;
- сметана;
- макаронные и хлебобулочные изделия;
- куриное, свиное и кроличье мясо;
- тыква;
- огурцы;
- зеленый болгарский перец;
- соль;
- сахар;
- овощи в сыром виде;
- бобовые;
- свежевыжатые фруктовые, овощные и ягодные соки (при употреблении их следует разбавлять водой в соотношении 1:1);
- манная крупа;
- куриные яйца (при наличии непереносимости белка вместо них можно использовать перепелиные яйца);
- черный чай.
Как избежать пищевой аллергии?
Пищевую аллергию у малышей легче предупредить, чем впоследствии долго и мучительно лечить.
Избежать развития аллергической реакции у младенцев грудного возраста можно при неукоснительном соблюдении следующих рекомендаций:
- вводить прикорм малышу на грудном вскармливании после исполнения полугода, на искусственном – с 4-месячного возраста;
- в первый день количество прикорма не должно превышать 1 ч. л.;
- при введении в рацион малыша новых ингредиентов их порции следует ежедневно увеличивать на половину десертной ложки;
- введение нового прикорма должно быть постепенным и осуществляться в течение 14 дней;
- исключить из рациона ребенка коровье молоко до достижения им 2 лет;
- как можно позднее вводить в детское меню шоколад и мед;
- кормить мясом детей можно только после 8 месяцев;
- в качестве первых прикормов рекомендуется использовать гипоаллергенные продукты;
- использовать свежие и натуральные ингредиенты во время приготовления пищи;
- тщательно контролировать питание женщины, кормящей ребенка грудным молоком;
- обеспечить полноценное питание будущей матери;
- бережно относиться к своему здоровью во время беременности;
- оградить ребенка от заболевания острыми респираторными вирусными инфекциями.
Врач-педиатр, врач аллерголог-иммунолог, окончила Самарский государственный медицинский университет по специальности «Педиатрия». Подробнее »
Источник
Пищевая аллергия у детей
Пищевая аллергия у детей — это специфические иммунологические реакции и клинические симптомы, возникающие при попадании аллергенов из еды либо при перекрестных воздействиях. Заболевание проявляется дерматологическими (сыпью, кожным зудом), респираторными (заложенностью носа, насморком, чиханием) и гастроинтестинальными признаками (болями в животе, тошнотой и рвотой, неустойчивостью стула). Для диагностики используют кожные прик-тесты, клинические и иммунологические исследования крови, провокационные тесты. Для лечения пищевой аллергии у детей назначают элиминационные диеты, медикаментозную терапию.
Общие сведения
Пищевая аллергия — одна из самых распространенных проблем педиатрии, которая, по разным данным, выявляется у 8-30% детей. Наиболее часто болезнь диагностируется в младенческом и раннем детском возрасте и в промежутке 7-10 лет. Реже всего проблема встречается в 3-7 лет. Мальчики и девочки одинаково восприимчивы к влиянию пищевых аллергенов. Изменение характера питания и появление большего количества экзогенных антигенов, попадающих в организм, обуславливает дальнейшее повышение заболеваемости пищевой аллергией.
Пищевая аллергия у детей
Причины
Этиологические факторы заболевания — это различные компоненты питания, к которым организм вырабатывает антитела. Существует явление перекрестной аллергии, когда наличие сенсибилизации к пыльце растений или шерсти животных сопровождается непереносимостью определенной пищи. Для развития патологии также должны присутствовать предрасполагающие факторы:
- Генетические предпосылки. Установлено, что более 50% больных с пищевой аллергией имеют наследственную предрасположенность к атопическим заболеваниям. Это контролируется 4-мя группами генов, которые передаются независимо друг от друга, поэтому у ребенка может быть абсолютно любая их комбинация.
- Антенатальные воздействия. Сюда относят экстрагенитальные болезни женщины и патологии течения беременности, которые негативно влияют на плод. Весомый фактор риска — наличие у беременной вредных привычек. Нерациональное питание будущей матери и употребление большого числа аллергизирующих продуктов также повышают вероятность заболевания у ребенка.
- Постнатальные факторы. К ним принадлежат патологические роды, которые снижают адаптационные возможности организма и повышают риск сенсибилизации от матери. Пищевая аллергия чаще возникает у детей, которые находились на искусственном вскармливании или начали слишком рано (до 6 месяцев) получать прикорм.
- Функциональные нарушения. В раннем возрасте у детей недостаточно развита система ферментов пищеварения, которые расщепляют белковые антигены и предотвращают их попадание в организм. Местный кишечный иммунитет также неактивен, что усиливает вероятность проникновения аллергена.
Патогенез
Наиболее частые аллергены для детей — коровье молоко, яйца, орехи, соя, пшеница, рыба. Основные патогенные компоненты такой пищи — водорастворимые гликолипиды. Это небольшие молекулы, которые устойчивы к действию термической обработки, влиянию пищеварительных ферментов. Поэтому они поступают в детский организм в неизмененном виде, приводя к специфическим иммунологическим реакциям.
Основной иммунологический механизм пищевой аллергии — реагиновый тип повреждения тканей (I тип). Его суть заключается во взаимодействии аллергенов пищи с иммуноглобулинами, в результате чего активируются тучные клетки (базофилы). Они выделяют в окружающие ткани гистамин, другие биологически активные вещества, которые вызывают характерные симптомы. Реже встречаются реакции замедленной чувствительности (IV тип).
Сенсибилизация к аллергенам происходит как через оболочки ЖКТ, так и через слизистую респираторного тракта. В первом случае происходит нарушение естественного защитного барьера кишечника, вследствие чего чужеродные белки попадают в кровь. Ингаляционные аллергены преимущественно являются пыльцой растений. Они стимулируют образование IgE, которые могут реагировать с некоторыми веществами из продуктов питания, вызывая перекрестную пищевую аллергию.

Пищевая аллергия у детей
Классификация
По количеству продуктов, провоцирующих нежелательные симптомы, выделяют моновалентную сенсибилизацию, которая составляет всего 20-30% и поливалентную пищевую аллергию. В 79% случаев заболевание сочетается с чувствительностью к другим типам аллергенных веществ (пыль, пыльца растений, медикаменты). По патогенезу выделяют IgE-зависимую и IgE-независимую форму. В дополнение к этим классификациям педиатры подразделяют болезнь на 3 типа:
- Тип А — аллергия у новорожденных и детей раннего возраста, которая связана с нарушениями барьерной функции пищеварительного тракта и отсутствием оральной толерантности.
- Тип B — патология младших школьников и подростков, когда сенсибилизация преимущественно происходит через респираторный тракт, а пищевая аллергия развивается по перекрестному механизму.
- Тип С — редкий вид, который диагностируется у подростков (чаще — девушек) без предрасположенности к атопии или других факторов риска.
Симптомы
Все проявления пищевой аллергии у детей делятся на типичные и атипичные. К первым относят поражения дыхательной системы и кожи (встречаются чаще), пищеварительной системы (наблюдаются реже). Этим течение болезни отличается от взрослых, у которых обычно поражается ЖКТ. Атипичные признаки включают симптомы со стороны мочевыделительной, сердечно-сосудистой, нервной и костно-мышечной системы.
Первым признаком аллергии на продукты питания, как правило, служат патологические изменения кожи. Высыпания имеют вид плоских красных пятен или папул, возвышающихся над кожным покровом. Сыпь зачастую сопровождается шелушениями и мучительным зудом. Поражения в основном расположены на лице и шее, в зоне локтевых сгибов, предплечий и кистей. При повторных эпизодах пищевой сенсибилизации высыпания локализуются на этих же местах.
Респираторные проявления протекают с вовлечением верхних дыхательных путей. У детей возникает заложенность носа, многократное чихание, обильные водянистые выделения. Реже беспокоят першение в горле и покашливание. Подобные симптомы характерны для грудничков и детей до трехлетнего возраста. У дошкольников и младших школьников превалирует поражение бронхолегочной системы — приступы одышки, удушья.
Аллергическое воспаление ЖКТ отличается полиморфизмом симптоматики. У младенцев отмечаются частые срыгивания, рвота, кишечные колики и метеоризм. Для энтероколита характерен жидкий стул со слизью и примесями крови. В старшем возрасте пищевая аллергия протекает по типу гастродуоденита — ребенок жалуется на боли и рези в области желудка, тошноту и тяжесть в брюшной полости после еды, неустойчивость стула.
Скорость развития клинической картины определяется разновидностью иммунологических реакций. При I типе патологические симптомы выявляются сразу или через один-два часа после употребления запрещенного продукта, а при IV типе от приема пищи до аллергических проявлений может пройти до 2 суток, что затрудняет постановку диагноза и откладывает начало лечения. Продолжительность симптоматики — от 1-2 до 10 дней, что обусловлено степенью тяжести болезни, количеством съеденного аллергена.
Осложнения
Опасность пищевой аллергии заключается в том, что без лечения она является первой ступенькой в так называемом «аллергическом марше». Сначала на фоне сенсибилизации к продуктам у ребенка развивается атопический дерматит, после чего заболевание переходит на следующую ступень — поражение органов дыхания в форме аллергического ринита. При отсутствии лечения «марш» достигает третьей ступени, когда манифестирует бронхиальная астма.
Длительно недиагностированная патология сопровождается аллергическим поражением суставов и повышает риск ревматоидного артрита. Самое тяжелое проявление пищевой аллергии — анафилактический шок. Состояние более характерно для новорожденных, младенцев. Симптоматика появляется в течение 1-3 минут после контакта с аллергеном. Начинаются бронхоспазм, отек гортани, коллапс, которые без во время начатого лечения приводят к летальному исходу.
Диагностика
Своевременное обнаружение пищевой аллергии для подбора лечения представляет проблему в детской аллергологии-иммунологии, что обусловлено разнообразием иммунологических механизмов и высокой частотой перекрестных реакций. Диагностический поиск начинается с опроса родителей и ребенка: как давно начались симптомы, с чем связывается их появление, есть ли в семье факторы риска. Для установления факта пищевой аллергии проводятся лабораторные исследования:
- Кожные пробы. Простое и безопасное исследование, которое выявляет сенсибилизацию к основным видам аллергенов. Выполняется в любом возрасте, но у пациентов до 2-х лет врач может получить искаженные результаты в связи с недоразвитием реактивности кожи. Наличие и степень реакции оценивают по размеру покраснения и отека после постановки прик-теста.
- Гемограмма. Чтобы обнаружить патологию, ребенку выполняют провокационный тест: дают аллергенный продукт и сразу же назначает анализ крови. Если есть гиперчувствительность, в результатах будет снижение уровня лейкоцитов (более, чем на 1000) и тромбоцитов (на 20% и более), а уровень эозинофилов возрастет.
- Иммунологические методы. В клинической аллергологии большое значение имеет диагностика уровня общего IgE и специфических IgE-антител. Исследование имеет точность более 95% и является решающим в постановке диагноза пищевой аллергии, особенно если сомнительны результаты других тестов.
В диагностическом поиске используют элиминационный метод: из пищевого рациона исключают определенные продукты, способные вызвать аллергию, и наблюдают за самочувствием ребенка. Если патология присутствует, соблюдение диеты без какого-либо лечения приводит к улучшению состояния. По показаниям врач рекомендует консультацию смежных специалистов — детского гастроэнтеролога, пульмонолога, дерматолога. Специалисты могут предложить дополнительные лабораторные и инструментальные исследования.

Кожные пробы
Лечение пищевой аллергии у детей
Диетотерапия
Основу лечения составляют специальные элиминационные диеты. Они предназначены для контроля симптомов аллергии, предотвращения осложнений и стабилизации состояния. Рацион подбирается исходя из возраста больного, степени тяжести заболевания и количества запрещенных продуктов. В современной педиатрии выделяют 2 основных типа диетотерапии для лечения у детей пищевой аллергии:
- Неспецифическая гипоаллергенная диета. В этом случае все продукты разделяют на три группы по степени аллергенности (высокая, средняя и низкая). Из питания полностью исключают еду из первой категории (яйца, коровье молоко, цитрусовые и т. д.) и ограничивают количество продуктов со средней степенью аллергизирующей активности.
- Индивидуальная элиминационная диета. Меню подбирают после полной диагностики и выявления продуктов, при употреблении которых у ребенка начинаются неприятные симптомы. Основные типы рационов: безмолочный, с исключением яиц, с отказом от злаков. Возможны и другие варианты питания, особенно при поливалентной пищевой аллергии.
Назначение диетотерапии у детей включает 3 последовательных этапа: подбор питания, что занимает 3-10 дней, период строгого соблюдения ограничений, этап расширения рациона, который проводится в среднем через 12-18 месяцев. Такой подход современных протоколов лечения показывает высокую эффективность: у 43% пациентов клинические проявления пищевой аллергии исчезают на 5-7 день, у 11% — через 2 недели, у 23% — спустя 1 месяц от начала терапии.
Подбор диеты у детей грудного возраста имеет свои особенности. Учитывая, что самая частая причина пищевой аллергии в этот период — белки коровьего молока, малышу требуется перевод на лечебные смеси. Специализированное детское питание содержит гидролизаты протеинов, которые не имеют аллергизирующих свойств. Недостатком смесей является их горький вкус, из-за чего иногда приходится переходить на составы с соевыми белками.
Консервативная терапия
Помимо диетотерапии, схемы лечения пищевых аллергий включают медикаменты. Основная группа препаратов, разрешенная к применению у детей, — антигистаминные средства. Они назначаются в период обострения болезни, чтобы быстро убрать аллергическое воспаление и улучшить состояние пациента. При среднетяжелом течении показаны препараты в пероральной форме выпуска, а на пике обострения для лечения используют средства первого поколения в виде парентеральных растворов.
Еще одна категория медикаментов — энтеросорбенты. Они эффективно связывают избыток пищевых белковых аллергенов в ЖКТ и выводят их из организма, уменьшая степень интоксикации. При тяжелых формах пищевых аллергий и развитии «марша» в схемы лечения включаются топические и системные глюкокортикоиды, стабилизаторы мембран тучных клеток, антилейкотриеновые препараты.
Прогноз и профилактика
При раннем выявлении аллергизирующих факторов и их исключении из рациона происходит полное выздоровление. Соблюдение рекомендаций по питанию позволяет предотвратить рецидивы заболевания. По мере того как увеличивается оральная толерантность, у части детей наступает спонтанное выздоровление, что подтверждается данными статистики: среди взрослых истинными формами пищевой аллергии страдает только 1-3% (в сравнении с 8-30% у детей).
Чтобы снизить риск аллергических проявлений у детей, необходимо максимально ограничить влияние аллергенов на организм. Профилактика состоит из двух этапов:
- Антенатальный этап. Включает рациональное питание беременной, назначение элиминационных диет женщинам, которые имеют отягощенный аллергологический анамнез.
- Постнатальный этап. Предполагает исключительно грудное вскармливание до 6-месячного возраста, что дает ребенку антигенную защиту, а также основанное на принципах доказательной медицины введение прикорма, при необходимости — молочных смесей.
Источник