Рекомендации по уходу за кожей при прохождении курса радиотерапии
Содержание статьи
Рекомендации по уходу за кожей при прохождении курса радиотерапии
Эта информация описывает кожные реакции, которые могут возникнуть во время прохождения радиотерапии, а также способы их устранения.
Вернуться к началу
Изменения кожи — обычное и распространенное явление во время прохождения курса радиотерапии. Каждый пациент по-своему реагирует на лечение.
Вид проявляющейся кожной реакции зависит от:
- части тела, на которую воздействует терапия;
- типа и дозы получаемого излучения.
Сообщите врачу или медсестре/ медбрату, курите ли вы, а также имеются ли у вас:
- высокое артериальное давление;
- диабет;
- какие-либо заболевания соединительной ткани, такие как ревматоидный артрит или дерматомиозит (болезнь, симптомами которой являются кожная сыпь и мышечная слабость);
- ранее обнаруженный рак кожи на облучаемом участке.
Эти условия могут влиять на заживляемость ран и степень реакции на радиотерапию.
Виды кожных реакций во время проведения радиотерапии
Во время радиотерапии участок кожи, подверженный облучению, может порозоветь или загореть. По мере продолжения терапии ваша кожа может стать ярко-красной или темно-коричневой, а также могут появиться припухлости. Кроме того, кожа может стать сухой, вы можете почувствовать, что она стянута, чешется или шелушится.
У некоторых людей в месте получения терапии может появляться сыпь или волдыри. Эти волдыри могут разорваться или отслоиться. При развитии кожных реакций они, вероятнее всего, максимально интенсивно проявятся спустя 2 недели после последнего сеанса терапии. После завершения радиотерапии может пройти несколько недель, прежде чем состояние вашей кожи улучшиться.
Во время проведения терапии вы будете каждую неделю проходить осмотр у лечащего персонала. Они будут осматривать вашу кожу и при необходимости дадут новые рекомендации по уходу за ней.
Вернуться к началу
Уход за кожей во время проведения радиотерапии
Поддерживайте чистоту кожи
- Ежедневно принимайте ванну или душ, используя теплую воду и мягкое мыло без отдушек, такое как Neutrogena®, Dove®, детское мыло, Basis® или Cetaphil®. Хорошо ополосните кожу и промокните ее насухо мягким полотенцем.
- Во время мытья будьте осторожны с кожей в области лечения. Не пользуйтесь махровой салфеткой, жесткой губкой, мочалкой или щеткой.
- Татуировки, сделанные до начала терапии, останутся на месте и не смоются. Во время лечения вам могут нанести другие метки, такие как контур области лечения, фиолетовым маркером с фетровым наконечником. Вы можете удалить эти метки минеральным маслом, когда радиотерапевты разрешат вам это.
- Не используйте спирт или спиртовые салфетки на коже на области лечения.
Часто увлажняйте кожу
- Начните использовать увлажнитель в первый день лечения. Это поможет уменьшить любую кожную реакцию. Вы можете использовать безрецептурные лосьоны для увлажнения кожи. Выберите лосьон для увлажнения, который не содержит отдушки или ланолин. Существует несколько подходящих продуктов, и ваша (ваш) медсестра/медбрат может порекомендовать для вас одно из них. Единовременно используйте только одно средство, за исключением случаев, когда медсестра/медбрат вам скажет использовать больше.
- В начале или в течение проведения радиотерапии вам могут выписать препарат для устранения кожного зуда. Существует несколько подходящих продуктов, и ваша (ваш) медсестра/медбрат может порекомендовать для вас одно из них. Единовременно используйте только одно средство, за исключением случаев, когда медсестра/медбрат вам скажет использовать больше.
- Наносите увлажняющий крем 2 раза в день.
- Не наносите увлажняющий крем на поврежденные участки кожи.
Берегите кожу на облучаемом участке от раздражения
- Облучаемый участок тела должен быть покрыт свободной одеждой из хлопчатобумажной ткани.
- Используйте только те увлажняющие кремы или лосьоны, которые порекомендует ваш врач или медсестра/медбрат.
- Не пользуйтесь декоративной косметикой, парфюмом, пудрой или средством после бритья на области лечения.
- На неповрежденной коже облучаемого участка можно использовать дезодорант. В случае появления раздражения прекратите его использование.
- Не брейте облучаемый участок кожи. При необходимости используйте электрическую бритву. Прекратите бритье в случае появления раздражения кожи.
- Не заклеивайте облучаемый участок кожи пластырем.
- Не подвергайте кожу в области лечения слишком высоким или низким температурам. Сюда относится прием горячих ванн, прикладывание электро- и водяных грелок и использование компрессов со льдом.
- Не накладывайте на облучаемый участок кожи повязок, включая болеутоляющие пластыри.
- Если кожа чешется, не чешите ее. Попросите совета у медсестры/медбрата о том, как облегчить зуд.
- При отсутствии кожных реакций во время проведения терапии разрешается плавать в бассейне с хлорированной водой. Однако сразу после выхода из бассейна обязательно следует смыть хлор.
- Во время терапии и после ее окончания старайтесь не загорать и не обгорать на солнце. Если вы будете на солнце, используйте солнцезащитное средство, не содержащее парааминобензойной кислоты (PABA), с защитным фактором кожи (SPF) 30 или выше. Также надевайте свободную одежду, максимально защищающую от солнца.
Вернуться к началу
Позвоните своему врачу или медсестре/медбрату, если у вас:
- температура 100,4 °F (38 °C) или выше;
- озноб;
- нарастающую боль или дискомфорт;
- увеличившееся покраснение или припухлость, кожа стала твердой или горячей на ощупь;
- сыпь или образование волдырей на коже облученного участка;
- выделения из кожи облучаемого участка;
- появление новых открытых участков или других изменений кожи;
- любые другие новые симптомы или проблемы.
Вернуться к началу
Источник
Лучевой дерматит
Лучевой дерматит (радиационный или рентгеновский дерматит) — это воспалительные изменения, происходящие в коже в результате воздействия ионизирующего излучения. Клинические проявления лучевого дерматита зависят от дозы облучения. В остром периоде возможно покраснение, возникновение пузырей и образование плохо заживающих язв. В более позднем периоде возникает сухость и атрофические изменения, может развиться рак кожи. Характерная клиническая картина и четкая связь возникновения заболевания с ионизирующим излучением обычно не вызывает сомнений в постановке диагноза.
Общие сведения
В наше время лучевой дерматит может возникать в связи с профессиональной деятельностью (у рентгенологов) и при аварийных ситуациях. Он также может быть терапевтическим, то есть развившимся в результате лучевой терапии, которая применяется в лечении злокачественных опухолей и некоторых болезней кожи.
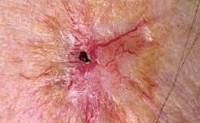
Лучевой дерматит
Симптомы лучевого дерматита
Повреждения кожи ионизирующим излучением делят на ранние и поздние. Ранние проявляются в период облучения или в течение 3-х месяцев после него. Поздние повреждения кожи могут развиваться спустя годы после лучевого воздействия. Между ранними и поздними лучевыми повреждениями существует промежуточный период длительностью от нескольких месяцев до многих лет.
Острый лучевой дерматит относится к ранним повреждениям кожи. При дозе облучения 8-12 Гр возникает эритематозная форма острого лучевого дерматита. Она характеризуется покраснением кожи на участке облучения, появлением зуда и болезненности. Отмечается шелушение и выпадение волос. Через 3-4 месяца рост волос восстанавливается. Эритематозная форма считается допустимой реакцией кожи на облучение, поскольку она не ведет к появлению поздних осложнений.
Облучение кожи в дозе 12-20 Гр приводит к развитию буллезной формы лучевого дерматита. Она возникает на фоне покраснения, зуда, болезненности, отечности кожи и характеризуется появлением серозных пузырей. Когда пузыри вскрываются, на их месте образуются эрозии, которые покрываются корками и заживают в течение 2-3 месяцев. Буллезный лучевой дерматит сопровождается увеличением регионарных лимфоузлов, повышением температуры тела и выпадением волос.
При дозе облучения более 25 Гр развивается некротическая форма лучевого дерматита. Она сопровождается выраженными болями, высокой температурой, слабостью, бессонницей. Тяжесть состояния пациента зависит от площади пораженного участка кожи. Кожные проявления проходят от стадии покраснения и пузырей до образования длительно незаживающих язв. Причем язвы могут возникать в обход буллезной стадии.
Хронический лучевой дерматит может быть следствием острого или развивается первично в результате многократного воздействия на кожу малых доз ионизирующего излучения. Его возникновению способствуют повышенная инсоляция, сахарный диабет, воздействие на кожу химических раздражителей, сосудистая патология, гнойная инфекция и др. К проявлениям хронического лучевого дерматита относятся: сухость кожи, образование трещин, гиперкератоз, участки гипо- и гиперпигментации, атрофические лучевые язвы.
Лечение лучевого дерматита
Лечение эритематозной формы лучевого дерматита проводится кортикостероидными кремами. При буллезной и некротической формах показано купирование болевого синдрома и противовоспалительная терапия. Пузыри вскрывают или отсасывают их содержимое. Для улучшения заживления эрозий и язв применяют кортикостероидные мази и 10% метилурациловую мазь. Некротическая форма дерматита часто требует хирургического иссечения некротизированного участка.
Хронический лучевой дерматит с невыраженной кожной атрофией не нуждается в активном лечении. Необходимым является исключение раздражающих факторов и применение питательных кремов. При выраженной симптоматике назначают противовоспалительные и эпителизирующие средства (кортикостероидные мази, препараты из сыворотки крови молочных телят и др.). При образовании длительно незаживающей лучевой язвы показано ее иссечение.
Прогноз при лучевом дерматите
На фоне хронического лучевого дерматита может начаться развитие базалиомы или плоскоклеточного рака кожи. Примерно в половине случаев это происходит через 7-12 лет после многократного и длительного облучения. Однако возникновение подобных осложнений может наблюдаться и через десятки лет.
Лучевой дерматит — лечение в Москве
Источник
Лечение местных лучевых повреждений
Местные лучевые повреждения, развивающиеся преимущественно при лучевой терапии злокачественных опухолей, отличаются торпидностью к лечению различными медикаментозными средствами. Лучевые повреждения покровных тканей (кожи, слизистых) и внутренних органов, как следствие воздействия ионизирующего излучения в суммарной очаговой дозе 60-70 Гр., проявляются в виде хронических эпителиитов и дерматитов, с прогрессированием их в лучевые язвы кожи, лучевые проктиты, циститы и т. п. В патогенезе таких повреждений, наряду с нарушением микроциркуляции, ведущее значение играет прямое воздействие излучения на клетки и подавление репаративных процессов. В дальнейшем на передний план выходят присоединение инфекции поврежденных тканей и усугубление негативных процессов заживления поврежденных тканей [1]. Вот почему в комплекс медикаментозных средств при лечении местных лучевых повреждений включаются вещества, воздействие которых направлено на улучшение тканевой микроциркуляции, повышение репараторных процессов и подавление инфекционного процесса. Для лечения местных лучевых повреждений апробированы практически все известные медикаментозные средства, удовлетворяющие перечисленным требованиям. Низкая терапевтическая эффективность имеющихся средств явилась основанием для поиска новых методов лечения. В отделении лечения лучевых повреждений МРНЦ РАМН ежегодно проходит лечение значительное число больных с лучевыми язвами конечностей и других областей тела, лучевыми повреждениями кишечника, мочевого пузыря и др. Основным компонентом местного лечения является препарат димексид (диметилсульфоксид, или ДМСО), применяющийся в виде перевязок раствора 5-10% или мази 10%. Это базовое лечение, назначаемое с учетом конкретных особенностей каждого больного, может дополняться назначением других антисептиков (диоксидин, хлоргексидин и др.), протеолитических ферментов, средств, стимулирующих репараторные процессы (куриозин, витаминизированные масла и др.). Разработанные схемы местного и общего лечения позволяют добиться благоприятных результатов у 57% пациентов [1, 2].
С сентября 2002 г. мы исследовали терапевтическую эффективность препарата гепон для лечения больных местными лучевыми повреждениями (см. таблицу 1).
 |
| Таблица 1. Применение гепона при лечении местных лучевых повреждений. |
Лучевые язвы у больных развились после лучевой терапии злокачественных опухолей (рак кожи — 16 пациентов, рак молочной железы — шесть, саркомы — четыре). Суммарная очаговая доза (СОД) составляла 45-70 Гр. Лучевые проктиты явились следствием лучевой терапии рака шейки и тела матки (13), рака мочевого пузыря (3) и прямой кишки (2). Лучевые циститы также наблюдались после лучевой терапии рака шейки и тела матки (13) и рака мочевого пузыря (4). Пневмофиброз — это следствие лучевой терапии лимфогранулематоза (6) и рака молочной железы (5 больных).
При лечении лучевых язв гепон применялся на первом этапе (7-10 дней) в виде орошения язвы раствором. Гепон (0,002) растворяли перед употреблением в 5 мл стерильного физиологического раствора. Орошение полученным раствором 0,04% гепона производилось ежедневно. На втором этапе, по мере развития грануляции, применялась мазь 0,04% (10-18 дней). Результаты лечения лучевых язв гепоном сопоставлялись с динамикой течения раневого процесса у более 800 больных, которым терапию проводили с принятыми в отделении методами лечения, состоящими в местном применении раствора 10% димексида (аппликации или электрофорез), электрофореза протеолитических ферментов и гепарина, использовании мазей левомиколя, ируксола, куриозина и эплана.
Эффективность применения гепона оценивалась клинически по состоянию раневой поверхности (уменьшение экссудации, скорости развития грануляций и скорости эпителизации язвы по Л. Н. Поповой (см. таблицу 2)), исчисляемой по формуле:
СЗ= (S-St)/St х 100, где
СЗ — скорость заживления
S — площадь лучевой язвы (мм2 перед началом лечения)
St — площадь язвы (мм2) в день измерения
t — время в сутках от начала лечения
 |
| Таблица 2. Скорость заживления лучевых язв. |
В оценке динамики заживления информативным оказалось изучение микрофлоры лучевых язв и чувствительности ее к антибиотикам. До применения гепона в раневом отделяемом у 67,5% посевов была установлена моноинфекция, преимущественно ассоциации стафилококка, а у 16,3% определялись и другие микробы (Escherichia coli, грамотрицательные ассоциации микробов и Candida). После 12-15-дневного применения гепона в 18,9% случаев выявлялась стерильность либо определялись сапрофиты (27%), характерные для нормальной кожи. По сравнению с исходным уровнем, 107-8 микробов на грамм ткани, к концу лечения гепоном обсемененность сокращалась до 102-3, значительно повышалась чувствительность флоры к антибиотикам. Все вышеуказанное свидетельствует о несомненной эффективности проведенного лечения.
Положительный терапевтический эффект использования гепона мы склонны связывать в первую очередь с благоприятным его действием на микрофлору, что способствовало снижению воспалительного процесса и его негативных последствий (отек окружающих тканей, нарушение микроциркуляции и т. п.). Кроме того, важным аспектом действия гепона является его иммуномоделирующее действие, проявляющееся в активизации секреторного иммуноглобулина, снижении уровня противовоспалительных цитокинов, активизации a-интерферона, снижении адгезивной функции клеток и их апоптоза, прекращении вирусной репликации и повышении резистентности организма к бактериальной флоре.
В настоящее время, когда ранозаживляющее действие гепона доказано, лечение больных лучевыми язвами начинается с применения гепона, а затем дополняется, по показаниям, другими лекарственными средствами. Лечение лучевых ректитов (18 больных) и лучевых циститов (17 больных) проводилось в виде ежедневных двукратных микроклизм или инстилляций водного раствора 0,04% в течение 12-18 дней. Результаты применения гепона также сравнивались с результатами «традиционного» лечения, практиковавшегося в отделении в течение последних 25-30 лет (микроклизмы димексида 5-10%, эмульсии синтозона, витаминизированных масел и т. п.). Внутриполостное введение гепона уменьшало интенсивность болей и геморрагий и сокращало продолжительность лечения с 28-36 до 15-23 дней. Применение гепона активировало показатели иммунитета и у этой группы больных.
Таким образом, иммуномодулятор гепон в лечении больных с местными лучевыми повреждениями (лучевые язвы, лучевые ректиты и циститы) проявил себя как эффективное медикаментозное средство, способствующее быстрому снижению выраженности воспалительного процесса в поврежденных облучением тканях и ускорению репараторных процессов в них.
Литература
- Бардычев М. С., Цыб А. Ф. Местные лучевые повреждения. — М.: «Медицина», 1985. — 240 с.
- Бардычев М. С., Кацалап С. Н., Курпешева А. К. и др. Диагностика и лечение местных лучевых повреждений // Медицинская радиология, 1992, 12. — С. 22-25.
- Дудченко М. А., Катлинский А. В., Атауллаханов Р. Р. Комплексное лечение трофических язв // Журнал «Лечащий врач». — 2002, №10. — С. 72-75.
- Перламутров Ю. Н., Соловьев А. М., Быстрицкая Т. Ф. и др. Новый подход к лечению инфекций кожи и слизистых // Вестник последипломного медицинского образования. — 2001, 2. — С. 21-23.
- Кладова О. В. Харламова Ф. С., Щербакова А. А. и др. Эффективное лечение синдрома Крупа с помощью иммуномодулятора «Гепон» // Русский медицинский журнал. — 2002, 10, 3. — С. 138-141.
М. С. Бардычев, доктор медицинских наук, профессор
Медицинский радиологический научный центр РАМН (г. Обнинск)
Источник
Лучевая терапия и побочные эффекты
1.Лучевая терапия и побочные эффекты
Лучевая терапия — это метод лечения рака с помощью высокой энергии, которая убивает опухолевые клетки. Целью лучевой терапии является уничтожить раковые клетки, не повредив здоровые.
У разных людей есть разные побочные эффекты от лучевой терапии и воздействия излучения. У кого-то их совсем мало и они умеренные. А у других людей побочные эффекты лучевой терапии могут быть очень серьезными и в большом количестве. К сожалению, предсказать заранее это невозможно. Помимо индивидуальной реакции побочные эффекты зависят от вида излучения, его дозы, площади тела, которая облучается, и состояния здоровья пациента.
Как быстро проявляются побочные эффекты от лучевой терапии?
На самом деле, есть два вида побочных эффектов после лучевой терапии — ранние и поздние. Первые побочные эффекты лучевой терапии, такие как тошнота и усталость, как правило, носят временный характер. Они появляются во время или сразу после лечения и длятся еще несколько недель после окончания лечения. Но со временем эти симптомы пропадают. Поздние побочные эффекты от лучевой терапии, такие как проблемы с сердцем или легкими, могут развиваться в течение нескольких лет. И часто они приобретают хроническую форму.
Самыми распространенными побочными эффектами от лучевой терапии является усталость и проблемы с кожей. Другие ранние эффекты — выпадение волос и тошнота, обычно связаны с воздействием излучения на определенную часть тела.
Что делать с усталостью при лучевой терапии?
Усталость из-за рака или после лучевой терапии может быть очень сильной. Такой, что она не позволит вести привычный образ жизни. В какие-то дни усталость может усиливаться, а в другие — становится лучше.
Иногда врачи находят и другие причины усталости. И в этом случае удается уменьшить эту проблему. Уровень усталости часто связан с состоянием здоровья пациента. Поэтому больным раком важно лечить не только онкологию, но и другие сопутствующие заболевания. Вовремя принимайте лекарства, назначенные врачом. Побольше отдыхайте, поддерживайте допустимый уровень физической активности и хорошо питайтесь. Соблюдайте баланс между нагрузками и отдыхом. Перебор с постельным режимом может делать вас уставшим еще больше. Но и не перенапрягайтесь, отдыхайте, если это нужно.
Усталость после лучевой терапии обычно бывает временной и проходит через несколько недель после окончания курса лечения.
2.Проблемы с кожей, выпадение волос, проблемы с пищеварительной системой
Лучевая терапия и проблемы с кожей
Еще один побочный эффект лучевой терапии проявляется в том, что кожа выглядит как после долгого пребывания на солнце. Она может быть красной и загорелой. Иногда появляются отеки и волдыри, сухость, шелушение и зуд. Кожа может «слезать», как будто вы обгорели на солнце.
Поэтому для облегчения состояния кожи после лучевой терапии нужно придерживаться нескольких рекомендаций:
- Не носите тесную одежду в области, на которую воздействует излучение;
- Не трите кожу, используйте мягкое мыло и теплую воду для умывания;
- Не прикладывайте ничего холодного или горячего на пострадавшие участки без рекомендации врача;
- Проконсультируйтесь с врачом, прежде чем использовать любые мази, масла, крема или лосьоны;
- Избегайте солнца. Носите закрытую одежду и спросите у врача о том, какие солнцезащитные средства лучше использовать;
- Если лучевая терапия используется для лечения рака молочных желез, не носите бюстгальтер. Или выбирайте хлопчатобумажные модели без косточек;
- Не бинтуйте пораженные участки, если этого не рекомендовал врач.
Раздражение кожи уменьшается через несколько недель после окончания лучевой терапии. Но даже после выздоровления кожа может приобрести более темный оттенок. И в любом случае после лучевой терапии нужно защищать кожу от солнца в течение года после курса лечения.
Выпадение волос при лучевой терапии
Выпадение волос после лучевой терапии бывает у тех пациентов, которые получают излучение в области головы. Если волосы выпадают, это обычно происходит внезапно и в большом количестве Волосы могут выпадать целыми прядями. В большинстве случаев после завершения курса лучевой терапии волосы начинают расти снова. Но они могут быть тоньше или иметь другую структуру.
Один из способов минимизировать потерю волос после лучевой терапии — это укоротить их до начала лечения, чтобы вес волос стал меньше. Если волосы выпадают, обязательно нужно носить головной убор, чтобы защитить голову от солнечных лучей.
Проблемы с пищеварительной системой
Лучевая терапия в зоне головы, шеи или органов пищеварительной системы может стать причиной потери аппетита. Но даже в этом случае важно правильно питаться, чтобы сохранить силы и здоровье.
Вот несколько рекомендаций:
- Ешьте маленькими порциями по пять-шесть раз в день. Это лучше, чем большая тарелка еды три раза в день.
- Попробуйте какие-то новые продукты или наоборот, привычные и любимые блюда. Возможно, они вызовут аппетит.
- Перекусы помогут поддержать силы, когда вы голодны и не имеете возможности полноценно поесть.
3.Проблемы с полостью рта, проблемы со слухом, тошнота, диарея, проблемы в половой сфере
Проблемы с полостью рта
Перед началом лучевой терапии в области головы и шеи обратитесь к стоматологу для тщательного обследования и лечения проблем зубов и полости рта. Радиация может стать причиной неприятных симптомов:
- Язвы в полости рта;
- Отсутствие слюны;
- Сгущение слюны;
- Затрудненное глотание.
Важно рассказать врачам об этих побочных эффектах лучевой терапии. Скорее всего, они помогут справиться с проблемами. В числе прочего для избавления от этих симптомов нужно отказаться от острой и кислой пищи, а также от алкоголя и табака. Полезно часто чистить зубы мягкой щеткой и фторосодержащими зубными пастами.
Проблемы со слухом
Лучевая терапия может привести к ухудшению слуха. Одна из возможных причин — это уплотнение воска в ушах из-за излучения. Об этой проблеме нужно обязательно сообщить врачу.
Тошнота и лучевая терапия
Излучение в области головы и любой части пищеварительного тракта может вызвать тошноту и рвоту. Сообщите врачу об этом симптоме, потому что есть препараты, способные решить проблему.
Диарея
Лучевая терапия в области живота и желудка может вызвать побочный эффект в виде диареи. Диарея обычно начинается через несколько недель после начала лечения. Скорее всего, в этом случае врач назначит специальные препараты и особую диету.
Проблемы в половой сфере
Лучевая терапия в области таза может повлиять на фертильность и половое влечение. Пациенткам, проходящим курс лучевой терапии, противопоказана беременность, так как излучение может серьезно навредить плоду. Лучевая терапия в области таза у женщин способна остановить менструальные периоды и вызвать другие симптомы менопаузы.
У мужчин излучение в районе яичек может повлиять на количество вырабатываемых сперматозоидов и функциональные возможности спермы. Это не обязательно означает невозможность иметь детей. Но в любом случае, проблему стоит обсудить с врачом.
Излучение, воздействующее на область таза, может стать причиной болезненности полового акта у некоторых женщин. Кроме того, из-за лучевой терапии могут появляться рубцы, влияющие на способность влагалища растягиваться. У мужчин излучение может повлиять на нервы и кровеносные сосуды, ответственные за эрекцию.
4.Поздние побочные эффекты от лучевой терапии
Поздние побочные эффекты лучевой терапии могут появиться через несколько месяцев или даже лет после лечения онкологии. Но это еще не означает, что эти побочные эффекты появляются у всех пациентов.
Что может произойти? Например, рубцовая ткань, образовавшаяся под воздействием излучения, может повлиять на работу сердца и легких. Излучение в области живота или таза способно вызвать проблемы с мочевым пузырем, кишечником и сексуальные проблемы.
Еще один возможный побочный эффект — повторная онкология. Есть исследования, которые подтверждают — лучевая терапия обладает канцерогенным эффектом. Хоть и не часто, но у некоторых людей после лучевой терапии и лечения первого рака развивается вторая опухоль. Поэтому при выборе лучевой терапии в качестве метода лечения онкологии важно поговорить с врачом и выявить все возможные плюсы и минусы этого шага.
Источник